Периимплантит — воспалительный процесс, затронувший слизистые и костные ткани челюсти в месте установки зубного имплантата. Опасность патологии в рассасывании челюстной кости — в результате нарушается фиксация искусственного корня. Патология наблюдается нечасто — у 2-5% пациентов сразу или через год. Главной причиной появления считается воздействие вредных микроорганизмов. На начальных стадиях, когда воспаление не затронуло костную ткань (мукозит), возможно консервативное лечение. Если воспаление распространилось на челюсть, лечение проводится хирургическим путем. Для профилактики выбирайте опытного врача, качественные искусственные корни, правильно ухаживайте за полостью рта после операции.
Симптомы
- Отек, покраснение или посинение десны;
- боль при надавливании на имплантат;
- подвижность искусственного корня;
- выделение гноя, крови, образование свищей;
- отслаивание десны от импланта;
- температура 38 градусов и выше.
Если у вас проявился хотя бы один из признаков, не пытайтесь самостоятельно лечиться. Обратитесь к врачу, он проанализирует ситуацию, проведет диагностику, подберет комплексное лечение.
О чем говорит воспаление мягких тканей возле или под имплантом
Имплантация зубов — сложная травматичная операция, в процессе которой нарушается целостность мягких и твердых тканей, происходит разрыв кровеносных сосудов. В постимплантационный период возможны отеки, кровотечения, болезненность, что является нормальной реакцией организма на полученные травмы.
Данные симптомы не считаются патологией, проходят самостоятельно в течение 3-5 дней. Если боль и отек сохраняются на более длительный период или имеют тенденцию к увеличению, это говорит о начавшемся воспалении — периимплантите.
Стадии
- Легкая. Незначительная убыль кости вокруг имплантата. Появляется воспаление слизистой, боль не ярко выражена, искусственный корень незначительно шатается. Назначаются обезболивающие препараты, антибиотики, в некоторых случаях хирургическое лечение.
- Средняя. Утрата костной ткани наполовину по вертикали. Появляется гной, кровотечение, острая боль, десна отслаивается, имплант нестабилен. Назначается хирургическое лечение или удаление имплантата.
- Тяжелая. Полная резорбция кости. Глубокие десневые карманы, распространение инфекции на соседние области, усиление гнойных выделений, продолжительное кровотечение. Имплантат придется удалить.
Нормальным считается потеря кости вокруг импланта от одного до полутора миллиметров за первый год и не более 0,2 миллиметров в год в дальнейшем периоде. Утрата костной ткани выше этих показателей — патологическая.
Лечение осложнений
В зависимости от стадии развития заболевания проводятся следующие процедуры:
- удаление хирургическим путем мешочка с гноем;
- антисептическая обработка мягких тканей;
- очищение и удаление десневого кармана;
- чистка и дезинфекция имплантата;
- медикаментозная терапия.
Если воспалительные процессы и нагноение прогрессируют, то, возможно, единственным выходом будет удаление имплантата.
Диагностика
Если вы обнаружили признаки заболевания или подозрение возникло у врача на профилактическом осмотре (при визуальном осмотре или пальпации), обязательно проводится диагностика:
- Компьютерная диагностика. Панорамный снимок или 3D компьютерная томография — для оценки резорбции челюсти.
- Периапикальный рентген. Получение информации о состоянии искусственного корня и области вокруг него.
- Зондирование. Для оценки глубины пародонтального кармана.
В качестве дополнительных исследований назначаются:
- Стоматоскопия — детальный осмотр слизистой помогает увидеть внутреннюю картину аномалии на начальных стадиях.
- Клинические анализы, пробы Шиллера, Рассела, рН-метрия.
- Биохимические, бактериологические анализы — дают дополнительную информацию о заболевании.
По результатам ставится диагноз, назначается соответствующее лечение.
Всегда ли налет на десне считается нормой
Появление налета в ротовой полости отмечают большинство пациентов после имплантации. Способствовать образованию пленки от белого до темно-серого цвета могут естественные процессы и развивающиеся заболевания на фоне хирургического вмешательства.
Фибринозный налет на ране — как отличить от воспаления
Часто на поверхности десны при заживлении появляется белый налет, который образуется из белка при свертывании крови и является естественной защитой, препятствующей проникновению инфекции вглубь раны. Такой налет называется фибрин, он не должен вызывать волнения.
Есть ситуации, когда налет — признак воспалительного процесса или отторжения конструкции. Он отличается по цвету и виду, однако определить это может только врач.
Чтобы самостоятельно отличить норму от патологии, нужно учитывать процесс заживления:
- В день имплантации появляется кровяной сгусток темно-красного или бордового цвета, а слизистая оболочка может быть отечной.
- На второй день образуется белый фибриновый налет. Отек может увеличиться.
- При нормальном заживлении налет на десне растворяется в течение 7 дней после формирования эпителиального барьера (процесс регенерации кости будет продолжаться до 3-6 месяцев).
- На 3-7 день отек полностью сходит, а слизистая приобретает естественную окраску. Иногда фиброзный налет еще может сохраняться пока под ним нарастает эпителиальная ткань.
- К 10-14 дню налета практически не наблюдается, десна закрывается новой тканью.
Мнение имплантолога: «После установки импланта пациенту необходимо отмечать все изменения в ротовой полости. Главным признаком успешной имплантации считается нормальное самочувствие. Белый налет не надо снимать, как это пытаются делать пациенты, он является естественной защитной реакцией организма. Если к концу недели отек и боль прошли — значит, переживать не о чем.
Нужно внимательно следить за любыми изменениями в самочувствии, при подозрительной симптоматике сразу обращаться к врачу. Ведь он несет ответственность за итоги выполненной работы и ваше состояние. А значит, в его компетенции обнаружить проблему еще до проявления первых клинических симптомов».
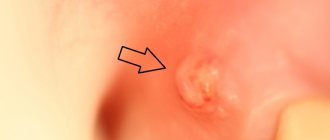
Проявление стоматита
Стоматит — поражение слизистой оболочки ротовой полости, которое встречается примерно у 20% людей. На начальной стадии проявляется в виде покраснения, припухлостей, жжения, а затем развивается, превращаясь в пузырьки или болезненные язвочки круглой либо овальной формы. Они имеют белый или серый цвет, пленку сверху и красный ореол.
Заболевание длится около 4-14 дней. Если однажды оно проявилось, есть вероятность рецидивов (повторений). Типичная частота обострений — 3-4 раза в год. Язвы заживают спокойно, не оставляя никаких следов.
Главной причиной появления налета при стоматите считается реакция иммунной системы на раздражители — когда она не может распознать новые молекулы. Это провоцирует атаку лимфоцитов и приводит к образованию язвочек.
Развитию стоматита способствуют:
- недостаточная гигиена;
- курение, употребление спиртных напитков;
- побочные действия химиотерапии;
- обезвоживание организма (при длительной повышенной температуре, рвоте, поносе, кровопотере);
- антибиотикотерапия после удаления зубов и установки имплантатов;
- некачественные или плохо установленные импланты.
К факторам риска появления стоматита относятся:
- болезни ЖКТ: колит, гастрит, дуоденит, глистная инвазия.
- растворы для полоскания рта и зубные пасты, содержащие лаурил сульфат натрия;
- эмоциональный/психический стресс;
- генетическая предрасположенность;
- гормональные изменения;
- механическая травма мягких тканей в ротовой полости (появляется от твердой пищи, острых обломков зуба, неровного края коронки и др.);
- бактерии и вредные микроорганизмы (могут проникнуть в рану при имплантации);
- системные заболевания или злокачественные опухоли;
- недостаточное количество витаминов и минералов в организме;
- повышенная чувствительность тканей;
- аллергические реакции.
Лечение стоматита проводится двумя методами: локальное воздействие на пораженный участок и общее укрепление иммунитета.
Из медицинских препаратов назначают антибактериальные и противовирусные средства, мази, ускоряющие восстановление поврежденного эпителия. Рекомендуется полоскание рта лекарственными составами и жидкими антисептиками.
Во время полосканий ротовой полости нужно избегать проглатывания лекарственных препаратов.
В целях восстановления иммунитета назначают курс интенсивной иммунизации, общеукрепляющие процедуры, ограничивают стрессовые факторы. Положительное влияние окажут витамины и сбалансированный рацион питания.
Эффективные народные методы:
- полоскание раствором соды;
- сок алоэ и каланхоэ;
- семена льна;
- яичный белок;
- чайный гриб;
- калина с медом;
- сок моркови;
- черника;
- луковый отвар;
- зеленый чай;
- настойка прополиса или эхинацеи;
- отвары лечебных трав (ромашка, зверобой, тысячелетник, календула, шалфей, дуб, корень и семена лопуха).
Как лечить периимплантит без удаления импланта
На первой стадии, когда титановый корень стабилен и резорбция кости незначительна, можно избежать удаления импланта, методику лечения подбирает врач. При заболевании на второй-третьей стадии лечение неэффективно, высок риск рецидива, поэтому имплантат удаляется.
Способы терапии на легкой стадии используются комплексно:
Очищение искусственного корня
Удаление с поверхности налета, загрязнений микрофлорой, антисептическая обработка. Используется ультразвук, лазер или Air Flow. Сложность состоит в активном покрытии титановых корней, которое может повреждаться при очистке. Решить эту проблему поможет очищение аппаратом Вектор. Это ультразвуковой прибор с пьезокерамическими дисками, которые удаляют налет, бактерии, биопленки с поверхности импланта без повреждения материалов.
Терапия антибактериальными препаратами
Средства снимают воспаление, иногда назначаются общего профиля, но хороший врач сперва проведет анализ микрофлоры на оценку чувствительности к препаратам. Используется Амоксициллин, Цефтриаксон, Амоксиклав — по результатам анализа микрофлоры полости рта.
Увеличение объема кости (НКР)
Костная регенерация направлена на глубокую очистку имплантата и восстановление размеров кости. Проводится рассечение, отслаивание десны для доступа к области дефекта. Удаляются грануляции, воспаленные десневые и костные ткани. Подсаживается костный материал, накладываются мембраны для фиксации. Этот метод наиболее эффективный, так как проводится глубокая механическая и антисептическая очистка.
Коррекция положения десны
Эстетическая хирургия проводится после подсадки кости или самостоятельно при убыли десневых тканей.
Использование стимуляторов роста костной ткани
Стимуляторы Keystone ускоряют регенерацию тканей, используются в нашем Центре еще на этапе установки имплантатов.
Коррекция протеза
Нужна, если причиной болезни стала перегрузка имплантатов. Такое возникает при неправильно подобранном протезе, изменении прикуса.
Совет врача — когда возможна повторная имплантация?
После извлечения искусственного корня делается перерыв на 1-2 месяца. Больше ждать не нужно, иначе начнется атрофия челюсти. Реимплантация совмещается с остеопластикой, если в области импланта достаточно костной, десневой ткани. В противном случае после заживления лунки сначала проводится наращивание кости отдельным этапом, только потом установка имплантата.
Левин Дмитрий Валерьевич
Главный врач, к.м.н.
Классификация
По времени возникновения после установки имплантата периимплантит делят:
Ранний – возникновение отторжения имплант системы до месяца после операции (причина – несращение импланта с челюстью).
Среднесрочный – отторжение в промежуток от трёх месяцев до двух лет (причина – дефекты расчёта нагрузки системы на альвеолярный отросток).
Поздний – возникновение проблем с имплантами в течение срока более двух лет (причина – плохой уход больного за полостью рта).
Причины развития периимплантита
Имплантаты имеют шероховатую поверхность, которая помогает лучше остеоинтегрироваться в костных тканях. При оголении искусственного корня поверхность подвергается воздействию бактерий. Если пациент не соблюдает гигиену полости рта, на имплантате скапливается бактериальный налет.
По результатам ранних исследований причиной развития периимплантита являются микробы кишечной группы, установлена роль грибов рода Кандида. По результатам последних испытаний, микрофлора связана с бактериями, которые вызывают пародонтит. Но пока еще до конца нельзя утверждать, какие микробы вызывают болезнь.
Причинами патологической убыли кости и оголения шейки импланта могут быть врачебные ошибки, несоблюдение рекомендаций пациентом.
Ошибки врача
Важно обращаться к внимательным и опытным врачам, потому что от них зависит успех имплантации на подготовительном, хирургическом и ортопедическом этапе. Возможные ошибки:
- Подготовка пациента. Недостаточно проведена санация полости рта для устранения патогенной микрофлоры, не учтены заболевания тканей пародонта, плохо пролечены зубы. Имплантация без учета хронических заболеваний, ЛОР-патологий, пристрастий пациента к алкоголю и курению.
- Диагностика. Использование только данных ОПТГ без проведения КТ для оценки состояния и размеров челюстной кости.
- Планирование операции. Неправильно подобранное место имплантации, не учтены расстояния от соседних зубов, размеры костной и десневой ткани.
- Хирургический этап: отклонение угла установки импланта, несоблюдение стерильности, повреждение покрытия титанового корня, попадание слюны в подготовленное ложе, использование неоригинальной продукции.
- Протезирование: перегрузка искусственного корня протезом, неплотное соединение импланта и абатмента, цементная фиксация коронки, травма слизистой.
Ошибки пациента
Пациенты с хроническими заболеваниями не должны утаивать от врача свое состояние. Чтобы получить благоприятный исход, потребуются дополнительные обследования, тщательная диагностика. Честный врач предупредит пациента о возможных рисках, а в случае абсолютных противопоказаний откажет в имплантации.
К заболеваниям, которые повышают риски возникновения периимплантита относятся:
- бруксизм — скрежетание зубами перегружает имплантаты;
- терапия кортикостероидами — приводит к развитию кровотечений, замедленному заживлению тканей;
- химиотерапия, ВИЧ — происходит подавление иммунитета;
- сахарный диабет — нарушение обмена веществ.
Также к развитию периимплантита приводят:
- отказ от выполнения правил гигиены или неверное соблюдение;
- злоупотребление алкоголем, табакокурение;
- игнорирование лечения хронических болезней.
Статьи по теме:
- Отторжение зубных имплантов
- Удаление импланта зуба
- Гарантия на имплантацию
Отторжение зубов после имплантации, симптомы и причины
Сомнения пациентов перед операцией установки импланта связаны с двумя основными моментами: страхом перед болью и возможностью того, что протез не приживется. Но прежде чем вникать в этот вопрос, нужно уточнить, что отторжение штифта происходит максимум у 2% прооперированных пациентов. А если используются самые современные и качественные импланты, то риск осложнения падает до половины процента, то есть проблемы наблюдаются у одного человека их двухсот. Также технологии и материалы постоянно совершенствуются, поэтому с течением времени безопасность этой процедуры будет только возрастать.
Как и почему происходит отторжение
Во время первого этапа имплантации в челюстную кость устанавливается штифт – это металлический стержень, который будет играть роль корня для искусственного зуба. Чтобы он нормально держался, кость должна срастись с ним, и произойти остеоинтеграция. Если что-то пойдет не так, кость не будет врастать в бороздки штифта, а в окружающих тканях начнется воспаление. Возникнет такая же реакция, как на попадание в кость любого инородного тела.
Виды воспаления
Чаще всего признаки отторжения развиваются в течение нескольких дней после операции. Немного выше их частота, если установка протеза проводилась в два этапа. Однако известны случаи, когда имплант начинал отторгаться через несколько лет. Но эти случаи чаще всего связаны с развитием у пациента каких-либо сопутствующих заболеваний, которые сильно подорвали здоровье человека. К воспалительным процессам, приводящим к отторжению протеза, относят мукозит и периимплантит.
Мукозит
Это воспалительный процесс, приводящий к изъязвлению слизистой. Он развивается, если в ткани, окружающие верхнюю часть зуба, попадают бактерии. Воспаление поражает только поверхность десны, не затрагивая корневой канал или кость. Десна вокруг импланта приобретает явные признаки воспаления: краснеет, опухает. При механическом воздействии появляются болезненные ощущения. Это заболевание лечится консервативно, то есть без операций. Используют гели или мази с антибиотиками, растворы антисептиков. Если лечение начато своевременно, то воспаление проходит, и дальше имплант приживляется как нужно. Риск полного отторжения появляется, если заболевание запускается, и развивается периимплантит.
Периимплантит
Это воспаление тканей, окружающих штифт. Оно может привести к очень быстрому отторжению стержня и потере протеза. Помимо этого, оно протекает гораздо тяжелее, чем мукозит, сопровождается лихорадкой и нагноением. В тяжелом случае оно приводит к разрушению кости альвеолы. При периимплантите чаще всего штифт приходится удалять, без этого воспаление купировать не удается.
Степени воспаления
• Легкая – развивается как спонтанно, так и в результате нелеченного мукозита. Десна отекает, болит. При рентгенологическом исследовании вокруг штифта обнаруживают разрушение кости, но не более 3 мм. В таком случае можно проводить противовоспалительную терапию. • Средняя – сопровождается усилением боли, кровотечением и выделением гноя из канала. Резорбируется более 3 мм костной ткани. Приходится убирать штифт, проводить санацию канала и лечить инфекцию с применением антибиотиков. • Тяжелая – альвеола разрушается настолько, что в десне образуется полость. Штифт шатается. Усиливается кровотечение и боль, развивается значительное нагноение. Необходимо срочное удаление конструкции и проведение антибиотикотерапии. Так как периимплантит может начаться вскоре после установки, когда десна еще отечна и болит из-за операции, есть опасность пропустить первые симптомы.
Симптомы отторжения импланта
В отличие от последствий установки они не ослабевают, а наоборот, прогрессируют. Если в течение недели с установки штифта появился или сохраняется хоть один из симптомов, нужно срочно обращаться в клинику. • Боль в челюсти: пульсирующая, усиливающаяся при движении или постоянная, • Покраснение и отечность вокруг стержня, • Лихорадка, • Появление гноя, • Шатание штифта или его выпадение.
Если появился гной или зашатался протез, нужно идти к врачу в тот же день. Это же относится к лихорадке в 38 градусов. В норме покраснение, боль и слабое кровотечение будут, ведь проведено хирургическое вмешательство, но они должны постепенно ослабевать и полностью исчезнуть в течение максимум 2 недель. Если этого не произошло, то также нужно идти в больницу, даже если нет гноя и температуры.
Причины отторжения протезов
Обе описанные выше разновидности воспаления развиваются из-за попадания инфекции. В норме корень зуба и пародонт стерильны, и никакие инородные тела туда не попадают. А при установке импланта есть опасность, что в канал попадут болезнетворные бактерии. Есть несколько причин, по которым это может произойти.
1. Врачебные ошибки. Процесс подготовки к имплантации достаточно сложный, и если у врача нет достаточной квалификации, он может допустить следующие ошибки: Недостаточно тщательно обследовать пациента. Неправильно подобрать тип импланта, или место для его вживления, без учета особенностей строения челюсти. Не учесть состояние человека на момент операции: наличие острых инфекций, хронических болезней, которые замедляют заживление: диабет, хронический синусит, пародонтоз. Неправильно провести операцию, нарушить стерильность из-за попадания слюны, повреждения поверхности импланта. Неправильно рассчитать параметры протеза, из-за чего на него будет оказываться повышенная нагрузка. Допустить попадание стоматологического цемента в рану. От выбора специалиста почти полностью зависит исход операции. Если все выполнено по протоколу, то риск отторжения составляет те самые 2%.
2. Нарушения со стороны пациента. После операции человек должен строго соблюдать правила туалета ротовой полости, принимать все предписанные лекарства и соблюдать диету. Если пациент нерегулярно обрабатывает рану, ест слишком твердые продукты или не принимает лекарства, то велика вероятность, что десна дополнительно травмируется и в нее попадет инфекция. Ошибочно считать, что искусственные зубы не нуждаются в уходе. Также нужно периодически приходить на осмотры, как вскоре после операции, так и в будущем.
3. Некачественный протез. Некоторые люди сильно рискуют, обращаясь в клиники, которые предлагают провести протезирование намного дешевле. В таких случаях используются материалы, не проходящие сертификации. Дешевые штифты могут иметь некачественное покрытие, которое легко повреждается, а сам сплав содержать токсичные примеси.
4. Сопутствующие заболевания. Чаще всего именно хронические болезни являются причиной позднего отторжения протезов – через 2 и более лет. Это может произойти из-за обострения болезни, снижения иммунитета. Особенно на состоянии защитной системы сказываются: • Аутоиммунные заболевания, • Сахарный диабет, • Злокачественные опухоли, • ВИЧ-инфекция. Также воспаление может спровоцировать травма челюсти в любой момент.
Что делать при подозрении на отторжение
Самопомощь в таком случае невозможна, нужно обратиться в специализированную клинику. Лучшим вариантом будет консультация в той же больнице, где проводилось протезирование. К каждому оригинальному импланту прилагается сервисная книжка, ее нужно взять с собой. Врач соберет анамнез и осмотрит ротовую полость. Специальным зондом проведут исследование канала. Проводится рентгенография или компьютерная томография. Современные аппараты позволяют построить объемную модель тканей вокруг протеза и понять, насколько пострадала кость.
Выбор метода и объема лечения зависит от результатов обследования.
В большинстве случаев имплант удаляют, и начинают лечить воспаление. Если причиной отторжения стало обострение другой болезни – то его лечат отдельно. Если терапия проведена своевременно, то после выздоровления можно установить новую конструкцию. При отторжении после двухэтапной имплантации часто требуется остеопластика – восстановление альвеолы. Наращивание костной ткани может занять до 6 месяцев. При одноэтапной операции этого можно избежать, особенно если процесс не зашел далеко. Конечно, пациент в любом случае может отказаться от оперативного вмешательства, но в таком случае будет потерян не только протез. Воспаление может перекинуться на кость, соседние зубы, а в тяжелых случаях привести к сепсису.
| Оставить заявку |
Что мы гарантируем
- Правильную имплантацию, четкое соблюдение протоколов. В нашем Центре команда высококлассных врачей, сотрудников медицинских московских ВУЗов. Имплантологи владеют всеми известными протоколами, постоянно проходят стажировки и курсы повышения квалификации в США, Германии, хирургических центрах России.
- Установку качественных имплантатов Nobel Biocare. Не имеют ограничений к установке, подходят для всех клинических случаев, приживаемость 99,3%, защищены от подделок. Запатентованная поверхность TI-Unite способствует ускоренному приживлению. Предоставляем пожизненную гарантию.
- Тщательную диагностику. Центр оборудован современным диагностическим оборудованием, результаты будут известны через 15 минут.
- Быстрое реагирование на проблему. Вы можете обратиться по телефону в любое время дня и в любой день недели, если вас что-то тревожит. Кроме этого, мы проводим профилактические осмотры, бесплатное КТ-обследование после операции.
Профилактика
Периимплантит одно из самых частых осложнений в дентальной имплантологии. С целью профилактики разработан комплекс мер профилактики, при соблюдении, которых развитие периимплантита стремится к нулю.
После проведения дентальной имплантации рекомендовано:
- Регулярно, дважды в год посещать специалиста, для профилактических осмотров.
- Проходить в предписанные сроки профессиональные гигиенические процедуры.
- Постоянно ухаживать за зубами и дёснами с помощью специальных паст и зубных щёток.
- На системной основе проходить процедуры ухода за имплантами в клинике.
- Нивелировать чрезмерные нагрузки на имплант.
- Пациент должен избегать повреждений имплантированной дентальной системы.
- Регулярно делать рентгенографию и следить за состоянием костной пластинки.
- Своевременно лечить все воспалительные процессы в полости рта.
Достаточно соблюдать все эти простые правила, чтобы периимпантит не развился.