{jcomments on}Лечение пострадавших с переломами челюстей состоит из репозиции и иммобилизации отломков челюстей, а также медикаментозного лечения и физиотерапии. Репозиция включает сопоставление или перемещение отломков костей лицевого скелета в правильное положение. Если сопоставить сместившиеся отломки одномоментно не удаётся, их репонируют постепенно, в течение нескольких суток с помощью эластического вытяжения. Иммобилизация означает закрепление отломков в правильном положении на срок, необходимый для их сращения (консолидации), т.е. до образования костной мозоли. В среднем этот срок составляет 4-5 нед для неосложнённого течения заживления перелома верхней челюсти и одностороннего перелома нижней челюсти. При двустороннем переломе нижней челюсти сроки иммобилизации могут увеличиваться до 5-6 нед. Медикаментозное и физиолечение необходимо для профилактики развития осложнений в период консолидации отломков (антибактериальные, противовоспалительные, антигистаминные препараты; медикаменты, улучшающие реологические свойства крови и тканевую микроциркуляцию, иммуностимуляторы, препараты, оптимизирующие остеогенез). Кроме того, в обязательном порядке решается вопрос о целесообразности сохранения зубов в щели перелома и необходимости проведения лечебных мероприятий по отношению к этим зубам.
Виды консервативных методов иммобилизации отломков челюстей
Различают временные методы иммобилизации (в том числе транспортные) и постоянные (лечебные). Временные методы закрепления отломков челюстей разделяют на: — внеротовые (бинтовая повязка, подбородочная праща, импровизированные повязки с использованием подручных средств); — внутриротовые (методы межчелюстного лигатурного скрепления, различные по конструкции шины-ложки с «усами»). Постоянные (лечебные) методы иммобилизации подразделяют на: — шины внелабораторного изготовления (индивидуальные назубные шины из металла или другого материала, стандартные назубные шины); — шины лабораторного изготовления (зубонаддесневая шина Вебера простая или с наклонной плоскостью, шины Ванкевич и Ванкевич-Степанова, различные назубные капповые аппараты, наддесневая шина Порта).
Временная (транспортная) иммобилизация
Показания для наложения временной (транспортной) иммобилизации:— отсутствие условий для осуществления постоянной (лечебной) иммобилизации и необходимость транспортировки пострадавшего в специализированное медицинское учреждение; — отсутствие специализированных кадров, умеющих провести постоянную иммобилизацию; — недостаток времени, необходимого для проведения постоянной (лечебной) иммобилизации. Обычно это бывает в период ведения боевых действий или при других чрезвычайных ситуациях (землетрясение, аварии с большим числом жертв и т.п.), когда одномоментно отмечается большой поток пострадавших и раненых с травмой; — тяжёлое общесоматическое состояние (травматический шок, кома, внутричерепная гематома и др.), являющееся временным относительным противопоказанием для проведения лечебной иммобилизации. Временная иммобилизация накладывается на срок не более 3-4 сут (максимальное время, необходимое для транспортировки пострадавших в специализированное учреждение или вызова специалиста к больному), так как с её помощью нельзя добиться требуемой длительной неподвижности отломков. В исключительных случаях этот срок удлиняется из-за тяжёлого общего состояния пациента, при котором лечебная иммобилизация временно противопоказана. Временная иммобилизация может производиться как вне лечебного учреждения, так и в специализированной клинике. Если она накладывается на время транспортировки пострадавшего в медучреждение, то носит название «транспортная». Обычно временная иммобилизация накладывается младшим или средним медперсоналом, а также в виде самоили взаимопомощи. Некоторые методы выполняются только специалистами (межчелюстное лигатурное скрепление).
Внеротовые методы временной (транспортной) иммобилизации.
— Простая бинтовая теменно-подбородочная повязка. Её накладывают при переломах верхней и нижней челюсти. Используют широкий марлевый бинт, круговые туры которого проводят через подбородок и теменные кости. Можно использовать подручный материал: косынку, шарф и т.д., что менее удобно. Простая бинтовая повязка непрочно удерживается на голове, и её надо часто подправлять. — Теменно-подбородочная повязка по Гиппократу надёжно фиксируется на голове и не требует коррекции. Применяется при переломах верхней и нижней челюсти.
Теменно-подбородочная повязка по Гиппократу
— Стандартная мягкая подбородочная праща Померанцевой-Урбанской. Применяют при переломах верхней челюсти и нижней челюсти. Она состоит из подбородочной пращи, к которой с двух сторон пришиты широкие резинки, переходящие в матерчатые ленты с отверстиями для шнурка. Праща удобна и универсальна, но не используется при переломах беззубых челюстей и отсутствии зубных протезов.
Стандартная мягкая подбородочная праща Померанцевой-Урбанской
— Стандартная повязка для транспортной иммобилизации (жёсткая подбородочная праща) при переломах нижней и верхней челюсти. Эта повязка состоит из стандартной безразмерной шапочки и подбородочной жёсткой пращи с прорезями и выступами, используемыми для фиксации резиновых колец и языка пострадавшего, а также для оттока раневого содержимого. Внутриротовые методы временной (транспортной) иммобилизации.
Стандартная повязка для транспортной иммобилизации
— Стандартная транспортная шина-ложка для иммобилизации верхней челюсти. Состоит из стандартной шапочки и стандартной металлической шины-ложки с внеротовыми стержнями («усами»), прочно фиксированными к шине-ложке. — Межчелюстное лигатурное скрепление. В клинической практике используют наиболее часто. Для иммобилизации используют проволочные лигатуры, которые должны легко сгибаться, не окисляться и быть недорогими. Данному требованию отвечает бронзо-алюминиевая проволока диаметром 0,5-0,6 мм. Для наложения межчелюстного лигатурного скрепления берут отрезки бронзо-алюминиевой проволоки длиной 7-10 см и инструменты (крампонные щипцы, кровоостанавливающие зажимы типа бильрот, ножницы для разрезания металлической проволоки, анатомический пинцет). Показаниями к наложению межчелюстного лигатурного скрепления является предотвращение смещения отломков и устранение внутрираневой травмы на время транспортировки пострадавшего и на время его обследования, до момента оказания лечебной иммобилизации. Общие правила, соблюдаемые при наложении межчелюстного лигатурного скрепления: иммобилизацию проводят под местным обезболиваниием, предварительно удаляют зубной камень, не используют для межчелюстного лигатурного скрепления подвижные зубы и зубы, находящиеся в щели перелома, используют устойчивые зубы-антагонисты, проволочные лигатуры скручивают по часовой стрелке. Имеется большое число различных способов межчелюстного лигатурного скрепления отломков челюстей.
Методы межчелюстного лигатурного скрепления.
— Сильвермена. Вокруг каждого из двух рядом стоящих зубов проводится бронзо-алюминиевая лигатура и закручивается, затем концы этих двух лигатур также закручиваются. То же проделывается в области зубов-антагонистов. Верхний проволочный жгутик закручивается с нижним, а конец обрезается. Преимущества: простота изготовления. Недостатки: после скручивания лигатур в преддверии рта образуются толстые проволочные жгутики, травмирующие слизистую оболочку; в случае необходимости открыть больному рот и перерезать толстые проволочные жгутики, что довольно трудно. После осмотра полости рта конструкцию приходится переделывать.
— Межчелюстное лигатурное скрепление по методу Айви.
Межчелюстное лигатурное скрепление по методу Айви
Наиболее часто используется в клинической практике, как правило, во всех случаях переломов челюстей. При переломе верхней челюсти межчелюстное лигатурное скрепление дополняют наложением подбородочной пращи, чтобы предотвратить её смещение вниз при непроизвольном опускании нижней челюсти. Преимущества: простота и эффективность, возможность быстрого открывания рта в случае необходимости, без нарушения целостности конструкции. Межчелюстное лигатурное скрепление по Казаньяну менее удобно по сравнению с методом Айви. Методика отличается тем, что вокруг соседних зубов одного отломка проводят лигатуру в виде «восьмерки» и два её конца скручивают в преддверии рта. Ту же манипуляцию проводят на зубах-антагонистах и на зубах другого отломка. Свободные концы скручивают и обрезают. Таким образом, общий конец проволоки (жгутик) состоит из четырёх концов. Недостатками метода являются наличие толстого проволочного жгута в преддверии рта, который может травмировать слизистую оболочку, а также необходимость повторного наложения лигатур в случае их поломки или после экстренного срезания лигатур.
— Межчелюстное лигатурное скрепление по Гоцко.
В качестве лигатуры используют полиамидную нить. Её проводят вокруг шейки зуба и завязывают узлом на его вестибулярной поверхности. Далее оба конца нити проводят через межзубный промежуток зубовантагонистов из преддверия — в полость рта, затем каждый конец выводят из полости в преддверие рта (дистальнее и медиальнее), подтягивают и связывают между собой узлом, осуществляя иммобилизацию. Преимущество: малая травматичность, высокая эффективность.
Межчелюстное лигатурное скрепление по методу Гоцко
Особенность методики
Существует несколько методов наложения проволочных лигатур по Айви, Гейкину и другим. Однако иммобилизация челюстных отломков при помощи шин считается более рациональным методом по сравнению с лигатурным связыванием, которое является только временной процедурой и сочетается с наложением подбородочной пращи.
Природная мягкость алюминия позволяет изготавливать конструкции ручным способом. При этом не требуется сложного инструментария, благодаря чему фиксатор подгоняется для каждого пациента и применяется в любых условиях.
Данную методику модернизировали отечественные ученые А.А. Лимберг и А.Э. Рауэр.
Лечебная (постоянная) иммобилизация с помощью назубных шин внелабораторного изготовления
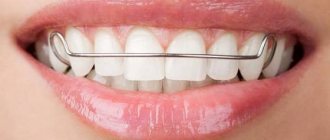
Назубные индивидуальные проволочные шины Тигерштедта. Виды назубных шин Тигерштедта: — гладкая шина-скоба; — шина-скоба с распорочным изгибом; — шина с зацепными петлями.
Шины изготавливаются из алюминиевой проволоки d=1,8- 2,0 мм и длиной 12-15 см. К зубам они привязываются с помощью бронзо-алюминиевой проволоки d=0,5-0,6 мм. Шину изгибают индивидуально для каждого больного с помощью крампонных щипцов. Общие правила наложения назубных шин. Подкожно вводят 0,5 мл 0,1 % раствора атропина для уменьшения саливации, шинирование проводят под местным обезболиванием, необходимо удалить зубной камень для свободного проведения лигатуры в межзубный промежуток, изгибают шину со стороны перелома, её примеряют к зубам во рту, а изгибают её вне полости рта, шина должна прилегать к шейке каждого зуба хотя бы в одной точке, шину привязывают к каждому зубу лигатурной проволокой, которую закручивают по часовой стрелке. Изготовление шины начинают с изгибания большого зацепного крючка, который обхватывает первый зуб, или зацепного шипа, вводимого в межзубный промежуток. Для примерки шины её прикладывают к зубам во рту.
Гладкая шина-скоба.
Используется для лечения переломов нижней челюсти при условии, что на большем отломке находится не менее четырех, а на меньшем — не менее двух устойчивых зубов.
Гладкая шина-скоба
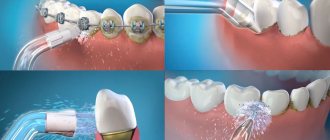
Показания к применению: линейные переломы нижней челюсти, расположенные в пределах зубного ряда, без смещения или с легковправимыми отломками, переломы альвеолярного отростка, переломы и вывихи зубов, подвижность зубов при остром одонтогенном остеомиелите и пародонтите, переломы верхней челюсти (методы Адамса и Дингмана), для предупреждения патологического перелома нижней челюсти. После лечения, перед снятием шины ослабляют лигатуры и проверяют отсутствие подвижности отломков, покачивая их. Снимают шину через 4-5 нед. Пациенту необходимо принимать жидкую пищу. Врач должен регулярно осматривать больного 2-3 раза в неделю. При этом необходимо контролировать состояние прикуса, прочность фиксации отломков, состояние тканей и зубов в щели перелома. При ослаблении фиксации шины на зубах необходимо подтягивать лигатуры, подкручивая их. Если при этом лигатура лопнет, её заменяют новой. Больного обучают гигиеническим мероприятиям по профилактике развития гингивита. С этой целью пациент должен 2 раза в день чистить зубы и шину зубной пастой и щёткой, после каждого приёма пищи зубочисткой удалять остатки пищи и проводить 3-5 раз в сутки полоскания рта антисептическими растворами.
Шина-скоба с распорочным изгибом.
Распорочный изгиб предотвращает боковое смещение отломков.
Шина-скоба с распорочным изгибом
Показания к применению: перелом нижней челюсти в пределах зубного ряда и наличие дефекта костной ткани не более 2-4 см, перелом нижней челюсти без смещения или с легковправимыми отломками, если щель перелома проходит через альвеолярную часть, лишённую зубов.
Шина с зацепными петлями.
Шину используют наиболее часто для лечения переломов челюстей. Изготавливают две шины с зацепными петлями на зубы верхней и нижней челюсти.
Шина с зацепными петлями
Показания к применению: переломы нижней челюсти за пределами зубного ряда, в пределах зубного ряда — при отсутствии на большем отломке четырёх, на меньшем — двух устойчивых зубов, переломы нижней челюсти с трудновправимыми отломками, требующими вытяжения, двусторонние, двойные и множественные переломы нижней челюсти, перелом верхней челюсти (с обязательным использованием подбородочной пращи), одновременные переломы верхней и нижней челюсти. При изготовлении шины её зацепная петля должна находиться под углом 45° по отношению к десне. Зацепные петли изгибают на шине таким образом, чтобы они располагались в области 6, 4 и 2-го зубов. Если у больного отсутствуют данные зубы, то зацепные петли изготавливают в области других зубов, имеющих антагонисты. Обычно на шине, прилегающей к зубам большего отломка, изгибают 3-4, а меньшего — 2-3 зацепные петли. Основание петли должно находиться в пределах коронки зуба. Если смещение отломков велико и изогнуть одну шину на оба отломка трудно, можно изготовить и закрепить шины на каждом из отломков. После их репозиции на зацепные петли надевают резиновые кольца под углом, чтобы они создавали компрессию отломков, что значительно препятствует их перемещению. Периодически (2-3 раза в неделю) осматривают пациента, подкручивают лигатуры, меняют резиновые кольца, обрабатывают преддверие рта антисептическими растворами, следят за состоянием прикуса. Спустя 10-25 сут после наложения шины проводят рентгенологическое исследование с целью контроля положения отломков. После сращения отломков перед снятием шин необходимо снять резиновые кольца и дать больному 1-2 дня походить без фиксации, принимая мягкую пищу. Если смещения отломков не произойдёт, шины снимают. Если возникнет небольшое изменение прикуса, то резиновую тягу сохраняют ещё 10-15 сут.
Шинирование по методу А.П. Вихрова и М.А. Слепченко.
Авторы предложили использовать полиамидную нить для усиления крепления шины на зубах. Для этого берут бронзоалюминиевую проволочную лигатуру, складывают её в виде шпильки и вводят оба её конца в один межзубной промежуток изо рта в сторону преддверия рта. Подтягивают лигатуру таким образом, чтобы на язычной поверхности межзубных промежутков образовалась маленькая петля. Проделывают аналогичную процедуру в области всех межзубных промежутков. Берут полиамидную нить диаметром 1 мм и пропускают её через все петли с язычной стороны, концы нити выводят в преддверие рта позади последних зубов с той и другой стороны. Далее на зубы укладывают ранее изготовленную шину так, чтобы она располагалась между двумя концами одних и тех же ранее проведенных бронзо-алюминиевых лигатур, которые затем скручивают. По мнению авторов, преимущества их метода следующие: более прочное скрепление отломков, сокращение времени закрепления шины, отсутствие травмы слизистой оболочки десны.
Шинирование по методу Вихрова-Слепченко
Назубные стандартные шины.
Для изготовления индивидуальных проволочных шин необходимы хорошие мануальные навыки. Их изготовление требует больших затрат времени и частого примеривания к зубной дуге. Особенно трудно их изгибать при аномалиях прикуса, дистопии зубов и др. Учитывая вышесказанное, были предложены стандартные шины, которые изготавливаются в заводских условиях, не нуждаются в изгибании зацепных петель и упрощают шинирование. В России стандартные ленточные шины предложены В.С. Васильевым. Шина сделана из тонкой плоской металлической ленты шириной 2,3 мм и длиной 134 мм, на которой имеется 14 зацепных петель. Шина легко изгибается в горизонтальной плоскости, но не гнётся в вертикальной. Шину Васильева обрезают до необходимых размеров, изгибают по зубной дуге так, чтобы она касалась к каждому зубу хотя бы в одной точке, и привязывают лигатурной проволокой к зубам. Достоинство шины в быстроте её наложения. Недостатком является невозможность её изгибания в вертикальной плоскости, что не позволяет избежать травмирования слизистой оболочки в боковых отделах челюстей из-за несоответствия шины кривой Шпее. Для одночелюстного шинирования эта шина не годится вследствие низкой прочности. За рубежом имеются различных конструкций стандартные шины из стальной проволоки (шины Винтера) и полиамидных материалов, которые можно изгибать в любых плоскостях. Шины производятся с заранее сделанными зацепными крючками.
Голос военной медицины, дошедший до современности
1. Эфирный наркоз и сберегательное лечение конечностей. Кто же не знает знаменитого хирурга Николая Пирогова? Топографическая анатомия и оперативная хирургия хранят о нем воспоминаний больше, чем о каком бы то ни было другом враче. А многочисленные анатомические эпонимы (лимфатическое глоточное кольцо Пирогова-Вальдейера, треугольник Пирогова) и операции (ампутация голени на уровне лодыжек по Н.И. Пирогову) являются тому прекрасным подтверждением. Свой значительный вклад в ме-дицину хирург и анатом сделал именно на поле боя. Да, собственно, он — основоположник военно-полевой хирургии как таковой. Поэтому, говоря о его достижениях, сложно выделить какое-то одно. Однако его несомненное приоб-ретение для русской медицины — впервые примененный в оперативной практике эфирный наркоз во время Крымской войны (1853-1856). Также все травматологи помнят Пирогова как врача, который впервые применил гипсовую повязку для иммобилизации конечности при переломе, таким образом избавив многих вояк от ампутации. Причем, до гипса были крахмальные повязки, ко-торые он использовал в 1847 году на Кавказе. А еще раньше хирурги для этих целей применяли малопрочные лубки (куски коры). Вообще о Пирогове можно говорить вечно, но все-таки пойдемте дальше.
2. Зубная шина из мягкой алюминиевой проволоки. Процесс лечения пе-реломов челюстей развивался крайне медленно. Челюстно-лицевые хирурги использовали большие, тяжелые, неудобные для использования конструкции, которые, при всем прочем, часто смещали отломки, что, сами понимаете, не способствовало качественному излечению страдающих. Вплоть до начала Первой мировой войны (1914-1918) медики тщетно пытались найти оптимальное решение проблемы, но получали лишь огромное количество псевдоартрозов (ложных суставов, не характерных для данного места), неправильного стояния отломков и сращений. Решение пришло неожиданно к одному из зубных врачей Киевского военного госпиталя Северину Тигерштедту. Однажды, стоя у кресла больного и пытаясь сопоставить обломки нижней челюсти, Тигерштедт нашел простое и гениальное решение. Он взял тонкую алюминиевую проволоку и придал ей форму, точно повторяющую изгиб челю-сти пациента, затем прикрепил ее к зубам снаружи и зафиксировал несколькими витками проволоки с внутренней стороны. Так появились гнутые проволочные назубные шины, которые используются уже больше 90 лет и, более того, до сих пор являются оптимальным лечебным методом при переломах верх-ней и нижней челюстей.
Книга, посвященная Николаю Гайскому
3. Противотуляремийная вакцина. Вторая мировая война стала тяжелейшим испытанием для огромного количества людей, включая россиян. Военное время — время, когда буквально «расцветали» опаснейшие инфекции. И, конечно, подавление вспышек заболеваемости среди как армейских, так и обычных людей было целью номер один для многих врачей-инфекционистов. Одной из таких «выкашивающих» инфекций стала туляремия, которая передавалась через грызунов (неблагоприятная гигиеническая обстановка крайне благоприятна для размножения мышей и крыс). И в сороковых годах прошлого столетия нашелся человек, который смог ее одолеть. Николай Гайский — иркутский ученый с самарскими корнями — создал со своим коллегой Борисом Эльбер-том живую аттенуированную (искуственно ослабленную) вакцину против туляремии и, тем самым, спас тысячи жизней, в 2000 раз снизив заболеваемость. А метод аттенуации при создании вакцин «живет» в противоинфекционной практике по сей день. В 1946 году за выдающиеся достижения советской мик-робиологии и иммунологии Гайский и Эльберт удостоились звания лауреатов Государственной премии СССР.
4. Профилактика гриппа препаратами олеиновой кислоты. Понятное дело, что когда человек болеет, он не в состоянии справляться со своей работой. Тем более если она физически тяжеля. Тем более если человек — солдат. Поэтому в годы Второй мировой войны медицина вела активную борьбу не только со смертельными инфекциями (чума, туляремия, холера), но и с вполне обыденным гриппом. На этом поприще работал профессор Николай Гамалея, заведующий лабораторией института эпидемиологии и микробиологии АМН СССР, который в 1942 разработал эффективный метод профилактики гриппа среди армейских служащих — он предложил смазывать слизистые оболочки носа препаратами олеиновой кислоты. Это помогло, и заболеваемость гриппом снизилась в несколько раз, дав предпосылки для разработки других профилактических препаратов схожего применения.
5. Пенициллин Зинаиды Ермольевой. Вакцины и профилактика — это, конечно, хорошо, но вот как эффективно лечить людей, когда они заболевали? Ответ прост — искать лекарство. А так как многие заболевания имели бактериальную природу, возникала острая необходимость в антибиотиках. В Москву из-за фронта долетали слухи, что в 1941 в США налажен промышленный выпуск некоего препарата, который эффективно и в короткие сроки позволял излечить больных от тяжелейших инфекций. Само собой, добыть образец не представлялось возможным, поэтому советские медики пустили все силы на поиск своего универсального лекарства. Два года неудач, и вот, наконец, бактерицидный штамм плесени, по свойствам напоминающий Рenicillium Сhrysogenum
Александра Флеминга, найден. Штамм
Penicilium krustozum
Зинаиды Ермольевой, руководительницы той самой лаборатории, где шли иссле-дования, оказался не менее сильным, чем его иностранный аналог. А антибиотик крустазин, выпуск которого наладили к 1944 и впервые применили на Первом Прибалтийском фронте, помогал выздоравливать тысячам госпитализированных больных. В дальнейшем удалось синтезировать пенициллин, и изучение антибиотиков продолжилось со скоростью снежного кома. В наше время чувствительность бактерий к пенициллину сильно снизилась, но фармацевтическая промышленность не стоит на месте, и ведется непрерывный поиск новых эффективных антибактериальных препаратов.
Андрей Багдасаров
6. Кровозамещающие растворы. Как ни печально, но легкие травмы на фронте были счастливой случайностью и необыкновенным везением. В основном же, на поле боя солдаты истекали кровью и если доживали до того, как их доставят в госпиталь, то умирали от геморрагического шока. Конечно же, способы кровозамещения существовали и до Великой Отечественной войны, но именно в период с 1941 по 1945 появились многочисленные варианты по спасению жизней с помощью инфузионной терапии. Во-первых, врачи составили несколько десятков прописей (рецептов) изотонических растворов (подобных крови по ионному составу), например, солевой инфузин, жидкость Петрова, Попова, Филатова, серотрансфузин, противошоковая жидкость Асратяна. Многие из низ остались в медицине до сих пор в качестве различных составов для инфузий. Интересно то, что бактерии (а именно
Leuconostoc mesenteroides
) здесь принесли огромную пользу (вместо обычного вреда), ибо декстран, который они вырабатывали, «добывая» из сахарозы глюкозу, мешал в пищевой промышленности, но оказался отличным высокомолекулярным кровезаменит-лем. Впервые к такой мысли пришли шведские ученые Грендель и Ингельман, но отечественный препарат декстрана — полиглюкин — создали русские ученые в конце Второй мировой войны в Центральном институте гематологии и переливания крови под руководством его директора Андрея Багдасарова. Сейчас он и его аналог реополиглюкин применяются в хирургии очень широко.
Лечебная иммобилизация отломков челюстей с помощью шин лабораторного изготовления
Шины лабораторного изготовления относят к ортопедическим методам иммобилизации. Они выполняют как самостоятельую функцию иммобилизации, так и могут быть дополнительным приспособлением при различных хирургических способах скрепления отломков. К съёмным ортопедическим конструкциям относятся зубонаддесневые шины (простая или с наклонной плоскостью зубонаддесневая шина Вебера, шина Ванкевич, шина Ванкевич-Степанова) и наддесневая шина Порта. К несъёмным ортопедическим конструкциям относят назубные капповые шины с фиксирующими элементами различных модификаций. Показания к применению шин лабораторного изготовления: — тяжёлые повреждения челюстей со значительными дефектами костной ткани, при которых не производится костная пластика челюсти; — наличие сопутствующих заболеваний у пострадавшего (сахарный диабет, инсульт и др.), при которых применение хирургических методов иммобилизации противопоказано; — отказ больного от оперативного закрепления отломков; — необходимость дополнительной фиксации отломков одновременно с использованием проволочных шин. Для изготовления лабораторных шин необходимы условия: зуботехническая лаборатория, специальные материалы. Зуботехническую работу осуществляют зубные техники.
Простая зубонаддесневая шина Вебера.
Может применяться самостоятельно или как один из основных элементов при использовании метода окружающего шва при переломах нижней челюсти. Шину Вебера используют при значительных дефектах нижней челюсти в результате травматического остеомиелита или после операций резекции нижней челюсти по поводу опухоли. В этих случаях длительное ношение шины (в течение 2-3 мес) может привести к ликвидации выраженного бокового смещения нижней челюсти после снятия шины. Шину Вебера готовят лабораторным путём, предварительно сняв слепки с отломков челюстей. Для предотвращения бокового смещения отломков на ней делают наклонную плоскость в области моляров. Можно изготовить шину непосредственно во рту больного из быстротвердеющей пластмассы.
Шина Ванкевич и шина Ванкевич-Степанова.
Представляют собой зубонаддесневые шины с опорой на альвеолярный отросток верхней челюсти и твёрдое нёбо. Имеет в боковых отделах две обращённые вниз наклонные плоскости, которые упираются в передние края ветвей или в альвеолярную часть боковых отделов тела нижней челюсти преимущественно с язычной стороны и не позволяют отломкам нижней челюсти смещаться вперёд, вверх и внутрь. Применяют шину Ванкевич для фиксации и предупреждения бокового и вращательного смещения отломков нижней челюсти, особенно при значительных её дефектах, за счёт упора наклонных плоскостей в передние края ветвей челюсти. Шина Ванкевич в модификации Степанова отличается тем, что вместо верхнечелюстного базиса имеется металлическая дуга, как у бюгельного протеза. Шину Порта применяют в случае перелома беззубой нижней челюсти без смещения отломков и отсутствия у больного съёмных зубных протезов и зубов на верхней челюсти. Шина представляет собой две базисные пластинки на каждую челюсть по типу полных съёмных протезов, жёстко соединённых между собой в положении центральной окклюзии. В переднем отделе шины имеется отверстие для приёма пищи. Шину Порта используют в сочетании с ношением подбородочной пращевидной повязки.
Капповые назубные шины с фиксирующими элементами.
Применяют для иммобилизации отломков нижней челюсти при наличии дефекта костной ткани в пределах зубного ряда, когда на отломках имеется достаточное количество устойчивых опорных зубов. Эти шины состоят из металлических колпачков, припасованных к зубам нижней челюсти. Колпачки спаивают между собой и фиксируют на зубах каждого отломка. С помощью различных замков (штифты, рычаги и т.д.) отломки после их репозиции закрепляют на срок, необходимый для консолидации. Зубы, используемые для шинирования, не препарируют.
Разновидности шин Тигерштедта
Практикующие стоматологи используют пять разновидностей фиксаторов для челюсти по методу Тигерштедта.
Гладкая шина-скоба
Используется при переломе нижней челюсти, если сохраняется 4 зуба (на большом отколе). Шинирование гладкой шиной-скобой выполняется в следующих случаях:
Крепление производится с помощью алюминиевой проволоки. Её сгибают по дуге, производя зацепление за зуб мудрости, после чего охватывается каждая зубная единица. По окончании манипуляции происходит скручивание лигатур (дистального и медиального окончания). Концы отрезанных лигатур располагают в промежутках между коронками.
Данное ортопедическое изделие снимается по прошествии 5 недель.
С распоркой
Проволочная шина с распоркой ставится, если в районе травмы коронки не сохранились, а сам перелом проходит по альвеолярной части. Особенностью постановки этой шины является расположение распорки в участке перелома.
Для предотвращения смещения края изгиба располагают с упором в соседние зубы.
С зацепными петлями
Шина с зацепными петлями производят под углом 90 или 45 градусов.
Этот метод позволяет устранить перелом нижней челюсти со смещением и без. Если нарушается целостность верхней челюсти, возникает необходимость ношения повязки (пращевидной).
На шине делают пять или шесть петель, длина которых составляет от 3 до 4 мм. Их располагают на четных зубных единицах. На крючки надевают резиновые трубки, которые меняют каждые шесть дней. Лигатуры подтягивают периодически с интервалом 2 дня.
С наклонной поверхностью
Шину с наклонной поверхностью используют, если возникает необходимость предупредить боковое смещение к месту перелома. Опорной наклонной плоскостью служат вертикально установленные петли, которые вдвое превышают высоту моляров.
С опорной плоскостью
Ортопедическое изделие с удерживающей (опорной) плоскостью позволяет предотвратить отвисание тканей и лоскутов твердого неба. Поэтому при установке этого вида изделия наблюдается позитивная динамика лечебного процесса при травматическом повреждении костей верхней челюсти или после операбельной терапии на ней.