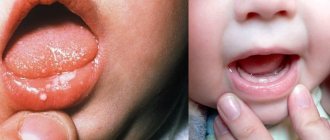
Лейкоплакия — это небольшие участки изменённой слизистой, наиболее часто патология встречается в ротовой полости и на половых органах, но возможна в любом выстланном слизистой оболочкой органе: в желудке, на веках, в носу. По своей сути лейкоплакия — это предрак с потенциалом злокачественной трансформации.
- Причины возникновения лейкоплакии
- Классификация лейкоплакии
- Локализация лейкоплакии
- Симптомы лейкоплакии
- Диагностика лейкоплакии
- Лечение лейкоплакии
- Цены на лечение
- Прогноз при лейкоплакии
- Профилактика заболевания
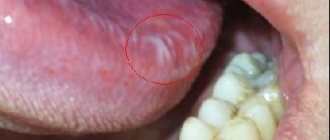
Лейкоплакия представляет собой участок плотных клеток поверхностного эпителия. В норме верхние слои кожи и слизистой оболочки регулярно и безболезненно отмирают и слущиваются. При гиперкератозе, вариантом которого считают лейкоплакию, процесс удаления умерших клеток нарушается, ороговевшие клетки остаются на месте, образуя многослойный белесый островок.
Причины возникновения лейкоплакии
Из-за чего именно возникает лейкоплакия не известно. Предполагают причинно-следственную связь с длительным воспалением локального характера, потому что в части случаев патологический участок располагается прямо в проекции травмирующего фактора.
Среди основных причин патологии называют долговременную травму:
- механическую — ранить слизистую щеки может обломок зуба, десну — зубной протез, у пожилых женщин в качестве травмирующего фактора выступает опущение половых органов с выпадением наружу и выворотом влагалища;
- химическую травму вызывает токсичный табачный дым, жевание бетеля и наса, длительное и бесконтрольное использование вагинальных гелей и свечей с эстрогенами;
- физическую — при частом употреблении горячих напитков и блюд;
- операционную, когда рубцовые изменения меняют трофику тканей; так бывает после инвазивных гинекологических вмешательств, например, коагуляции эрозий шейки матки.
К развитию лейкоплакии на фоне хронической травмы слизистой предрасполагают:
- гормональный дисбаланс — возрастная инволюция половых органов сопровождается лёгкой ранимостью слизистых;
- инфицированность вирусом папилломы, грибами рода Кандида, кариес;
- генерализованный инфекционный процесс; нередко патологию выявляют у туберкулёзных больных, пример из истории медицины — лейкоплакия при сифилисе;
- нарушения иммунитета при хронических вирусных инфекциях или естественное возрастное снижение защитных сил организма;
- метаболические болезни, главным образом, сахарный диабет, ожирение.
Возможно, для инициации патологии слизистой требуется наследственная предрасположенность к дегенеративным процессам с утратой генов, контролирующих процесс ороговения клеток. Такой вариант предполагается при семейном анамнезе лейкоплакии вульвы и влагалища, но пока достоверных генетических доказательств этому найти не удалось.
Причины развития
Главной причиной лейкоплакии языка считается присутствие в организме человека вируса Эйнштейна-Барр, он является наиболее распространенным на планете (заболевания, которые вызывает вирус, перенесли не менее 95% всего населения). Передается агент в основном через биологические жидкости, чаще через слюну.
Недаром главную патологию, которую он вызывает, инфекционный мононуклеоз, называют болезнью поцелуев. Однако этим заболеванием страдают чаще дети и подростки, у взрослых же пациентов к 25 годам вырабатывается иммунитет к мононуклеарной инфекции.
Если иммунитет человека не снижен, а заражение вирусом Эпштейна-Барр все же произошло, лейкоплакия может протекать практически бессимптомно, но на фоне этой патологии нередко развиваются ассоциированные заболевания. К ним относят лимфогранулематоз (злокачественное поражение лимфоидной ткани) и лимфому Беркитта (здесь поражается система кроветворения, причем заболевание имеет крайне неблагоприятный прогноз).
Помимо того, что волосатая лейкоплакия диагностируется почти у всех пациентов с ВИЧ-инфекцией, к ее развитию могут привести следующие факторы:
Белый налет на корне языка
- злоупотребление табачными изделиями;
- рак языка;
- заболевания крови, например, лейкоз;
- регулярное негативное воздействие на слизистую ткань ротовой полости ультрафиолетовых лучей;
- дефицит витаминов групп В и А в организме;
- постоянное раздражение и травмирование мягких тканей десен, губ, щек и языка искривленными зубами, коронками, мостами, неправильно установленными брекетами и протезами;
- аутоиммунные заболевания – ВИЧ, СПИД, ревматоидный артрит, сахарный диабет;
- гормональные сбои;
- длительный прием лекарственных средств, которые сильно подавляют работу иммунитета.
Когда в организм проникает вирус Эпштейна-Барр, особенно если пациент старше 45 лет, имеет склонность курить и переносит хронические заболевания, иммунная система становится беззащитной, что приводит к активной репликации вражеского агента. В таких ситуациях проявления волосатой лейкоплакии будут яркими и заставят пациента в срочном порядке обратиться к врачу.
Патология может быть вызвана несколькими видами вирусов
Классификация лейкоплакии
В МКБ-10 лейкоплакия признана невоспалительным заболеванием, а при микроскопии — это разнообразной выраженности кератоз, нередко с дисплазией — нарушением вызревания и дифференцировки клеток.
В переводе с греческого лейкоплакия означает «белая пластина», это название отражает внешний вид патологического очага. Далеко не во всех клинических ситуациях лейкоплакия выгладит как пластина. Клеточные процессы протекают неодинаково: где-то превалирует утолщение при значительном слущивании, где-то преобладает деструкция, потому лейкоплакии классифицируют по виду.
Классификаций существует несколько, но во всех выделены:
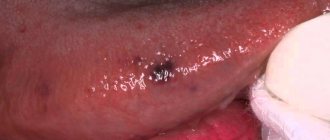
- простая или плоская — это пятно мутного эпителия, как будто покрытое нежной и чётко отграниченной белой плёнкой, которую невозможно снять;
- веррукозная — выглядит как плоская белесая зернистая бородавка, возвышающаяся над неизменённой слизистой и шершавая на ощупь;
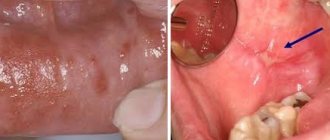
- эрозивная или эрозивно-язвенная форма, когда на плоском белесом пятне образуются линейные эрозии и язвочки с подрытыми краями, которые плохо заживают;
- мягкая — с неровными границами, бахромчатое, как лоскутное одеяло или мозаика, белое пятно с очажками мацерации эпителия, нередко покрытое колониями грибов в виде творожных масс.
По классификации ВОЗ выделяют:
- негомогенную, то есть неравномерного строения, куда относится веррукозная, пятнистая, узелковая и эритроплакия — белесоватое пятно с многочисленными включениями красного цвета;
- гомогенная — структурно однородная.
Симптомы
Признаки волосатой лейкоплакии обычно проявляются постепенно и не имеют острого, выраженного характера. Сначала пациент отмечает появление небольших складок по боковым краям языка, которые имеют белесую окраску и напоминают поверхность стиральной доски. На ощупь пораженные участки отличаются от здоровой слизистой ткани, они более грубые и шероховатые.
Если на данной стадии человек не обращается за помощью к врачу и не получает необходимого лечения, то нетипичные образования по бокам языка начинают сливаться в более крупные участки поражений, приобретая вид бляшек без четкого контура. Эти образования не доставляют пациенту дискомфорта, боли, жжения или зуда, помимо выраженного косметического дефекта. Неприятные ощущения могут появиться во время прощупывания пораженных областей слизистой либо во время приема слишком горячей или холодной пищи.
В большинстве случаев участки ороговевшей ткани на языке располагаются симметрично, например, по двум сторонам, реже патологический процесс распространяется на мягкое нёбо и внутренние стороны обеих щек. Это происходит по причине того, что пациент может длительное время списывать появление ворсистых образований на механические травмы рта, неполноценную гигиену и прочие факторы.
Локализация лейкоплакии
Чаще всего патологический очаг локализуется в ротовой полости и на половых органах женщин, у мужчин встречается реже. При эндоскопическом обследовании заболевание находят в глотке и гортани, в желудке и прямой кишке.
Типичные места локализации — клитор, влагалище и шейка матки, головка пениса, рот.
На шейке матки очаг может располагаться у наружного зева, где меняется вид эпителия, и вблизи рубцовых изменений.
В ротовой полости — на щеке в месте смыкания верхнего и нижнего зубных рядов, на мягком нёбе.
У курильщиков, не вынимающих сигарету до полного сгорания, лейкоплакия образуется на красной кайме в проекции тлеющей сигареты.
Профилактика
На сегодняшний день не существует определенных мер профилактики волосатой лейкоплакии, которая вызывается вирусом Эпштейна-Барр. Однако меры предупреждения заражения любой вирусной инфекцией заключаются в применении барьерных способов контрацепции, избегании беспорядочных половых контактов и регулярных исследованиях крови.
Другие формы лейкоплакии можно предупредить, соблюдая следующие правила:
- регулярно посещать стоматолога, выявлять и лечить воспалительные заболевания ротовой полости;
- устанавливать качественные зубные пломбы, протезы и брекеты;
- ухаживать за ротовой полостью регулярно, помимо чистки зубов, избавляться от бактериального налета при помощи ополаскивателей, после еды использовать зубную нить;
- исключить травмирование слизистой ткани рта;
- своевременно выявлять и лечить хронические и аутоиммунные заболевания;
- избавиться от курения и употребления алкоголя;
- не злоупотреблять острой и соленой пищей, ввести в рацион продукты, богатые белком и клетчаткой.
Естественная профилактика должна включать такие меры по укреплению иммунитета, как закаливание, занятия спортом, прогулки на свежем воздухе. Необходимо соблюдать режим дня, полноценно питаться, избегать стрессов и нервных перегрузок.
Как стало понятно, появление нетипичных образований на языке – тревожный признак. Он должен насторожить человека и заставить незамедлительно обратиться к стоматологу, во избежание осложнений и перехода заболевания в запущенную форму, чреватую развитием онкологии. Особенно внимательными к своему здоровью должны быть пациенты старше 50 лет, страдающие хроническими заболеваниями и имеющие ослабленный иммунитет.
Симптомы лейкоплакии
Клиническая картина лейкоплакии зависит от места расположения и формы поражения.
При поражении влагалища и шейки матки, как правило, жалоб нет и патологию обнаруживают при осмотре. Очаг на вульве или половом члене вызывает хронический зуд и жжение при попадании мочи.
Симптомы при лейкоплакиях ротовой полости обусловлены формой поражения:
- плоская протекает незаметно;
- веррукозная вызывает ощущение стянутости, острая и кислая пища вызывает жжение;
- эрозивная болит и мешает есть, на любую пищу реагируя резким усилением боли;
- мягкая обычно развивается на щеке у зубов, утолщение может прикусываться, образующиеся ранки болезненны.
Лейкоплакия полости рта: причины болезни
К причинам, вызывающим развитие заболевания, относятся:
- Курение. При употреблении табака ротовая полость подвергается воздействию различных раздражителей, среди которых термические (поступающий дым имеет температуру порядка 60 градусов Цельсия) и химические (никотин, смолы и продукты горения). Не менее опасен и жевательный табак, тоже являющийся провоцирующим фактором.
- Употребление в течение длительного времени на постоянной основе либо очень горячей, либо очень холодной пищи.
- Механическая травма (неправильный прикус, острые края зубов, ортопедические конструкции, установленные с нарушениями).
- Металлические пломбы, являющиеся причиной возникновения гальванических токов.
- Вдыхание паров бензина, бензола, лаков и красок, а также других смол.
- Нарушение гормонального фона, постоянные стрессы и недостаток ретинола.
Диагностика лейкоплакии
Лейкоплакия — доброкачественный процесс, но под его маской может скрываться тяжёлая дисплазия (CIN), а это уже рак in situ или 0 стадия. При простой форме злокачественное перерождение диагностируется у каждого 20-го впервые обратившегося пациента, при эритроплакии только у каждого десятого не находят признаков злокачественной трансформации.
Окончательный диагноз заболевания выставляется только после морфологического исследования патологического участка. На первом этапе — во время осмотра для цитологии с поверхности пятна соскабливаются клетки, далее для гистологического исследования образования берут биопсию.
Для отслеживания результатов лечения необходимо знать исходные границы патологического очага и их изменение. Границы определяют с помощью сканирования инфракрасным светом — оптической когерентной томографии или люминесцентного метода, когда зону патологии облучают ультрафиолетом. Цвет нормальной и изменённой слизистой неодинаков. В гинекологии важную роль играет кольпоскопия, дополняемая многократным увеличением участка с обработкой специальными растворами.
Особенности лечения
Лечиться надо обязательно. С ЛШМ ответ на вопрос «может ли лейкоплакия пройти сама?» однозначно отрицательный. При лейкоплакии изменения в слизистой оболочке необратимые. Состояние может только ухудшиться. Лучше не рисковать, иначе в ожидании что «само пройдет» можно дотянуть до появления злокачественной опухоли. И тогда потребуется длительное и серьезное лечение, с массой побочных эффектов.
Если лейкоплакия прошла самостоятельно, это значит одно – диагноз был ошибочный. Даже простую ЛШМ надо лечить.
Если ЛШМ сочетается с воспалительным процессом, сразу лечат его. Назначают антибактериальные, противовирусные, противовоспалительные препараты (в зависимости от заболевания). При эндокринных нарушениях – лекарства, влияющие на гормональный фон.
Нередко лейкоплакии развивается на фоне гипо- и авитаминозе. Поэтому лечение дополняют препаратами содержащими витамины группы Е, А, С.
Лейкоплакию шейки матки удаляют. Для этого используют различные методы:
- медикаментозное прижигание (при простой ЛШМ);
- криодеструкцию;
- лазерное удаление;
- петлевая электроэксцизия;
- ножевая конизация.
По протоколам ВОЗ медикаментозное лечение рекомендовано при локальном, местном поражении, единичном очаге простой лейкоплакии. Современные химические коагулянты проникают на глубину до 2,5 мм и разрушают патологические участки. При их использовании высока вероятность рецидива.
Удаление лейкоплакии проводят в первую фазу менструального цикла, сразу после прекращения месячных. Так как это значительно снижает риск кровотечений. Позволяет шейке матки восстановиться до начала следующего цикла.
Криодеструкция
Патологический очаг шейки матки разрушается замораживанием. Криозонд (металлический, сильно охлажденный диск) прикладывают дважды. Длительность прикосновения 3 минуты. Затем 5 минут ткани оттаивают, и криозонд снова контактирует с тканями матки. Под воздействием холода пораженные участки разрушаются.
Процедура безболезненная (иногда пациентки ощущает кратковременный приступ схваткообразной боли).
Особенности:
- криодеструкция эффективна при небольших очагах лейкоплакии;
- для проведения процедуры используют дорогой медицинский, абсолютно сухой углекислый газ и закись азота;
- можно проводить без анестезии;
- нет побочных эффектов (кровотечений);
- проводят амбулаторно, после криодеструкции нет необходимости оставаться в больнице;
- длительность операции – 15 минут.
Криодеструкция не рекомендована, если требуется проведение гистологического изучения биоптата. При крупных очагах эффективность процедуры не более 80%. Ее не проводят когда патологический участок больше криозонда на 2 мм, поражено более 75% шейки матки, лейкоплакия распространилась на стенку влагалища.
После криотерапии, у пациенток с нарушением менструального цикла, высокая вероятность рецидива.
Лечение высокоинтенсивным лазером
При лазерной вапоризации ЛШМ патологические участки выпариваются, сжигаются. При этом ближайшие ткани не повреждаются.
Особенности:
- лазерное лечение проводится амбулаторно;
- вапоризация уничтожает не только лейкоплакию, но и микроорганизмы, поэтому процедура стерильная, нет риска заноса инфекции;
- при распространении процесса на влагалище лазерное лечение проводится в 2 этапа (сразу удаляют лейкоплакию на шейке матки, в начале следующего менструального цикла коагулируют патологический процесс влагалища);
- процедура длится 15 минут;
- анестезия не требуется;
- полное заживление происходит на 16–40 день;
- после процедуры не возникает стеноз цервикального канала;
- нет риска кровотечения.
Процедура эффективнее криотерапии, применяется для лечения крупных и небольших очагов поражения.
Недостаток: невозможность проведения гистологического исследования материала, вероятность рецидива 2–3%.
Петлевая электроэксцизия
Лейкоплакию иссекают с помощью нагретой тонкой проволоки (из вольфрама или нержавеющей стали). Операция проводится с помощью электрохирургического оборудования. На проволочную петлю подается низкое напряжение, которое одновременно удаляет очаги лейкоплакии и коагулирует окружающие ткани.
Особенности:
- проводится амбулаторно, после процедуры не надо оставаться в больнице;
- иссечение делают под местной анестезией;
- операция бескровная;
- удаленную ткань отправляют на гистологическое исследование;
- лечат даже крупные очаги поражения;
- метод эффективен более чем в 90% случаев.
После проведения электроэксцизии на месте иссеченных тканей появляются струпы. По мере заживления они отслаиваются, отпадают. В этот период возможны незначительные кровотечения, появление выделений.
Неправильно проведенная операция может привести к:
- имплантационному эндометриозу;
- обострению воспаления яичников;
- нарушению менструальной функции;
- боли внизу живота.
Если процедуру проводит высококвалифицированный специалист риск появления побочных явлений минимальный.
Этот метод используют для лечения ЛШМ с атипией и дальнейшего гистологического изучения биоптата.
Ножевое коническое иссечение
Этот метод используют, если другие способы недоступны или при запущенной форме ЛШМ, когда высокий риск перерождения лейкоплакии в неинвазивный рак.
Коническое иссечение – серьезное оперативное вмешательство.
Особенности:
- операцию проводят под общим или эпидуральным, спинномозговым наркозом;
- длится не менее 1 часа;
- пациентку обычно выписывают из больницы в то же день или на следующий;
- удаленный фрагмент отправляют на гистологическое исследование.
Метод травматичен. Есть риск возникновения кровотечения, стеноза цервикального канала. При рецидивирующих кровотечениях рекомендуют прием антибиотиков.
Важно! Удаление ЛШМ – это органосберегающие процедуры, чтобы сохранить детородную функцию. При этом заболевании нет необходимости удалять шейку матки и уж тем более саму матку с придатками. ВОЗ не рекомендует проводить эти операции, даже если пациентка настаивает из-за страха беременности.
Лечение лейкоплакии
Лечение начинается только после верификации, когда полностью исключена дисплазия и внутриэпителиальный рак.
На первом этапе необходимо удалить причину заболевания — хроническую травму. При лейкоплакии ротовой полости проводится санация — лечение зубов. С помощью нарколога пациенту предлагается отказаться от курения, он обучается правильной и адекватной индивидуальной гигиене полости рта.
При гинекологической лейкоплакии нормализуется баланс половых гормонов, при выпадении влагалища рекомендуется оперативное лечение.
Обязательно проводится коррекция сопутствующих заболеваний, поддерживающих лейкоплакию: противовоспалительная и противогрибковая терапия, лечение хронических инфекций, контроль диабета и снижение веса при ожирении.
Для повышения иммунной устойчивости организма составляется программа нутритивной поддержки и лечебного питания, дополняемого микроэлементами и витаминными комплексами.
Сразу назначается местная терапия — разнообразные полоскания (спринцевания, ванночки) вяжущими и антисептическими растворами, рассасывание буккальных таблеток, в гинекологии — вагинальные спреи и свечи. Исключается применение народных средств — масел шиповника и облепихи, содержащих сок алоэ мазей и гелей, активно стимулирующих пролиферативные процессы. Доказано, что все злокачественные опухоли берут своё начало в бесконтрольной пролиферации, поэтому такие «домашние лекарства» при лейкоплакиях несут вред.
Отмечается позитивное действие физиотерапевтических процедур, если нет противопоказаний со стороны других заболеваний.
Вся программа выполняется несколько недель в амбулаторном режиме с регулярным контрольным осмотром для оценки динамики процесса.
При устойчивых патологических изменениях, тем более при прогрессировании, для инвазивного вмешательства прибегают к госпитальному этапу. Полностью удаляют очаг заболевания криодеструкцией — жидким азотом, воздействием лазерного луча или радиоволнового скальпеля, иссекают при небольшой операции.
Очень хорошие результаты достигаются при фотодинамической терапии (ФДТ) — щадящем и вместе с тем радикальном методе удаления патологии слизистой оболочки в любой анатомической области, в том числе при поражении полых органов — желудка и мочевого пузыря.
При лейкоплакиях вследствие рубцовой деформации шейки матки выполняют реконструктивную операцию.
Лейкоплакия полости рта: лечение медицинскими препаратами
Лечение подразумевает полную ликвидацию раздражающих факторов, приведших к развитию болезни:
- отказ от курения;
- стачивание острых краев зубов;
- санация ротовой полости;
- замена пломб;
- применение средств для защиты поверхности губ.
Дополнительно назначается курс витамина A, продолжительностью не менее месяца, затормаживающего процесс ороговения тканей.
Если принятые меры не вызвали полного исчезновения проявлений заболевания, допускается хирургическое вмешательство: очаг иссекается, в зависимости от степени развития болезни используется криодеструкция или электрокоагуляция.
Особого внимания заслуживают язвы, ибо они могут перерасти в раковые опухоли. Для их лечения назначаются препараты, усиливающие процесс регенерации и эпителизации тканей. Если положительная динамика отсутствует, не избежать оперативного вмешательства.
Человек, заболевший лейкоплакией, должен постоянно посещать стоматолога для осмотра, чтобы не допустить злокачественного перерождения клеток.
Помимо отказа от курения, пациенту корректируется диета: на время лечения из рациона исключается острая и слишком солёная пища, рекомендуется употреблять больше овощей и фруктов.
Назначаются препараты:
- средства, восстанавливающие эпителий (наибольшую эффективность показал 30-процентный ацетат токоферола, который наносится на поврежденные участки трижды в день на 15 минут, после чего смывается водой);
- антисептики (после каждого приёма пищи рекомендуется полоскать рот раствором хлоргексидина в концентрации 0,05%);
- анальгетики (их применение оправдано при наличии болевых ощущений. Неплохо себя зарекомендовал Лидокаин, наносящийся на слизистую оболочку до еды).
Ни в коем случае нельзя применять препараты, обладающие раздражающим действием, поскольку в противном случае это чревато формированием раковых клеток.
Если в течение пары недель нет улучшений, назначается хирургическая операция: это может быть либо иссечение скальпелем, либо применение холода в виде жидкой струи азота.
Цены на лечение
Стоимость амбулаторного лечения лейкоплакии сравнительно невысока, потому что решающее значение придается методичному и регулярному выполнению рекомендаций врача.
Основные финансовые затраты приносит первичная диагностика процесса, обследование для оценки эффективности консервативной терапии и коррекция вероятных факторов риска. При лейкоплакии слизистой рта потребуется стоматологическое лечение, при наличии сопутствующих заболеваний, поддерживающих патологию, необходимы консультации специалистов и, возможно, дополнительные исследования.
Стоимость госпитального этапа складывается из оплаты краткосрочного пребывания в стационаре, анестезиологического пособия во время операции или манипуляции, инвазивного вмешательства и контрольного обследования для оценки его результативности.
Лейкоплакия и беременность
В идеале ЛШМ надо лечить до беременности. Так как этот период может спровоцировать чрезмерное разрастание патологических участков из-за изменений гормонального фона.
А что делать, если болезнь обнаружили у беременной женщины? В этом случае:
- проводят кольпоскопию, если признаков инвазивного рака нет, то повторное обследование назначают через 12 недель после родов;
- биопсию может вызвать обильное кровотечение, поэтому ее рекомендуют по строгим показаниям.
Беременной с диагнозом «лейкоплакия шейки матки» не паниковать. Нервные переживания навредят ей и ребенку, а пользы не принесут. Вместо этого, лучше обратится к хорошему специалисту для подтверждения диагноза. Если ЛШМ не исключили, дождаться рождения ребенка. Затем после заживления и прекращения послеродового кровотечения пройти лечение.
Последствия лейкоплакии
ЛШМ при раннем выявлении и адекватном лечении не вызывает осложнений. Это доброкачественное заболевание. При неправильном терапевтическом подходе возникают такие последствия лейкоплакии шейки матки:
- нарушение репродуктивной функции (сложно забеременеть, возможно возникновение проблем во время вынашивания плода и родов);
- рак шейки матки.
Опасна ЛШМ тем, что со временем перерождается в злокачественную неоплазию. Поэтому лечить ее надо сразу же.
Прогноз при лейкоплакии
Опасность лейкоплакии — в прогрессировании процесса с вероятностью злокачественной трансформации. Вне зависимости от формы заболевания развитие злокачественного процесса отмечается в трети всех случаев. Причём малигнизация простой формы хоть и вероятна, но случается в отсроченном периоде — через несколько лет и, как правило, при игнорировании терапии. При отказе от лечения веррукозного и эрозивного видов заболевания злокачественное перерождение отмечается в каждом 4-5 случае.
Первичная эритроплакия, как вариант негомогенной лейкоплакии по классификации ВОЗ, уже на этапе первичной диагностики на 90% подозрительна в отношении рака in situ. Вероятность озлокачествления особенно значимо увеличивается у курящих женщин — почти 70%. В совокупности все негомогенные формы вчетверо чаще переходят в рак, нежели гомогенная лейкоплакия.
Прогноз и осложнения
Заболевание протекает довольно медленно, т.е. представляет вялотекущую патологию, с периодами стихания и нарастания симптомов. Но важно, что в отсутствие лечения лейкоплакии полости рта, заболевание является постоянно нарастающим и необратимым (то есть самостоятельно не проходит). Постепенный переход (вырождение) в негомогенные формы – это переход в предраковое состояние и даже начало онкологического заболевания полости рта.
Простая, наиболее частая форма лейкоплакии (гомогенная форма) вырождается довольно редко и практически исчезает при лечении и устранении провоцирующих факторов (например, постоянных повреждений слизистой ортопедическими конструкциями). Но другие формы заболевания, например веррукозная лейкоплакия полости рта, имеют высокие риски перехода в раковое состояние. Поэтому, даже после успешного лечения лейкоплакии полости рта, необходимо соблюдать определенные меры предосторожности и профилактику, поскольку это заболевание имеет тенденцию возвращения.
Профилактика заболевания
Профилактика лейкоплакии основана на гигиене и здоровом образе жизни, поскольку курение и ожирение, кариозная инфекция и хроническое воспаление входят в спектр факторов риска для предрасполагающих к патологии слизистой оболочки заболеваний.
Травма слизистой рта потенциально предотвратима своевременным стоматологическим лечением. Соблюдение гигиены не только не проблема, но существенно облегчается бытовыми гаджетами: электрическими зубными щетками и ирригаторами. Целесообразность использования ополаскивателей стоматологами ставится под сомнение, потому что они вымывают не только патологическую, но и необходимую микрофлору, разрушая защитный барьер слизистой оболочки.
Гинекологи отказались от электрокоагуляции эрозий шейки матки, формирующей рубцы с последующей лейкоплакией. Сегодня в медицине используются инвазивные технологии щадящего действия, с максимальным результатом при минимальном повреждении.
Забота о сохранении собственного здоровья требует регулярных профилактических осмотров. Мы готовы помочь вам в режиме 24 на 7, звоните.
Запись на консультацию круглосуточно
+7+7+78
Список литературы:
- Бернадский Ю.И. / Основы челюстно-лицевой хирургии и хирургической стоматологии//М.: Мед. лит., 2007.
- Ксембаев С.С., Нестеров О.В. /Предраки слизистой оболочки рта, красной каймы губ и кожи лица// — Казань: Изд. «Отечество», 2011.
- Прилепская В.Н., Бебнева Т.Н., Шиляев А.Ю. и др./ Лейкоплакия шейки матки, ассоциированная с ВПЧ-инфекцией// Рос. вестн. акушера-гинеколога, 2012, т.12, № 4.
- Рабинович И.М., Рабинович О.Ф., Островский А.Д./ Новые возможности диагностики лейкоплакии слизистой оболочки полости рта // Стомат., 2007, спецвыпуск.
- Chogovadze N., Jugeli M., Gachechiladze M., Burkadze G./ Cytologic, colposcopic and histopathologic correlations of hyperkeratosis in reproductive women // Georgian Med. News. 2011, V.11, № 200.
- Williamson B. A., DeFrias D., Gunn R., et al./ Significance of extensive hyperkeratosis on cervical/vaginal smears // Acta. Cytol., 2003, V. 47, № 5.
Лейкоплакия представляет собой гиперкератоз слизистой оболочки рта (СОР), сопровождающийся воспалением стромы и возникающий, как правило, в ответ на хронические экзогенные и эндогенные раздражения [12, 22, 29].
Лейкоплакия относится к одной из разновидностей кератозов, характеризующихся хроническим течением и поражающих СОР и красную кайму губ [2] под действием эндогенных и экзогенных факторов.
Лейкоплакия обычно диагностируется в среднем возрасте, распространенность заболевания увеличивается с годами. На долю идиопатической лейкоплакии полости рта приходится 10% случаев, а лейкоплакии, вызванной экзо- и эндогенными факторами, — 90% [49]. Чаще болеют мужчины [44].
Этиология и патогенез.
Несмотря на множество работ, посвященных лейкоплакии, вопрос об ее этиологии до сих пор остается открытым [20, 23, 33, 43]. Установлено, что появление участков лейкоплакии на СОР провоцируют слабые, но длительно действующие раздражители [36]: горячая или острая пища, крепкие спиртные напитки, табак и бетель, метеорологические (холод, ветер) и профессиональные факторы (анилиновые краски и лаки, пек, каменноугольные смолы, фенол, некоторые соединения бензола, формальдегид, продукты сухой перегонки угля, пары бензина, бром и др.) [7].
К основным экзогенным причинам нарушения кератинизации слизистой рта относят употребление алкоголя, горячей, острой и пряной пищи, а также курение [4, 45].
В последнее время выявлена взаимосвязь между наличием вирусной инфекции (а именно вируса папилломы человека — ВПЧ), возможным началом развития лейкоплакии и впоследствии ее озлокачествлением [2, 18, 35].
Хроническая травматизация СОР острыми краями разрушенных зубов и неправильно изготовленными протезами может привести к ограниченному гиперкератозу и возникновению лейкоплакических бляшек. Возникающий при наличии в сплаве протеза разнородных металлов гальванический ток также может способствовать нарушению кератинизации слизистой оболочки [5, 16]. При локализации лейкоплакии на красной кайме губ имеет значение хроническая травма сигаретой, трубкой, мундштуком [16, 46].
Лейкоплакия является профессиональным заболеванием лиц, работающих на химическом производстве и в горячих цехах [40].
Эндогенные факторы также оказывают огромное влияние на возникновение и клиническое течение лейкоплакии.
Установлена взаимосвязь между возникновением лейкоплакии и стрессом, гормональными расстройствами [10], наличием патологии желудочно-кишечного тракта (ЖКТ) [9, 15], недостатком витаминов А, Е, B12 [24, 27, 38, 47, 48], а также генетической предрасположенностью [13, 14, 19, 32].
Прослеживается связь возникновения и развития лейкоплакии с хронической кандидозной инфекцией [31, 54].
У некоторых пациентов выявляются эндокринные заболевания, в частности диабет типов 1 и 2. В качестве причин возникновения лейкоплакии указывают колебания уровня соотношения половых стероидных гормонов, связанные с возрастной инволюцией, что нарушает процессы метаболизма и синтеза белка и, в свою очередь, снижает устойчивость тканей к воздействию неблагоприятных факторов, но прямой корреляции между этими факторами и возникновением лейкоплакии не прослеживалось [10, 15].
Вопрос о связи между наличием лейкоплакии и ВПЧ остается спорным, хотя у многих пациентов с лейкоплакией обнаруживается ВПЧ 16-го типа [2, 39, 42, 51].
Классификация лейкоплакии СОР
По современной классификации ВОЗ 10-го пересмотра (1999), различают гомогенную и негомогенную лейкоплакию. Негомогенная лейкоплакия, в свою очередь, подразделяется на эритроплакию, узелковую, пятнистую и веррукозную лейкоплакию [19, 22, 28, 34, 50]. Накоплены данные о том, что негомогенная лейкоплакия, особенно пятнистая, в 50% случаев представляет собой дисплазию эпителия и характеризуется высокой частотой малигнизации [8].
В 2005 г. ВОЗ приняла еще 1 классификацию заболеваний головы и шеи, в которой появляется понятие «эпителиальный предрак» [52], к которому, в свою очередь, относят эритроплакию и лейкоплакию СОР. Согласно этому, лейкоплакия гистологически подразделена на очаговую эпителиальную гиперплазию (без атипии), дисплазию низкой, средней и высокой степени. Для последних 3 видов лейкоплакии было введено понятие «плоскоклеточная интраэпителиальная неоплазия» (Squamous Intraepithelial Neoplasia — SIN) от 1 до 3 степеней тяжести. Главная особенность классификации SIN —четкое отображение каждого этапа злокачественной трансформации эпителия СОР [53].
Следует отметить, что эта классификация является в первую очередь патоморфологической и дополняет собственно клинический диагноз.
Гистологическое строение неизмененного эпителия СОР
Неизмененный некератинизированный многослойный плоский эпителий СОР включает в себя базальную мембрану, базальный слой, представленный 1 рядом клеток, имеющих цилиндрическую либо кубическую форму; дальше следуют парабазальный клеточный слой, состоящий из 1—2 рядов клеток, расположенных над базальными и не имеющих связи с базальной мембраной, потом — шиповатый слой, который содержит 5—6 рядов крупных, неправильной формы клеток с отростками, затем отмечается уплощение клеток и их превращение в плоские. На твердом небе, спинке языка и деснах в ороговевшем эпителии к шиповатому слою прилежит зернистый, состоящий из клеток удлиненной формы с кератиносомами и кератогиалиновыми гранулами, а также роговой слой с рядами ороговевших клеток, в которых ядра и цитоплазматические органеллы не выявляются. Цитологически от базального к поверхностному кератиновому слою эпителия отмечается прогрессивное уменьшение ядерно-цитоплазматического соотношения и накопление внутриклеточного кератина [3].
Клинико-морфологическая характеристика лейкоплакии
Клиническая картина лейкоплакии зависит как от формы заболевания и вызывающего ее фактора, так и от локализации. Лейкоплакия — заболевание хроническое; больные часто не могут уточнить момент его начала. Клинически лейкоплакия проявляется гиперпластическими процессами в многослойном плоском эпителии под воздействием разных повреждающих агентов и выражается в формировании поверхностного гиперкератоза. Парабазальный, базальный и поверхностные слои эпителия изменяются. Клинически лейкоплакия имеет несколько форм, гистологически может характеризоваться различными нозологическими процессами — от доброкачественного гиперкератоза до инвазивной плоскоклеточной карциномы. Поэтому все иссеченные ткани обязательно должны быть направлены на патоморфологическое исследование, которое должно включать в себя гистологическое и иммуногистохимическое (ИГХ) исследование.
ИГХ-исследование представляет собой метод идентификации специфичных антигенных свойств злокачественных опухолей. ИГХ-методы используются для локализации того или иного клеточного или тканевого компонента (антигена) in situ
посредством связывания его с мечеными антителами и являются неотъемлемой частью современной диагностики рака, обеспечивая обнаружение в тканях различных клеток, маркеров пролиферации, клеточной зрелости, факторов акантоза.
В дальнейшем для визуализации антигенов используют специфические антитела и реагенты.
Лейкоплакия — это сугубо клинический термин; в настоящее время он не используется для морфологического описания. При лейкоплакии можно выявить 4 вида изменений: очаговую эпителиальную гиперплазию; плоскоклеточную интраэпителиальную неоплазию 1-й степени (SINI), плоскоклеточную интраэпителиальную неоплазию 2-й степени (SINII) и плоскоклеточную интраэпителиальную неоплазию 3-й степени (SINIII) [17].
При очаговой эпителиальной гиперплазии отмечают увеличение толщины эпителия в связи с увеличением одного из компонентов базального, шиповатого (акантоз) или поверхностного (гипер- и паракератоз) слоев. Она может сопровождаться воспалительными и реактивными цитологическими изменениями.
При плоскоклеточной интраэпителиальной неоплазии I степени в эпителии имеются клетки с незначительно измененными цитологическими характеристиками; изменения ограничены нижней третью эпителия; при этом сохраняется нормальное созревание эпителиальных клеток в верхних 2/3 эпителия. Могут выявляться ограниченные базальным слоем митозы нормальной конфигурации, также возможен гиперкератоз.
При плоскоклеточной интраэпителиальной неоплазии II степени измененные клетки с атипическими цитологическими характеристиками отмечаются уже в нижней и средней трети эпителия. В ядрах определяются крупные ядрышки; таким образом, более выражена клеточная атипия. Дифференцировка клеток и тканей сохранена в верхней трети слизистой оболочки, митозы отмечаются в промежуточном и парабазальном слоях.
При плоскоклеточной интраэпителиальной неоплазии 3-й степени (SIN III) в активно пролиферирующих клетках выявляют митотическую активность; они занимают более 2/3 эпителиального слоя. Однако в них нет цитологической атипии, характерной для карциномы in situ
. Дифференцировка клеток сохранена в поверхностных слоях. Может присутствовать гиперкератоз. По мере нарастания неопластических изменений в эпителии в подлежащей дерме усиливаются воспалительные явления, сопровождающиеся инфильтрацией лимфоцитами.
Клинически процесс обычно начинается с так называемой предлейкоплакической стадии, которая характеризуется воспалением участка СОР. На красной кайме губ эту стадию наблюдают редко [12].
После этого происходит ороговение, развивается так называемая плоская, или простая, форма лейкоплакии, представляющая собой равномерное ороговение ограниченного участка слизистой оболочки, которое является результатом гиперплазии эпителия и сопровождается хроническим воспалением стромы. Наиболее часто данная форма лейкоплакии локализуется на слизистой оболочке щек, по линии смыкания зубов и в углах рта, на языке. Пораженные участки слизистой могут иметь разную форму; так, возможно ороговение ограниченного участка слизистой оболочки щеки в виде полос с четкими границами и неправильными очертаниями, не снимающееся при соскабливании.
Субъективные ощущения при плоской лейкоплакии почти отсутствуют. Пациенты могут отмечать косметический недостаток в виде белесоватого участка слизистой или шероховатость. Заболевание характеризуется разной степенью утолщения эпителиального слоя и вовлечением в хронический воспалительный процесс собственной пластинки СОР; клинически воспалительная реакция имеет вид хронического воспаления или не проявляется вовсе. Важным признаком данной формы лейкоплакии является то, что участки СОР, подвергшиеся ороговению, не возвышаются над окружающими тканями.
Патоморфологически эта форма лейкоплакии описывается как очаговая эпителиальная гиперплазия, при которой проявления гиперкератоза чередуются с паракератозом. Если ороговение носит характер паракератоза, наиболее выражены явления акантоза. Собственная пластинка СОР в зоне поражения имеет воспалительный инфильтрат из мононуклеарных клеток и плазмоцитов, который чередуется с очагами фиброза и склероза. Соединительная ткань полнокровная, отечная, разрыхленная. Выражен парабазальный слой эпителия. Толщина шиповидного слоя — 40—50 рядов клеток, отмечается акантоз.
Таким образом, паракератоз при плоской лейкоплакии чаще сочетается с эпителиальной гиперплазией, при которой базальная мембрана остается хорошо определяемой в виде линии, отделяющей утолщенный эпителий от подлежащей стромы.
Плоская форма лейкоплакии может протекать годами без изменений или может переходить в веррукозную форму.
Веррукозная лейкоплакия — особая форма лейкоплакии. Основной ее клинический признак — значительно возвышающийся над уровнем СОР и резко отличающийся от нее по цвету участок выраженного ороговения. Очаги гиперкератоза имеют яркий молочно-белый цвет.
Различают бляшечную и бородавчатую формы веррукозной лейкоплакии [30]. При бляшечной форме определяются ограниченные молочно-белые, иногда — соломенно-желтые округлые образования с четкими контурами, возвышающиеся над окружающей слизистой оболочкой. Наиболее выраженную склонность к злокачественной трансформации имеет веррукозная лейкоплакия с бородавчатыми разрастаниями [1, 8, 21, 26].
Бородавчатая разновидность веррукозной лейкоплакии характеризуется плотными серовато-белыми бугристыми образованиями, возвышающимися на 2—3 мм над уровнем слизистой оболочки; она обладает бо́льшим потенциалом к озлокачествлению, чем бляшечная. Ряд зарубежных и отечественных авторов отмечают, что именно веррукозная лейкоплакия в 70% случаев трансформируется в плоскоклеточный рак [6, 8, 11, 25, 37].
Гистологически эпителиальный покров слизистой оболочки резко утолщен за счет разрастания рогового и зернистого слоев. В цитоплазме клеток зернистого слоя увеличивается количество кератогиалина. Самые поверхностные клетки имеют вид тонких чешуек с плотной гомогенной эозинофильной протоплазмой и дегенерирующими ядрами. Тонкие соединительнотканные сосочки глубоко вдаются в толщу покровного эпителия. Акантоз выражен; в подлежащей, отечной и разрыхленной, соединительной ткани определяются хроническое воспаление, гиперемия, клеточная инфильтрация. При веррукозной лейкоплакии обнаруживают выраженный гиперкератоз, редко сочетающийся с небольшими очагами паракератоза; иногда в патологический процесс вовлечен блестящий слой; зернистый слой состоит из 4—5 рядов клеток с хорошо выраженными гранулемами, шиповатый слой — из 8—12 рядов клеток. Возможно выявление атипичных клеток. В отдельных случаях акантоз сопровождается удлинением и расширением эпителиальных выростов. Наблюдают изменения клеток шиповатого слоя. Клетки — разной величины и формы, имеют крупные гиперхромные ядра, содержащие в среднем 2—4 крупных ядрышка.
Эрозивная форма лейкоплакии — самая злокачественная [41]. При эрозивной форме лейкоплакии появляются трещины и эрозии, которые неизбежно подвергаются механическому и термическому воздействию.
Эрозии возникают как результат травмирования очагов лейкоплакии простой и веррукозной форм механическими и термическими факторами. Как правило, это наблюдается на слизистой оболочке языка, щек, красной каймы губ. При усилении ороговения, появлении инфильтрации в основании кровоточащей и незаживающей эрозии можно говорить об озлокачествлении процесса.
Гистологическое исследование показывает, что слизистая оболочка утолщена, расширены шиповидный слой и межклеточные пространства. Тяжи эпителия глубоко вдаются в толщину соединительнотканного слоя, разграничивая вытянутые, тонкие сосочки — акантоз. Эпителий местами разрыхлен; в местах потери эпителия формируются эрозии. Наблюдается хроническое воспаление в собственной пластинке слизистой оболочки, выражена межклеточная инфильтрация с примесью плазматических клеток и мононуклеарных клеток.
При подозрении на плоскоклеточный рак гистологическая картина характеризуется появлением участков гиперкератоза овальной формы с так называемыми «раковыми жемчужинами». Определяются комплексы атипичных клеток плоского эпителия с инвазивным ростом в собственную пластинку слизистой оболочки. Атипичные клетки имеют цитологические признаки злокачественности, включая высокое ядерно-цитоплазматическое соотношение, выраженные 1 или несколько ядрышек, ядерную гиперхромазию и плеоморфизм, патологические митозы.
Таким образом, заключение патоморфолога будет содержать не клинический диагноз, а диагнозы (SIN), такие как очаговая эпителиальная гиперплазия, плоскоклеточная эпителиальная неоплазия разной степени (от 1-й до 3-й), наличие или отсутствие атипичных клеток, гиперкератоз, веррукозная лейкоплакия или плоскоклеточный рак [17].
Исходя из вышеизложенного, лейкоплакия — клинический термин. Патоморфологическое заключение содержит описание в соответствии с классификацией ВОЗ 2005 г.: описана степень поражения слизистой оболочки в зависимости от глубины. Наличие гиперкератоза и гиперплазии следует рассматривать как подтверждение клинического диагноза «лейкоплакия». Ведущим клиническим признаком веррукозной лейкоплакии являются сильно возвышающиеся над окружающей слизистой очаги гиперкератоза, а при язвенно-эрозивной — очаги эрозий.
Если описаны частые митозы, скопление атипичных клеток с несколькими ядрами большого размера, можно говорить о карциномеinsitu
. Лейкоплакия рассматривается как предраковое заболевание. Наиболее склонны к озлокачествлению веррукозная и эрозивно-язвенная ее формы, поэтому при хирургическом лечении патоморфологическое исследование, включая ИГХ, является обязательным.