Экстракция зуба – стоматологическая операция, которую проводят строго по медицинским показаниям. Основаниями для удаления зуба могут быть сильные травматические повреждения тканей, неправильное положение в челюсти, формирование крупной кисты, запущенный пульпит.
Удаление зуба может быть простым и сложным. Даже при проведении процедуры опытным стоматологом не исключены негативные последствия. Одно из возможных осложнений операции – воспаление надкостницы, или периостит.
Содержание:
- Костная ткань — это что?
- Почему возникает атрофия
- К чему приводит
- Как восстановить
- Как избежать атрофии
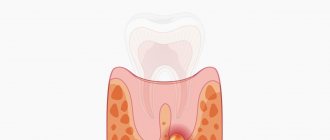
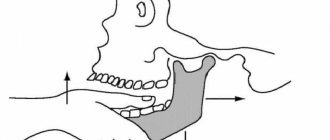
Атрофия костной ткани после удаления зуба — очень распространенная проблема. Если вовремя не прибегнуть к имплантации, десна постепенно начнет проседать. В последующем, когда будет принято решение об имплантации, может выясниться, что вживлять имплантат попросту некуда.
Чтобы исключить атрофию, важно не откладывать стоматологическое лечение на потом. В ближайшее время после вырывания единицы следует обсудить со стоматологом возможность протезирования.
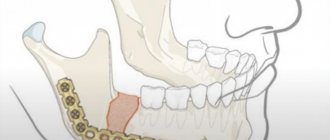
Вывих нижней челюсти
При широком открывании рта во время проведения анестезии и удаления зуба может произойти вывих нижней челюсти. Такое осложнение чаще встречается у пациентов с привычным вывихом. Возникновению вывиха может способствовать расслабление жевательных мышц под влиянием проводниковой анестезии.
Клиника и диагностика вывиха нижней челюсти
Клиника и диагностика вывиха нижней челюсти основывается на жалобах пациента, клиническом осмотре. Основная жалоба — боль в предушной области и невозможность сомкнуть зубы. Боль у пациентов с привычным вывихом может быть умеренной, так же как и у больных, которым была сделана проводниковая анестезия
Клинические проявления: пациент не может закрыть рот, при одностороннем вывихе челюсть смещена в здоровую сторону, при двустороннем — вперед.
Характерным для вывиха является симптом упругой подвижности. Врач, захватив указательными и большими пальцами нижнюю челюсть с двух сторон, предпринимает попытку установить ее в положение центральной окклюзии. В какой-то мере это удается, но стоит прекратить удерживать нижнюю челюсть, как она возвращается в исходное положение.
Вывих височно-нижнечелюстного сустава а — передний б — задний
Лечение вывиха нижней челюсти
Завершаем удаление зуба и затем проводим лечение вывиха нижней челюсти.
Первый способ. Кресло опущено, спинка его установлена вертикально. Боль¬ной упирается затылком в подголовник и фиксирует руки на подлокотниках. Врач встает спереди от больного, обворачивает большие пальцы правой и левой кистей марлевыми салфетками или полотенцем. Затем он захватывает нижнюю челюсть двумя руками таким образом, чтобы большие пальцы лежали на жевательной поверхности моляров, а остальные охватывали нижний край челюсти. После этого врач сильно надавливает большими пальцами на моляры, перемещая нижнюю челюсть вниз. Не прекращая отдавливать нижнюю челюсть книзу, врач перемещает ее кзади. Раздавшийся щелчок и исчезновение симптома упругой фиксации свидетельствует о том, что вывих устранен. Предупредив больного о возможности повторения вывиха при широком открывании рта, врач накладывает больному подбородочно-теменную повязку для ограничения открывания рта. Повязку рекомендуют носить 5-6 дней.
Второй способ. Больного усаживают в кресле в той же позиции. Врач встает спереди от больного, вводит указательные пальцы правой и левой кистей в преддверие рта и продвигает их по переднему краю ветви максимально вверх, к вершине венечного отростка. Затем врач резко и сильно надавливает на передний край венечного отростка. Суть метода заключается в том, что, почувствовав боль в зоне переднего края венечного отростка, больной пытается избежать ее путем устранения давления пальцев врача. Переместить голову и все тело кзади он не может, так как они упираются в спинку и подголовник кресла. Поэтому подсознательно он пытается переместить нижнюю челюсть вниз и кзади, т.е. осуществить то движение нижней челюсти, которое необходимо для устранения вывиха. При этом врачу не приходится преодолевать силу сокращения жевательных мышц, как это делается при использовании для вправления вывиха первого способа.
Костная ткань — это что?
Это соединительная ткань челюсти, выполняющая защитную и опорную функцию. Ее образуют клетки двух видов (остеобласты и остеокласты) и межклеточное вещество. Последнее включает хлористый и фтористый кальций, коллагеновые волокна, благодаря которым кость становится упругой и более эластичной.
Функции клеток остеобластов — выработка коллагена и солей кальция, остеокластов — разрушение кости и уменьшение ее объема. В течение всей жизни в челюсти созидательные процессы сменяются разрушительными. Пока человек молод, этот баланс сохраняется, но с годами регенеративные реакции становятся не такими активными. В итоге примерно после 40 лет влияние остеокластов становится более выраженным.
Именно по этой причине, если у взрослого человека вырвать зуб, достаточно скоро начнется проседание десны. Без адекватной жевательной нагрузки кость уменьшится в размерах. Чтобы восстановить необходимое для полноценной работы челюсти давление, следует обязательно провести имплантацию или протезирование.
Почему возникает атрофия
Удаление костной ткани зуба не осуществляется специально. Атрофия — это почти всегда результат долгого «простоя» определенной зоны зубного ряда. Среди факторов, способствующих появлению проблемы:
- запущенные воспалительные заболевания десен;
- поражение периодонта;
- гнойное воспаление гайморовых пазух;
- острые/хронические патологии щитовидной железы;
- дефицит витамина Д;
- длительный прием глюкокортикостероидов и некоторых других лекарственных препаратов;
- врожденные аномалии верхней или нижней челюсти;
- наследственная склонность к нарушению.
Но чаще всего проседает костная ткань после удаления зуба. Это основная причина заболевания. Во время пережевывания пищи усиливается кровоснабжение кости. Именно за счет этого сохраняется ее исходный объем. После вырывания единицы пустующий участок перестает подвергаться необходимой жевательной нагрузке. Местное кровоснабжение ухудшается. Тогда кость убывает. За один год ее объем снижается примерно на 25%.
По нашим данным, остеома встречается у 8 % больных с костными новообразованиями челюстей, чаще у женщин молодого и среднего возраста. Различают периферическую и центральную остеому. Периферическая остеома в виде костного образования округлой, реже неправильной формы соединяется с челюстью узким или довольно широким основанием, приводит к деформации лица.
Центральная остеома, исходящая из эндоста, располагается в глубине челюстной кости, имеет небольшой размер (до 1,5 см), протекает бессимптомно. Возможно, что ее появление в виде очага остеосклероза является реакцией на раздражение при хроническом периодонтальном процессе. По структуре опухолевой ткани различают компактную и губчатую остеому. К остеоме тесно примыкают экзостозы и остеофиты, локализующиеся на альвеолярном отростке челюсти в виде небольших костных выступов. Природа их спорна, большинство авторов не относят их к опухолям. Растут они чрезвычайно медленно, но, вызывая деформацию альвеолярного отростка, препятствуют изготовлению зубного протеза.
Клиническая картина остеомы зависит от ее размера и локализации. Увеличивается она медленно, безболезненно, развивается в различных участках лицевого скелета, выявляется случайно или при обнаружении деформации лица. Функциональные расстройства могут возникнуть при локализации остеомы на верхней челюсти (диплопия, затруднение носового дыхания), на скуловой дуге (ограничение открывания рта). Остеома шиловидного отростка (в виде так называемого мегастилоида) ведет к неприятным ощущениям и боли в позадичелюстной области и соответствующей половине горла. Озлокачествления остеомы не наблюдается.
Рентгенологическая картина остеомы, особенно компактной, характерна. На рентгенограмме она выявляется в виде более плотного, чем кость, с четкими границами образования, выходящего за пределы челюсти при периферической форме. Губчатая остеома на рентгенограмме неоднородна, отмечается чередование участков уплотнения и разрежения. Дифференциальную диагностику, особенно губчатой остеомы, проводят с оссифицирующейся фибромой, хондромой, остеосаркомой. Макроскопически ткань остеомы представляет губчатую или плотную кость.
Микроскопически ткань компактной остеомы напоминает структуру кортикального слоя зрелой кости, но отличается от нее нарушением общего плана строения: каналы остеона (гаверсовы каналы) располагаются беспорядочно, остеоны отличаются причудливой формой. Губчатая остеома представлена переплетом извитых костных балочек различной степени зрелости, заключенных в клеточно-волокнистую ткань.
Лечение остеомы заключается в иссечении в пределах непораженной кости. Операцию применяют по косметическим и функциональным показаниям, а также в случае затруднений при зубном протезировании. При невозможности провести оперативное лечение (нарушение общего состояния больного, труднодоступная локализация остеомы и др.) устанавливают динамическое наблюдение.
Прогноз для жизни благоприятный.
Остеоид-остеома и остеобластома — эти опухоли доброкачественные остеобластические, тесно связаны между собой, хотя имеют некоторые различия в клинических проявлениях. Они встречаются редко, в основном у лиц среднего возраста.
Остеоид-остеома развивается в кортикальном слое челюсти. Располагаясь поверхностно, она вызывает вначале чувство неловкости, затем неинтенсивные боли, больше по ночам, во время приема пищи. Слизистая оболочка над ней становится гиперемированной, при пальпации определяется болезненное выбухание кости небольших размеров (до 1 см). Наличие болевого симптома некоторые авторы связывают со склерозированием окружающей кости. Остеобластома располагается в губчатом веществе, характеризуется большими размерами (более 1—1,5 см), при ней, как правило, отсутствуют болезненные ощущения и гиперемия слизистой оболочки.
При рентгенологическом исследовании остеоид-остеомы выявляется очаг разрежения кости диаметром до 1 см с четкими контурами и окружающей склерозированной костью. Иногда в центре очага определяется уплотнение костного характера. При остеобластоме зона реактивного костеобразования в окружающей ткани отсутствует, очаг разрежения больших размеров, чем при остеоид-остеоме.
Опухоли дифференцируют от неврита, невралгии тройничного нерва, хронического остеомиелита, кистовидных поражений челюстей.
Макроскопически обе опухоли представляют собой мягкотканное образование красного цвета, нередко с участком окостенения в центре, при остеоид-остеоме окружающая костная ткань беловатого цвета за счет склероза.
При гистологическом исследовании обнаруживают клеточную высоковаскуляризированную ткань, состоящую из незрелой кости и остеоида. В некоторых случаях остеобластому трудно отличить от остеосаркомы.
Лечение заключается в удалении опухоли вместе со склерозированными участками окружающей кости. При неполном удалении возможен рецидив.
Прогноз для жизни хороший.
Оссифицирующаяся фиброма (фиброостеома) — эта доброкачественная опухоль встречается только в челюстных костях. Клинически и рентгенологически она протекает идентично с фиброзной дисплазией, отличаясь от последней четкими границами и наличие капсулы. Ранее рассматривалась как очаговая форма фиброзной дисплазии.
Оссифицирующуюся фиброму дифференцируют от десмопластической фибромы, амелобластической фибромы, доброкачественной цементобластомы.
Лечение заключается в удалении опухоли с капсулой.
Прогноз благоприятный, наступает излечение.
Остеосаркома — это высокозлокачественная опухоль, характеризующаяся непосредственным образованием кости или остеоида опухолевыми клетками. Встречается наиболее часто (до 50 %) среди других первичных костных злокачественных новообразований челюстей. Остеосаркома дает даже в начальной стадии гематогенные метастазы в легкие, которые иногда обнаруживают раньше, чем первичную опухоль. В большом проценте случаев поражает мужчин молодого и среднего возраста. Отмечают более частую локализацию в нижней челюсти по сравнению с верхней.
Нередко появлению опухоли предшествует травма. Возникает болезненная ограниченная опухоль на наружной поверхности тела челюсти или альвеолярного отростка. Зубы в пределах опухали выдвигаются, становятся подвижными. Новообразование увеличивается быстро, в течение 1—2 мес, появляется выбухание и со стороны полости рта. Пальпаторно опухоль неподвижна, плотной консистенции, слизистая оболочка над ней растягивается, становится бледной, видна расширенная сосудистая сеть. Интенсивные боли беспокоят по ночам, возникает парестезия соответствующих областей. В поздней стадии заболевания опухоль достигает большого размера. Возможен патологический перелом челюсти. Регионарные лимфатические узлы не увеличиваются. Отмечаются слабость, потеря аппетита.
Рентгенологическая картина остеосаркомы представляет два основных варианта изменений: остеопластический (склеротический) и остеолитический (остеокластический). При остеопластической форме отмечается резко выраженный остеосклероз без видимого разрушения костного вещества. Опухоль выявляют в виде уплотнения кости с нечеткими границами и наличием расходящихся спикул — костных игл, расположенных перпендикулярно к поверхности челюсти («игольчатый периостит»). Остеолитический вариант характеризуется дефектом костной ткани неправильной формы со смазанными неровными контурами. Корковый слой на границе дефекта расщепляется и приподнимается под острым углом в виде шпоры или козырька. Наличие последнего дает возможность дорисовать наружные контуры опухоли. Иногда встречается смешанный вариант.
Диагностика остеосаркомы, особенно в начальной стадии и в случае остеолитического варианта опухоли, представляет затруднения. Дифференцируют ее от воспалительного процесса гигантоклеточной опухоли (литическая форма), саркомы Юинга. Диагноз должен быть подтвержден морфологически. При невозможности получить пунктат для цитологического исследования проводят открытую биопсию.
Макроскопически опухоль при остеопластической ее форме представляет плотную костеподобную ткань беловатого цвета с очагами распада, при остеолитическом варианте — крошащуюся кровоточащую массу. При морфологическом изучении определяется полиморфизм опухолевой ткани, может присутствовать недифференцированная веретеноклеточная ткань.
Лечение остеосаркомы заключается в резекции челюсти с окружающими мягкими тканями. Комбинированное лечение с предоперационным облучением применяют при радиочувствительной опухоли, но часто опухоль резистентна к ионизирующей радиации. Лучевую терапию используют только с паллиативной целью.
Прогноз неблагоприятный, однако лечение больных с ранней стадией опухоли в единичных случаях приводит к выздоровлению.
«Хирургическая стоматология» под редакцией Робустовой Т.Г.
Издание четвертое. Москва «Медицина» 2010
Клинические примеры:
- Амелобластома нижней челюсти
К чему приводит
Многие пациенты считают, что атрофия — абсолютно безобидное последствие выпадения зубов. Ведь визуально данная проблема почти никак себя не проявляет. Но это не так. По мере проседания кости возникают эстетические дефекты внешности, возникают нарушения в деятельности внутренних органов.
Самые распространенные последствия снижения объема кости челюсти:
- изменение внешности — появляется ассиметричный овал лица, губы и щеки как бы западают внутрь;
- за короткий срок образуется большое количество морщин;
- изменяется дикция — человек становится «шепелявым»;
- возникают болезни желудочно-кишечного тракта (это связано с некачественным пережевыванием пищи, проглатыванием больших кусков);
- изменение прикуса, смещение зубов, соседствующих с атрофируемой зоной;
- невозможность вживления имплантата без предварительной пластики кости.
Как восстановить
Чаще всего, чтобы устранить последствия атрофии, стоматологи назначают хирургическую операцию. Лекарства не позволяют исправить ситуацию. Они часто оказываются бесполезными, даже если нужно просто замедлить регресс.
Среди наиболее эффективных методов возврата исходного объема костной структуры:
- Синус-лифтинг. Подходит только для работы с верхней челюстью. Во время вмешательства хирург приподнимает дно гайморовой пазухи на высоту, требуемую для вживления имплантата. Появившуюся полость он заполняет специальной стружкой. После синус-лифтинга можно переходить к имплантации.
- Остеопластика. Операция по пересадке небольшого участка донорского/собственного материала. При необходимости доктор может использовать синтетический материал. Методика пользуется популярностью потому, что занимает мало времени. При этом риск отторжения пересаженного участка является минимальным.
- Тканевая регенерация. Инновационная методика, предусматривающая выращивание новой костной ткани непосредственно во рту у пациента. Чтобы получить желаемый результат, в деформированную зону подсаживают особую защитную мембрану. Она создает пространство, в котором максимально активно идут регенеративные процессы.
- Пересадка подготовленного блока. Показана, если нужно восстановить большой атрофированный участок челюсти. Врач берет материал для пересадки из кости пациента, полученной из нёба, бороды. Также возможно применение донорских заготовок.
Какая из доступных методик подойдет конкретному больному, специалист решает в персональном порядке.
Перелом альвеолярного отростка челюсти
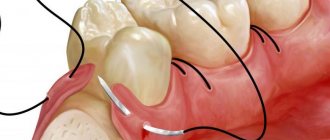
Перелом альвеолярного отростка челюсти может произойти как по вине врача (грубая работа, нарушение техники удаления), так и из-за патологического процесса (спаивание зуба со стенкой альвеолы). Виды перелома альвеолярной части челюсти: • перелом в пределах альвеолы удаляемого зуба; • перелом в пределах периодонта нескольких зубов; • перелом альвеолярного отростка, распространяющийся за пределы зубного ряда (отлом бугра верхней челюсти).
Причины перелома: • Сдавление кости во время фиксации щипцов. • Слишком активное вывихивание, которое приводит с перегибу и отлому стенки альвеолы. • Патологические процессы, приводящие к снижению прочности кости (кисты, опухоли, остеомиелит). • Остеоидный тип сочленения.
Диагностика перелома альвеолярного отростка челюсти
Диагностика перелома альвеолярного отростка челюсти основывается на характере жалоб, анамнезе заболевания, осмотре и рентгенологическом исследовании. Иногда во время возникновения перелома можно услышать характерный звук — треск. При переломе альвеолярного отростка верхней челюсти вместе с бугром может возникнуть достаточно сильное кровотечение из венозного сплетения.
Симптомы: • появление в ране вспененной крови; • прохождение струи воздуха в рот во время повышения давления в полости носа (ротоносовая проба); • появление крови из носового хода на стороне поражения.
Лечение перелома альвеолярного отростка челюсти
Если отломок альвеолярного отростка сохраняет связь с мягкими тканями, то его фиксируют металлической шиной. В противном случае отломок удаляют, сглаживают острые края. После этого в альвеолу можно ввести остеотропный биопрепарат, края десны сблизить швами.
Как избежать атрофии
Гораздо проще избежать появления проблемы, чем потом искать пути ее решения. Единственной возможностью исключить атрофию челюсти является своевременная имплантация. Ни в коем случае нельзя долгое время ходить с неприглядной беззубой улыбкой.
Если кость начала убывать по причине пародонтита, тяжелого заболевания щитовидной железы, гормонального сбоя, следует пройти грамотное лечение. Параллельно пациенту нужно тщательно следить за здоровьем своих зубов и десен, беспрекословно следовать всем врачебным назначениям.
Решающее значение в профилактике атрофии принадлежит здоровому и сбалансированному питанию. Ежедневно всем людям следует есть свежие овощи и фрукты. Во время их пережевывания создается необходимая нагрузка на челюсти, усиливается кровоснабжение зубных корней.