Причины появления воспалений
Большинство воспалительных заболеваний челюстно-лицевой области связаны с патологией зубов. К ним относятся периоститы, остеомиелиты, лимфадениты и прочие. Как правило, возникают в результате различных зубных заболеваний или окружающих зубы тканей. Кроме этого, возбудителями воспалительных инфекций могут быть стафилококки, стрептококки, грибок кандида и другие микроорганизмы, в том числе те, что присутствуют в полости рта каждого человека. Нередко инфекция возникает из-за дефектов поверхностей зубов: кариозных поражений. Это становится входными воротами для инфекции. Осложнения связаны с тем, что ткани зуба не способны восстанавливаться естественным путём. Поэтому чем дольше вы тянете с походом к стоматологу, тем выше риск развития воспаления.
Классификация заболевания
В зависимости от происхождения некроз челюсти может быть следующих видов:
- одонтогенный (развивается вследствие заболевания зубов);
- гематогенный (связан с распространением инфекции с током крови);
- травматический (возникает вследствие прямой травмы челюсти).
По характеру течения остеонекроз может быть острым, подострым или хроническим. В большинстве случаев ему предшествуют стоматологические нарушения, включая образование свищей и флюса на десне.
В зависимости от интенсивности клинических проявлений некроз челюсти может иметь несколько степеней развития:
- 1 степень: костная ткань разрушена на 10%, при этом функциональные способности челюсти не нарушены;
- 2 степень: возникают микротрещины, появляются выраженный болевой синдром, ограничения в движениях челюстно-лицевой зоны;
- 3 степень: поражено более 50% тканей, выражен болевой синдром, который носит постоянный характер;
- 4 степень: массивное разрушение кости требует срочного хирургического вмешательства.
Обращаться за медицинской помощью рекомендуется на начальной стадии развития болезни, когда можно обойтись без травмоопасных операций и полностью восстановить нарушенные функции.
Симптомы некроза челюсти
Выраженность клинических проявлений некроза челюсти зависит от состояния иммунитета и степени тяжести заболевания. Если болезни предшествует острый остеомиелит, то резко повышается температура тела, появляются озноб, сильная слабость и разбитость, нарушение сна.
Дополнительные признаки остеонекроза челюсти:
- боль в области расположения инфицированного зуба, которая усиливается при надавливании;
- патологическая подвижность зубов;
- отечность слизистой оболочки;
- появление гнойного отделяемого из десневых карманов;
- зловонное дыхание;
- увеличение регионарных лимфатических узлов;
- при распространении очага инфильтрации появляются ограничения при открывании рта, возникает боль во время глотания, может нарушаться дыхание;
- снижение чувствительности мягких тканей пораженной челюсти, чувство онемения и покалывания;
- асимметричность контуров лица.
Основной признак заболевания — боль в области пораженного зуба, который является главным источником инфекции. Болевой синдром склонен усиливаться, отдавать в область глаз, уха и головы.
Со временем больной зуб становится подвижным, из десны начинает выделяться гной. Эти тревожные признаки должны заставить обратиться к стоматологу как можно скорее и пройти соответствующее обследование.
Некроз может иметь подострое течение, когда отсутствуют явные признаки острого инфекционного воспалительного процесса. При этом общее состояние больного может улучшаться, исчезает гноетечение, но усиливается подвижность пораженных зубов.
При деструктивной форме болезни преобладают признаки интоксикации, происходит значительное увеличение лимфатических узлов, расположенных в поднижнечелюстной зоне. Могут формироваться свищи с гнойным экссудатом. Хроническое течение остеонекроза нередко является причиной патологического перелома челюсти, образования мелких секвестров и инфильтратов.
Обнаружить некроз челюсти может врач по характерным симптомам заболевания и изменению показателей лабораторной диагностики. Подтверждает наличие инфекции увеличение количества лейкоцитов и повышение СОЭ в общем анализе крови. Для оценки степени повреждения костной ткани и обнаружения точного места расположения инфекции обязательно назначают рентгенологические методы исследования.
Обследование
У некоторых людей некроз челюсти долгое время протекает без выраженных симптомов. Заболевание нередко обнаруживают случайно, при проведении профилактического осмотра или обследования.
Основные способы диагностики:
- рентгенография;
- биохимический анализ крови, общий анализ крови и мочи;
- бактериологический посев отделяемого из гнойного очага.
На гемограмме при некрозе челюсти специалисты обнаруживают нейтрофильный лейкоцитоз, эозинопению, увеличение СОЭ. По результатам биохимического анализа крови можно заподозрить развитие заболевания по большому количеству С-реактивного белка, гиперглобулинемии. В моче обнаруживают эритроциты, белковые вещества и цилиндры.
По результатам рентгенографии или томографии челюсти можно выявить очаги секвестрации, области с грубоволокнистой костной тканью, участки остеосклероза и неровные контуры.
Некроз требует дифференциальной диагностики с остеомиелитом, периодонтитом, периоститом, гнойными кистами и опухолями челюсти. От точности постановки диагноза зависит эффективность выбранного лечения.
Особенности лечения
При своевременном обращении за стоматологической помощью прогноз при остеонекрозе челюсти благоприятный. Важно определить первопричину заболевания, чтобы прекратить действие инфекционных возбудителей.
Стоматолог-хирург должен ликвидировать первичный гнойный очаг. При одонтогенной форме заболевания необходимо удалить зуб, при гематогенный — провести санацию инфекции, при травматической — осуществить первичную хирургическую обработку раны.
Основные мероприятия при некрозе челюсти:
- Вскрытие любых гнойных образований, антисептическая обработка и назначение антибиотиков после проведения теста на индивидуальную чувствительность.
- Назначение обезболивающих, противовоспалительных препаратов, средств, которые ускоряют регенерацию тканей.
- Дезинтоксикационные мероприятия включают назначение лекарств, способствующих выведению из организма ядов и токсических соединений.
- Назначают периостотомию, проводят эвакуацию гноя и промывание костных тканей антисептическими растворами.
- После удаления отмерших тканей стоматолог может укреплять зубы лечебным шинированием.
- Дополнительно назначают гипербарическую оксигенацию, УФО крови, плазмаферез, местную физиотерапию, включая применение ультразвука и УВЧ.
- Хроническое течение некроза является показанием для удаления секвестрированных фрагментов костной ткани. После этого проводят антисептическое промывание и заполняют кость специальными материалами с антибиотиками.
Лечение некроза длительное и достаточно сложное. Оно требует применения специфических медикаментов. Поэтому в домашних условиях лечебные мероприятия проводить не рекомендуется. Из народных методов можно использовать лишь отвары и настои противовоспалительных трав в качестве дополнения к основной лекарственной терапии.
Нередко некроз челюсти развивается на фоне онкологического поражения челюстно-лицевой области. Это требует дополнительной консультации и совместной работы стоматолога с онкологом. В таком случае хирургических вмешательств не избежать. Но нельзя терять время на раздумья и самолечение.
Прогноз и профилактика
Острые инфекционные поражения костных тканей всегда опасны. Но при своевременно начатом лечении тяжелых осложнений можно избежать. При неблагоприятном течении заболевание осложняется менингитом, абсцессом мозга, легкого, сепсисом и медиастинитом. Хронический остеонекроз нередко заканчивается анкилозом ВНЧС, контрактурами, патологическими переломами челюсти.
Важно уделять повышенное внимание качеству ухода за полостью рта, регулярно посещать стоматолога и при появлении первых признаков заболевания — проходить комплексное лечение. Только врач может контролировать состояние десен и зубов, обнаруживать первые признаки нарушений и предпринимать всё необходимое для профилактики вторичного инфицирования.
Получить консультацию
Виды воспалительных заболеваний челюстно-лицевой области
В клинике «МедикПро» челюстно-лицевой хирург Калуги лечит все виды воспалений в области лица и ротовой полости. Важная составляющая лечения — устранение причины воспалительного процесса. Без этого любая терапия будет неэффективной и даст только временное облегчение.
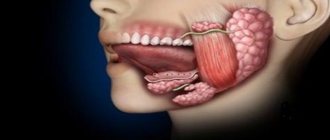
Лимфаденит
Это заболевание — воспаление лимфоузлов. Они выполняют важную функцию: препятствуют распространению инфекций от очага поражения. Чаще всего встречается подчелюстной (шейный) лимфаденит у взрослых: лечение этого недуга направлено на устранение воспалительного процесса и источника его возникновения. Различают неспецифический и специфический лимфаденит, которые могут быть вызваны различными причинами. В первом случае очагом воспаления становятся гнойные раны, запущенная стадия кариеса, фурункул, флегнома. Второй тип вызывают различные инфекции. Помимо этого, существуют гнойная и негнойная форма лимфаденита у взрослого на шее: лечение подбирается в соответствии с показаниями. Учитываются факторы, ставшие возбудителями заболевания, а также симптоматика. Болезнь может протекать в хронической и острой форме. Для того чтобы не допустить перерастания в хронический лимфаденит, лечение важно начинать сразу же, как только появились первые признаки этой патологии:
- болезненные ощущения в области лимфоузлов (под челюстью);
- увеличение лимфоузлов в размерах;
- повышение температуры тела;
- покраснение кожи в области лимфоузлов;
- боли при жевании и глотании;
- общая слабость и быстрая утомляемость;
- потеря аппетита.
Несмотря на то, что в организме человека более 600 лимфатических узлов, чаще всего обращаются за лечением лимфаденита на шее и подмышечного. Также нередки воспалительные процессы в паховых лимфоузлах. В клинике «МедикПро» мы лечим лимфаденит шейный в любой стадии. Предварительно проводится тщательная диагностика. Важно дифференцировать заболевание от онкологии и лейкоза.
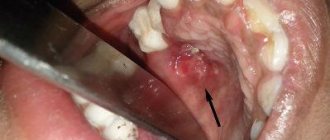
Периостит
Воспалительное заболевание надкостницы, которое вызывают патогенные микроорганизмы. Они проникают через поражения зубов и дёсен. Наиболее частые причины периостита челюсти — хронический периодонтит, пародонтит с осложнениями, другие воспалительные процессы, а также запущенный кариес зубов. Заболевание периостит имеет характерную симптоматику:
- отёчность над десной в месте поражения;
- наличие источника инфекции — больного зуба с признаками воспалительного процесса;
- боль, распространяющаяся от места поражения на шею, глаз, висок;
- усиление боли при надавливании на зуб в месте очага инфекции;
- повышение температуры тела;
- общая слабость организма, снижение аппетита;
- отёчность щеки со стороны воспаления;
- ограничение движения челюсти.
Диагностировать периостит десны просто при осмотре пациента и сборе анамнеза. Дополнительно может быть назначена рентгенография для выявления глубины воспалительного процесса. Для лечения периостита верхней и нижней челюсти подбирается наиболее подходящее лечение:
- Консервативное — на ранних стадиях, при остром течении болезни, без формирования гнойного мешочка. Пациенту назначаются антибиотики, противовоспалительные и обезболивающие препараты, физиотерапия, а также санация зубов. Решение об удалении зуба, ставшего очагом инфекции, врач принимает индивидуально.
- Хирургическое — используется для лечения прогрессирующего периодонтита зуба, если консервативное лечение не дало результатов. Иссекается место воспаления, устраняются скопления гноя. Чаще всего зуб удаляется.
Для того чтобы исключить осложнения и переход болезни в хронический периодонтит, важно своевременно обращаться к врачу.
Остеомиелит
Заболевание развивается из-за проникновения бактерий-возбудителей в костную ткань челюсти, надкостницу. Также нередко поражается костный мозг. Различают острую форму заболевания, а также хронический остеомиелит челюсти: лечение подбирается в соответствии с показаниями индивидуально для каждого пациента. Существует два способа проникновения бактерий к месту поражения: извне (экзогенный остеомиелит) и по кровотоку (эндогенный). Первый — наиболее распространённый и происходит в результате травмы или из воспалительного процесса окружающих тканей. Второй чаще всего встречается в детском возрасте. Заболевание сопровождается общим недомоганием, вплоть до тяжёлого состояния, с признаками интоксикации. В месте поражения наблюдается припухлость, боль, усиливающаяся при надавливании, покраснение кожи. Повышается температура. Если не лечить остеомиелит, эти симптомы усиливаются, состояние больного значительно ухудшается. Для лечения остеомиелита применяется интенсивная терапия антибиотиками и противовоспалительными препаратами. Часто острая форма требует установки дренажа для устранения гноя. Для этого делается трепанационное отверстие, через которое также промывается очаг поражения раствором антибиотиков. Хирургическое лечение требуется лишь в сложных случаях, при появлении гнойных свищей, секвестров, на хронической стадии с признаками интоксикации. В этом случае поражённые ткани удаляются, а кость восстанавливается при помощи пластики. При этом цена лечения остеомиелита напрямую зависит от сложности.
Абсцесс
Острое воспаление, которое может локализоваться в различных тканях в полости рта. Чаще всего диагностируется абсцесс десны и зуба, который возникает из-за недостаточно тщательной гигиены. Бактерии проникают через дефекты поверхности зуба или ткани десны, впоследствии провоцируют гнойное воспаление. Абсцесс челюстно язычного желобка, дна полости рта, твёрдого нёба или щеки также развивается из-за попадания бактерий в открытую рану. При отсутствии своевременного лечения быстро прогрессирует. Заболевание проходит с выраженной симптоматикой:
- боли в месте поражения (абсцесс зуба характеризуется болью при надавливании на сам зуб или десну);
- припухлость, которая увеличивается со временем;
- повышение температуры тела;
- головные боли, сильная слабость;
- появление неприятного запаха изо рта и горького привкуса;
- внешне проявляется асимметрия лица;
- боль и дискомфорт во время приёма пищи;
- увеличение шейных лимфоузлов.
Лечение абсцесса зуба, челюсти, десны, других тканей важно начать как можно быстрее. Запущенное воспаление может спровоцировать осложнение в виде интоксикации организма и распространения воспалительного процесса на другие ткани (в том числе костные). Пациенту назначаются противовоспалительные препараты и антибиотики. Также проводится чистка тканей для устранения гнойных скоплений. В случае абсцесса зуба осложнения могут привести к удалению. Такое лечение принимает врач в зависимости от картины заболевания.
Проблема лечения гнойно-воспалительных заболеваний (ГВЗ) лица и шеи является актуальной и для врачей-стоматологов поликлиник, и челюстно-лицевых хирургов в стационарах. Около 50 % лиц, находящихся в челюстно-лицевых стационарах, и около 20 %, обращающихся за помощью к стоматологу и хирургу поликлиник, составляют пациенты с воспалительными заболеваниями челюстно-лицевой области (ЧЛО), среди них – 60–80 % пациентов с абсцессами и флегмонами, частота встречаемости которых за последнее десятилетие увеличилась в 1,5–2,0 раза [1–3]. Отмечен неуклонный рост атипично и тяжело протекающих прогрессирующих флегмон, распространяющихся одновременно на нескольких клетчаточных пространствах, с развитием таких грозных осложнений, как сепсис, контактный медиастенит, тромбоз кавернозного синуса твердой мозговой оболочки [4–9]. Малосимптомные “стертые” формы флегмон встречаются среди 13,4–22 % больных, характеризуются длительным течением и представляют трудности для диагностики, что способствует поздней госпитализации и несвоевременно начатому лечению [10–12]. Микробная этиология ГВЗ ЧЛО обусловлена локализацией первичного процесса (связь с ротовой полостью, зубами) [13, 14].
Как правило, встречаются ассоциации 2–6 видов микроорганизмов: аэробов (стрептококков и стафилококков) и облигатных анаэробов (бактероидов, фузобактерий, пепто-, пептострептококков) [15, 16]. Частота выделения анаэробов составляет до 52–68 %, реже при неодонтогенных процессах ЧЛО – 20 %, при одонтогенных – 67,7–96 % [13, 15–18].
Находясь в симбиозе, бактерии при развитии инфекции поэтапно вступают в антагонистические и синергические отношения. Этим объясняется отрицательная динамика клинической картины заболевания при смешанных анаэробно-аэробных инфекциях. Например, отмечено, что представители рода Veillonella проявляют слабую патогенность в монокультуре, а синергическое действие сопутствующих аэробных микробов увеличивает патогенность этих бактерий. Гнойно-воспалительные процессы, протекающие с участием ассоциаций, состоящих из пепто-, пептострептококков и грамположительных кокков, протекают более тяжело и являются более обширными, чем поражения, вызванные монокультурой аэробных грамположительных кокков [19].
Основные возбудители ГВЗ ЧЛО
ГВЗ ЧЛО и шеи, требующие хирургического вмешательства, часто имеют одонтогенное происхождение, являются осложнениями инфекционного процесса полости рта. Распространение воспаления возможно контактным путем – по фасциальным пространствам (инфекции дна полости рта) и гематогенным.
Инфекцию полости рта подразделяют на следующие виды в зависимости от анатомической локализации [1]:
- одонтогенную, связанную с поражением тканей зуба (кариес, пульпит);
- пародонтальную, включающую периодонт (периодонтит) и десну (гингивит, перикоронарит), окружающие мягкие и костную ткани.
Основными возбудителями одонтогенных инфекций являются микроорганизмы, постоянно присутствующие в полости рта: преимущественно зеленящие стрептококки (Streptococcus mutans, Streptococcus milleri), неспорообразующие анаэробы (Peptostreptococcus spp., Fusobacterium spp., Actinomyces spp.). При пародонтальной инфекции наиболее часто выделяют пять основных возбудителей: Porphyromonasgingivalis, Prevotellaintermedia, Eikenellacorrodens, Fusobacteriumnucleatum, Aggregatibacteractinomycetemcomitans, реже – Capnocytophaga spp. [20, 21]. В зависимости от локализации и тяжести инфекции, возраста пациента и сопутствующей патологии возможны изменения в микробном спектре возбудителей.
Так, тяжелые гнойные поражения ассоциируются с факультативной грамотрицательной флорой (Enterobacteriaceaespp.) и Staphylococcusaureus. У пациентов с сахарным диабетом, лиц пожилого возраста и больных, госпитализированных в стационар, также преобладают Enterobacteriaceae spp. [22].
Исследования Ю.В. Алексеевой (2005) продемонстрировали, что при одонтогенных воспалительных заболеваниях выделяются Staphylococcus spp. (15 %), Streptococcus spp. (6 %) и облигатные анаэробные бактерии (79 %). Анаэробы представлены грамположительными микроорганизмами – Bacteroides spp., Fusobacterium spp., грамположительными кокками. В 86 % высевается резидентная флора, в 7 % – патогенные штаммы.
В исследованиях L. Chavez de Paz, G. Svensater, G. Dalen, G. Bergenholtz (2004) было выявлено, что из корневых каналов зубов с хроническим деструктивным периодонтитом наиболее часто выделялись Streptococcus gordonii, Streptococcus anginosus, Streptococcusoralis, а также Enterococcusspp., Lactobacillusparacasei.
Развитие одонтогенного периостита и остеомиелита в 50 % случаев обусловлено S. aureus и Streptococcus spp., но, как правило, превалирует анаэробная флора: Peptococcus niger, Peptostreptococcus spp., Bacteroides spp. [25].
При неодонтогенном остеомиелите ключевыми возбудителями являются стафилококки, чувствительные к метициллину (MSSA), – 52 %, коагулазоотрицательные стафилококки (КОС) – 14 %, метициллинрезистентные стафилококки (MRSA) – 2 % и Pseudomonas aeruginosa (4,4 %) [26]. Травматический остеомиелит чаще обусловлен наличием S. aureus, а также Enterobacteriaceaespp., P. aeruginosa [27].
Возбудителями одонтогенного верхнечелюстного синусита являются неспорообразующие анаэробы – Peptostreptococcusspp., Bacteroidesspp., а также Haemophilusinfluenzae, Streptococcusintermedius, Streptococcuspneumoniae, Moraxellacatarrhalis, Streptococcus pyogenes. Выделение S. aureus из синуса характерно для нозокомиального синусита [22].
Гнойная одонтогенная инфекция мягких тканей лица и шеи ассоциируется с выделением полимикробной флоры: Streptococcus spp., Staphylococcus spp., Peptostreptococcusspp., Bacteroidesspp., F. nucleatum, Enterobacteriaceaespp., Veillonellaspp., Eikenellaspp. Возбудителями абсцессов и флегмон неодонтогенного происхождения, чаще обусловленных повреждениями кожи, являются S. aureus, S. pyogenes. У 50,9 % пациентов с флегмонами лица и шеи выделяются анаэробные бактерии Peptostreptococcus spp., Bacteroides spp., Veillonellaspp.; Staphylococcusspp. – в 23,7 % наблюдений, Streptococcusspp. – в 18,6 % [28].
При гнилостно-некротической флегмоне лица и шеи выделяют полимикробную флору, включающую F. nucleatum, Bacteroidesspp., Peptostreptococcusspp., Streptococcusspp., Actinomycesspp. Кроме названных выше микроорганизмов у пациентов с тяжелым течением нередко выделяют грамотрицательные бактерии и S. aureus [25]. Важную роль у больных сахарным диабетом играют Klebsiella spp., Enterococcusspp., S. aureus, P. aeruginosa, причем присутствию P. aeruginosa сопутствует наиболее неблагоприятный прогноз [29, 30].
При развитии лимфаденита лица и шеи в 70–80 % выделяются β-гемолитический стрептококк группы А и S. aureus. Анаэробные возбудители, такие как Bacteroides spp., Peptostreptococcusspp., Peptococcusspp., F. nucleatum, Propionibacteriumacnes, могут быть причиной развития одонтогенного лимфаденита [22].
Принципы эмпирической антибактериальной терапии (АБТ) и особенности применения антибиотиков в стоматологии
Лечение больных ГВЗ ЧЛО является комплексным и включает оперативное вмешательство, местное лечение гнойной раны, системную АБТ, физиолечение, по показаниям дезинтоксикационную и иммунокорригирующую терапию. Тактика хирургического лечения в настоящее время определена достаточно полно. Она включает вскрытие гнойно-воспалительного очага путем послойного рассечения тканей над ним, а также дренирование операционной раны с целью создания условий для эвакуации гнойного экссудата, содержащего возбудителей заболевания, продукты их жизнедеятельности и распада тканей [3, 31].
По данным Medical Advertising News (США), врачи-стоматологи ежедневно назначают от 2 до 10 антибиотиков, особенно часто антибиотики применяются пациентами с жалобами на боль и припухлость мягких тканей лица [32]. Практически отсутствуют данные, подтверждающие целесообразность системной АБТ при многих манипуляциях в стоматологии. Более того, результаты рандомизированных клинических исследований свидетельствуют о нежелательности системного использования антибиотиков в амбулаторной практике [33]. Полость рта, по образному выражению, является “колыбелью резистентности”, т. к. изобилует флорой, этиологическая значимость которой в развитии очага инфекции часто не выявляется, а неадекватное применение антимикробных препаратов изменяет качественный ответ не только клинически значимых возбудителей, но и представителей облигатной, а также факультативной флоры. Проведение АБТ в стационаре нередко осуществляется без бактериологического контроля, что способствует развитию резистентности микрофлоры, аллергизации организма, нарушению микробиоценоза кишечника [34, 8, 35].
В клинике хирургической стоматологии антибиотики применяют при ГВЗ ЧЛО и с целью профилактики (при ранениях мягких тканей и костей лица, после имплантации, реконструктивных операций, системной профилактики при искусственных клапанах сердца) [33].
При планировании эмпирической АБТ необходимо ориентироваться на индивидуальные колебания в качественном и количественном составе микрофлоры полости рта, которые зависят от возраста, диеты, гигиенических навыков, наличия патологических процессов в зубах и деснах. Рациональному выбору антибиотиков способствуют использование экспрессметодов определения чувствительности к ним идентифицированных возбудителей, ориентация на наиболее клинически значимые из этих препаратов и оценка органолептических свойств раневого экссудата [36, 37]. При получении из очага густого сливкообразного гноя можно предположить, что возбудителем является стафилококковая флора; при получении жидкого, зловонного гноя – микробная ассоциация с преобладанием грамотрицательной бациллярной флоры. Если гной из раны не получен, а выделяется мутно-красноватая жидкость, можно предположить наличие анаэробной микрофлоры [22].
При планировании лечения в условиях стоматологической поликлиники целесообразно ориентироваться на пероральные антибиотики с высокой биодоступностью, длительным периодом полувыведения, минимальным воздействием на микрофлору кишечника [38]. При лечении больного в условиях стационара целесообразен выбор препарата, имеющего формы для парентерального и перорального введения с целью проведения ступенчатой терапии [39].
На амбулаторном этапе АБТ осуществляется при острых и обострениях хронических периодонтитов, острых периоститах, гнойно-воспалительных заболеваниях мягких тканей ЧЛО, т. е. процессах, имеющих тенденцию к распространению. С профилактической целью антибиотики применяются при оперативных вмешательствах (удалении ретинированных и дистопированных зубов, цистэктомии, зубосохраняющих операциях, имплантации) [40].
Основными причинами неэффективности АБТ могут быть:
- недренированный очаг гнойного воспаления или наличие инородного тела в ране;
- небактериальный возбудитель инфекционного процесса (вирусы, грибы);
- неадекватный выбор антибиотика (имеется природная устойчивость возбудителя);
- изменение чувствительности возбудителя во время лечения;
- применение субтерапевтических доз препарата, нарушение методики его приема или техники введения (нарушение инструкции по разведению и хранению);
- гнойно-воспалительные процессы ЧЛО являются осложнением основного заболевания (врожденные кисты, новообразования);
- суперинфекция госпитальной микрофлорой.
Антибактериальные препараты, рекомендуемые для лечения пациентов с ГВЗ лица и шеи, представлены в соответствующих нормативных документах Минздравсоцразвития РФ. При лечении абсцессов, фурункулов, карбункулов мягких тканей ЧЛО рекомендуются цефалоспорины (цефуроксим) или макролиды (эритромицин) – приказ № 126 от 11.02.2005, при флегмонах – цефуроксим, амоксициллин/клавуланат, спирамицин, левофлоксацин – приказ № 477 от 29.07.2005, при остеомиелитах – пефлоксацин, левофлоксацин, цефтазидим, цефуроксим, имипенем, рифампицин, цефтриаксон – приказ № 520 от 11.08.2005.
В настоящее время основополагающие рекомендации по АБТ при ГВЗ ЧЛО у нас отсутствуют. В то же время состояние резистентности микрофлоры полости рта (S. aureus, S. pyogenes, зеленящих стрептококков, грамотрицательных микроорганизмов и даже грибов рода Candida) значительно изменилось. Среди исходно присутствующих резистентных штаммов в ходе селекции проявилась ассоциированная полирезистентность к наиболее часто применяемым антибиотикам (макролидам, пенициллинам). Особые опасения вызывают случаи нозокомиальной инфекции ЧЛО, сопровождающиеся системным воспалительным ответом, распространением процесса в жизненно важные области (средостение, полость черепа), неблагоприятным исходом. Ванкомицин и линезолид должны быть использованы в стартовой терапии при риске выделения штаммов MRSA, а факторы риска выделения продуцентов β-лактамаз расширенного спектра (Enterobacteriaceae spp.) являются основанием для назначения карбапенемов. Перспективы оптимального выбора антимикробного препарата при синегнойной инфекции, к сожалению, на сегодняшний день не ясны.
В клинической практике стоматологи-хирурги широко используют антибиотики с целью профилактики при лечении переломов костей лица. Имеются данные о целесообразности профилактики при проведении первичной хирургической обработки, однако продолжение курса АБТ после репозиции отломков не уменьшает общую частоту инфекционных осложнений [41].
.Основные возбудители ГВО ЧЛО.
Стоматологические манипуляции в ротовой полости могут приводить к гематогенному распространению микроорганизмов (или продуктов их жизнедеятельности, или иммунных комплексов) с развитием отдаленных участков инфекции [42]. Вопросы, когда и при каких обстоятельствах требуется проведение антибиотикопрофилактики при заболеваниях ЧЛО, остаются противоречивыми [43].
Таким образом, рациональная АБТ и антибиотикопрофилактика в стоматологической практике являются одним из механизмов, регулирующих состояние резистентности в целом. Ограничение системного применения антибиотиков в амбулаторной стоматологии, сокращение курсов АБТ и деэскалационная терапия адекватно выбранными антимикробными препаратами тяжелых и нозокомиальных инфекций ЧЛО – основной путь повышения качества помощи пациентам с ГВЗ ЧЛО и шеи.
Информация об авторах: Ковалева Наталья Сергеевна – ассистент кафедры хирургической стоматологии, СГМА; Зузова Антонина Петровна – кандидат медицинских наук, доцент кафедры клинической фармакологии, СГМА. E-mail
Лечение воспалительных заболеваний в Калуге
При возникновении любых симптомов вышеописанных заболеваний важно немедленно обратиться к врачу. Даже день промедления может обернуться серьёзными осложнениями. Челюстно-лицевой хирург стоматолог, работающий в нашей клинике, проведёт тщательное обследование и назначит грамотное лечение. Запишитесь на приём по телефону или через форму обратной связи на сайте.
Мы всегда рады помочь Вам и приглашаем в медицинском ! Будьте зоровы! Записаться можно по телефону; 8 (4842) 27-72-50.