Губы рта
(
labia oris
; греч.
chelos
). Верхняя Губа (labium sup.) и нижняя Губа (labium inf.) в области углов рта (angulus oris), соединяясь спайками (commissura labiorum), образуют ротовую щель (rima oris). Верхняя Губа ограничена основанием носа, ротовой щелью и носогубными бороздами (sulcus nasolabialis), нижняя Губа — ротовой щелью и губоподбородочной бороздой (sulcus mentolabialis).
В процессе онтогенеза Губы образуются из челюстных отростков. Нижняя Губа формируется в конце первого месяца утробного развития в результате срастания нижнечелюстных отростков, верхняя — в конце второго месяца при срастании правого и левого верхнечелюстных отростков со срединным носовым отростком (см. Лицо). Мускулатура в Г. имеется только у млекопитающих животных. У человека в толще Г. заложены пучки мимических мышц, благодаря к-рым Г. обладают большой подвижностью и участвуют не только в акте захватывания и обработки пищи, но и в акте речи и в мимике.
Анатомия
Рис. 1. Губы в норме.
Форма и величина Губ зависят от индивидуальных особенностей круговой мышцы рта, положения или отсутствия фронтальных зубов (см. Прикус) и др. В связи с этим различают выпяченные Г. (procheilia) и прямые (orthocheilia), запавшие Г. (opistocheilia), которые обычно наблюдаются в пожилом и старческом возрасте при потере передних зубов. В норме верхняя Г. несколько выстоит по отношению к нижней. На верхней Г. в вертикальном направлении проходит желобок (philtrum), делящий ее на три части: среднюю и две боковые. В области красной каймы желобок заканчивается губным бугорком (tuberculum labii sup.). Размеры губного бугорка значительно варьируют. Линия, определяющая границу кожи и красной каймы верхней Г., носит название дуги Купидона.
Губы состоят из кожи, подкожной клетчатки, мышечного слоя и слизистой оболочки. Кожа Г. тонкая, содержит волосяные фолликулы и большое количество сальных желез. Около ротовой щели кожа переходит в красную кайму, или промежуточную часть (pars intermedia), где структура кожи меняется, приближаясь к структуре слизистой оболочки полости рта. В красной кайме различают наружную и внутреннюю зоны, особенно резко разграниченные у новорожденных, у которых внутренняя зона покрыта сосочками; в течение первых недель жизни сосочки красной каймы сглаживаются и становятся малозаметными. Эпителий, покрывающий красную кайму, имеет тонкий роговой слой. В этой части Г. отсутствуют волосяные фолликулы и потовые железы, но имеются сальные железы, которые в основном сосредоточены в области углов рта, причем на верхней Г. их больше, чем на нижней. Красная кайма постепенно переходит в слизистую оболочку Г.
Рис. 1. Преддверие полости рта при оттянутых губах, видны: а — уздечка верхней губы; б — уздечка нижней губы.
Слизистая оболочка Г., покрытая многослойным плоским неороговевающим эпителием, имеет выраженный под слизистый слой, где заложены мелкие слюнные железы (glandulae labiales). Слизистая оболочка Г. переходит в слизистую оболочку щек и десны, образуя по средней линии преддверия полости рта складки — уздечки (frenulum) верхней и нижней Г. (рис. 1). Мышечный слой образован круговой мышцей рта (m. orbicularis oris), в к-рую вплетаются волокна некоторых других мимических мышц лица.
Кровоснабжение
Г. происходит в основном из лицевой артерии, к-рая на уровне углов рта делится на верхнюю и нижнюю губные артерии (a. labialis sup. et inf.). По данным Ю. Л. Золотко, кровоснабжение верхней Г. из лицевой артерии происходит в 97,3% случаев, из артерии, отходящей от поперечной артерии лица,— в 1,8% и от обеих одновременно — в 0,9%. Кровоснабжение нижней Г. осуществляется из лицевой артерии в 95,5% случаев, от срединной артерии подбородка — в 0,8% и от обеих — в 3,6%. Обычно артерии правой и левой сторон сливаются по средней линии и образуют сплошное кольцо. Однако В. М. Калиниченко (1970) установил, что в ряде случаев кровоснабжение Г. может быть односторонним: нижней Г.— в 19,6% случаев, верхней — в 16,1%; при этом с одной стороны губная артерия отсутствует или распространяется лишь до угла рта соответствующей стороны.
Вены образуют густую сеть и впадают гл. обр. в лицевую вену. М. А. Сресели (1957) в строении венозной сети Г. выделяет две формы: при первой наблюдается густая сеть вен с множеством анастомозов вокруг ротового отверстия, распространяющаяся в глубину; при второй четко видны две вены верхней и две вены нижней Г., соединенные между собой анастомозами.
Лимфатические сосуды впадают в щечные, околоушные, подчелюстные и шейные лимф, узлы и в глубокие шейные лимфатические узлы около внутренней яремной вены (v. jugularis inf.). Кроме того, от нижней Г. отток лимфы происходит в подподбородочные лимф, узлы.
Чувствительная иннервация
верхней Г. осуществляется второй ветвью, а нижней Г.— третьей ветвью тройничного нерва; симпатические нервные волокна отходят от верхнего шейного узла; двигательные нервные ветви к мышцам Г. идут от лицевого нерва.
Нарушение микрофлоры полости рта: причины
Дисбактериоз ротовой полости могут спровоцировать самые разные заболевания и проблемы. Нарушение условно-патогенной микрофлоры полости рта чаще всего вызывают такие проблемы, как:
- Заболевания желудочно-кишечного тракта. Сбои работы органов пищеварения приводят к замедлению обменных процессов в организме. Всасываемость витаминов и полезных веществ ухудшается, нарушается баланс бактериальной среды кишечника, что провоцирует проблемы в других органах и системах.
- Снижение иммунитета. Если сопротивляемость организма ухудшается, ротовая полость автоматически становится более уязвимой для патогенной микрофлоры.
- Хронические заболевания. Зачастую небольшой кариес или стоматит, при отсутствии лечения, может из очага воспаления распространиться на всю ротовую полость.
- Вредные привычки, такие как систематический прием алкоголя, курение неизбежно влияют на качество работы слюнных желез. Долгое пересыхание или слишком сильное увлажнение ротовой полости пагубно влияют на состав микрофлоры.
- Неправильное питание и недостаток витаминов ухудшает качество слюны и делает более уязвимой микрофлору полости рта.
- Прием антибиотиков и некоторых лекарственных препаратов, например, гормонов.
Патология
Пороки развития
Значительное место в патологии развития Губ занимают врожденные расщелины
; по данным большинства авторов, они обнаруживаются у одного из 1000 новорожденных. Возникновение расщелин определяется гл. обр. генетическими факторами, но может быть связано и с нарушением внутриутробного развития под влиянием эндогенных и экзогенных факторов (отягощенная наследственность, неполноценное питание, психическая и физ. травмы и заболевания матери в начале беременности и др.). Описаны единичные случаи нарушения срастания нижнечелюстных отростков, при к-ром возникает срединная расщелина, а также врожденные свищи нижней Г. в виде слепых каналов различной глубины, выстланных эпителием. Часто происходит нарушение срастания верхнечелюстных и срединного носового отростков, что приводит к возникновению врожденной расщелины верхней Г. (так наз. заячья губа). Формы расщелин различны — от небольшой выемки у красной каймы до полного сообщения расщелины Г. с отверстием носа. Иногда расщепление тканей может ограничиваться только мышечным слоем, что называют скрытой расщелиной; при этом на месте разъединения мышечного слоя видна западающая борозда кожи или слизистой оболочки. Расщелины верхней Г. могут быть односторонними и двусторонними; примерно в 50% случаев сочетаются с расщелиной альвеолярного отростка и неба и сопровождаются деформацией носа. Сквозная двусторонняя расщелина как бы отделяет среднюю часть верхней Г. вместе с межчелюстной костью, к-рая выстоит вперед, оставаясь соединенной с сошником и перегородкой носа. При полной расщелине верхней Г. у ребенка затрудняется, а в некоторых случаях невозможен акт сосания, дыхание становится поверхностным и частым и как осложнение часто возникает пневмония.
Ахейлия
(отсутствие губ) встречается редко при врожденной атрезии ротового отверстия. Иногда наблюдается синхейлия — срастание боковых отделов Г., приводящее к уменьшению ротовой щели, а также брахихейлия — короткая средняя часть верхней Г.
Гипертрофия слизистых желез и подслизистой клетчатки проявляется в виде так наз. двойной губы (labium duplex)— складки слизистой оболочки Г., к-рая особенно выявляется при улыбке.
Часто наблюдается утолщение и укорочение уздечки
верхней Г.
Повреждения
Повреждения возникают в результате падений, ударов, укусов, огнестрельных ранений лица. Раны могут быть резаные, рваные, ушибленные, с дефектом и без дефекта тканей; по протяженности — поверхностные, глубокие, сквозные. Повреждения сопровождаются быстрым развитием отека Губы либо значительным кровотечением. Особенностью ранений является сильное зияние раны, что создает впечатление большей, чем в действительности, величины, особенно на верхней Г. Повреждение нижней Г. с дефектом тканей приводит к вытеканию слюны, что раздражает и мацерирует кожу подбородка, затрудняет прием пищи.
Огнестрельные ранения Г. обычно не бывают изолированными: по материалам Великой Отечественной войны изолированные ранения губ составляли 4% ранений лица.
Заболевания
Кожа губ нередко поражается экземой, характеризующейся высыпанием пузырьков, мокнутием и хроническим рецидивирующим течением (см. Экзема). У мужчин чаще наблюдается хроническое воспаление волосяных фолликулов (см. Сикоз). Кожа и слизистая оболочка Г. могут быть поражены герпесом (см.), красным плоским лишаем (см. Лишай красный плоский), красной волчанкой (см.) и др. Поражений слизистой оболочки Г. (без поражения кожи) наблюдается при стоматитах (см.), иногда при кандидозе (см.); некоторые формы воспаления красной каймы Г. выделены под названием хейлит (см.).
Макрохейлия (увеличение размера Губ) является следствием патологических процессов в тканях Г. (стойкий отек, нарушение лимфообращения после воспалительных и специфических заболеваний), а также может наблюдаться при акромегалии (см.) и микседеме (см. Гипотиреоз).
Фурункулы и карбункулы
протекают тяжело, особенно при локализации на верхней губе. М. А. Сресели установил, что тромбоз вен, наблюдающийся при гнойном воспалении в области верхней Г., иногда распространяется сначала по лицевой вене, а затем по угловой и верхней глазничным венам с последующим переходом на пещеристый синус; чаще тромбоз может распространяться по венозному анастомозу на крыловидное сплетение, затем по вене овального отверстия на пещеристый синус. При локализации гнойного воспаления на нижней губе тромбоз вен может распространиться по венозным анастомозам лица, крыловидному сплетению и вене овального отверстия, реже — по наружной яремной вене с последующим переходом на синусы твердой мозговой оболочки.
При кожной форме сибирской язвы
поражение Г. напоминает банальный фурункул или карбункул, однако очаг поражения отличается безболезненностью на фоне резкого ухудшения общего состояния, быстрого нарастания интоксикации организма; при исследовании отделяемого из очага поражения обнаруживаются сибиреязвенные бактерии (лечение — см. Сибирская язва).
Туберкулезное поражение Г. наиболее часто проявляется в виде волчанки (см. Туберкулез кожи).
Поражение Г. при сифилисе может быть в первичном периоде — возникновение твердого шанкра на губе, во вторичном — возникновение папул, в третичном периоде — в тканях Г. может появляться гумма; характерна безболезненность (см. Сифилис).
Опухоли
Из доброкачественных опухолей наблюдаются папиллома, кератоакантома, смешанные опухоли из малых слюнных желез, опухолевидные сосудистые новообразования — гемангиома и лимфангиома (обнаруживаются обычно в раннем детском возрасте), ретенционная киста. Самой распространенной злокачественной опухолью Г. является рак; ангиосаркома, нейрогенная саркома, меланома и др. наблюдаются исключительно редко. Рак нижней Г. нередко развивается на фоне длительно существующих предопухолевых изменений — дискератоза, реже папилломы, кератоакантомы. Дискератоз может быть диффузным и очаговым: при диффузном наблюдается потеря блеска, сухость, огрубление, шелушение красной каймы; очаговый дискератоз проявляется участками лейкоплакии (см.) или гиперкератозом (см.) в виде плоского или шиповидного рогового выступа. Могут наблюдаться эрозии, язвочки, щелевидные трещины, характерные для злокачественной формы дискератоза (см.). Переход дискератоза в рак не всегда удается уловить клинически, при подозрении следует произвести гистологическое исследование (см. Биопсия).
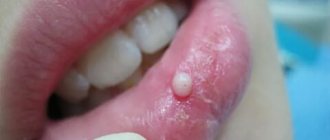
Рис. 2. Папилломы верхней губы.
Папиллома
— четко отграниченное сосочковидное образование на красной кайме или на слизистой оболочке губы. Опухоль бывает чаще одиночной, реже в виде нескольких образований, обычно небольшого размера (до 0,5—1 см в диаметре), на ножке или широком основании; выступает в виде экзофита над поверхностью красной каймы или слизистой оболочки (цветн. рис. 2). Цвет ее розовый, консистенция мягкая, покрыта нормальным, иногда слегка истонченным эпителием (см. Папиллома, папилломатоз). Появление изъязвления, кровоточивости или инфильтрации основания папилломы — признаки, вызывающие подозрение на начало рака.
Рис. 3. Кератоакантома нижней губы: длительность заболевания — 2 месяца Рис. 4. Кератоакантома нижней губы: длительность заболевания около 1 года (начинающаяся малигнизация)
Кератоакантома
возникает чаще на красной кайме нижней Г. в виде возвышающейся шаровидной опухоли размером 1-2 ед в диаметре (цветн. рис. 3 и 4). Центр опухоли кратерообразный, заполнен роговыми массами, край ее приподнят в виде четко очерченного валика. Опухоль довольно быстро увеличивается в первые 3— 4 нед., затем рост ее стабилизируется, и в ряде случаев через 6— 8 мес. опухоль может самопроизвольно исчезать, при этом роговая корка в центре отпадает, опухоль уплощается и образуется рубец. Рецидивы наблюдаются в 4—5% случаев (см. Кератоакантома). Развитие рака из кератоакантом бывает в 20% случаев. Дифференциальный диагноз с плоскоклеточным раком (клинически и даже морфологически) часто бывает затруднен.
Рис. 5. Смешанная опухоль нижней губы.
Смешанные опухоли из малых слюнных желез
на Г. наблюдаются крайне редко. Они локализуются обычно на внутренней поверхности Г., покрыты неизмененной слизистой оболочкой, четко отграничены (цветн. рис. 5). Консистенция их плотная, поверхность гладкая. Эти опухоли редко достигают больших размеров, увеличиваются медленно; по гистол, строению не отличаются от аналогичных опухолей больших слюнных желез (см. Смешанные опухоли).
Рис. 7. Кавернозная гемангиома нижней губы.
Гемангиома
, простая или кавернозная, имеет вид узла или диффузного синевато-красноватого цвета опухолевидного образования, вызывающего деформацию Г. (цветн. рис. 7). Ее консистенция обычно мягкая, при сдавливании она уменьшается в размерах. Слизистая оболочка над гемангиомой истончена, иногда могут быть кровотечения. Гемангиома увеличивается медленно, однако часто распространяется на соседние участки лица или полость рта (см. Гемангиома).
Рис. 6. Лимфангиома верхней губы.
Лимфангиома проявляется аналогично (цветн. рис. 6), но красная кайма или слизистая оболочка имеют нормальную окраску, создается впечатление отечности губы (см. Лимфангиома).
Рис. 8. Ретенционная киста нижней губы.
Ретенционная киста слизистой железы
довольно часто возникает на внутренней поверхности губ, ближе к углу рта (цветн. рис. 8); имеет вид выбухания шаровидной формы до 0,5—1 см в диаметре. Слизистая оболочка над кистой истончена, полупрозрачна, реже белесовата в центре. При пальпации в толще Г. определяется четко отграниченный узел мягко-эластической консистенции. Ретенционная киста возникает вследствие задержки секрета или обтурации протока слизистой железы и содержит светлую слизистую жидкость (см. Киста).
Рак
в 90—95% наблюдений локализуется на красной кайме нижней Г. На верхней Г. рак чаще исходит из кожи, распространяясь на красную кайму вторично. Большинство больных раком нижней Г.— мужчины в возрасте 40—60 лет. Предрасполагающие факторы — хронические механические, термические и хим. раздражения, в частности курение.
Рак Губы чаще бывает плоскоклеточным ороговевающим (80—95% всех случаев), реже плоскоклеточным неороговевающим и исключительно редко — недифференцированным.
Рис. 9. Рак нижней губы: язвенно — инфильтративная форма.
По клин, картине различают папиллярную и язвенную форму рака. Для начального периода папиллярной формы характерно появление безболезненного уплотнения округлой формы с нечеткими контурами, покрытого коркой, по снятии к-рой обнаруживается розовый, легко кровоточащий участок. По мере развития процесса становится заметным валикообразный край опухоли, а затем образуется язва с неровными валикообразными краями, с некротическим дном в центре. При язвенной форме вначале обнаруживается длительно не заживающая трещина, превращающаяся в язву с валикообразными краями и инфильтратом в подлежащих тканях; инфильтрация и деструкция идут быстрее, чем при папиллярной форме, в процесс вовлекается не только под слизистый, но и мышечный слой Г. В более позднем периоде различия в проявлении папиллярной и язвенной форм стираются, преобладает язвенно-инфильтративный процесс с образованием все более обширного дефекта Г. (цветн. рис. 9). Для рака нижней Г. характерно лимфогенное метастазирование с поражением подчелюстных и подподбородочных лимфатических узлов, а в дальнейшем глубоких шейных лимф, узлов. Отдаленные метастазы наблюдаются редко.
Принято выделять четыре стадии рака Г. I стадия — ограниченная опухоль или язва диаметром 1—1,5 см в толще слизистой оболочки и красной каймы, без метастазов. II стадия: а) опухоль или язва диаметром более 1,5 см, ограниченная слизистой оболочкой и под слизистым слоем, занимающая не более половины нижней Г., без метастазов; б) опухоль или язва того же или меньшего размера, но при наличии одного или двух подвижных метастазов в регионарных лимф. узлах. III стадия: а) опухоль или язва, занимающая большую часть Г. с прорастанием ее толщи или распространением на угол рта, щеку и мягкие ткани подбородка; б) опухоль или язва той же величины или меньшего распространения, но с наличием ограниченно подвижных регионарных метастазов. IV стадия — распадающаяся опухоль, занимающая большую часть Г. с прорастанием всей ее толщи и распространением на челюстную кость, или опухоль с неподвижными метастазами в регионарных лимф. узлах, или опухоль любого размера с отдаленными метастазами.
Термические травмы слизистой оболочки рта у детей.
У детей они встречаются редко, но возможны при приеме горячей пищи, особенно молока, бульона. Поражается главным образом слизистая оболочка губ, кончика языка, переднего отдела твердого неба. Она становится отечной, гиперемированной, болезненной при дотрагивании. Реже образуются поверхностные внутриэпителиальные пузырьки, которые сразу же лопаются. При осмотре в этом случае видны обрывки эпителия белого цвета на гиперемированном основании. Назначение антисептиков излишне, так как нет глубокого дефекта эпителия, а следовательно, и условий для вторичного инфицирования. При болях показаны обезболивающие средства: аппликации 0,5% раствора новокаина, лизоцим, 5 –10 % взвесь анестезина в масле.
Лечение
При гнойных процессах на Губе (фурункул, карбункул) лечение в основном консервативное; не следует выдавливать так наз. стержни. Хорошие результаты дает применение местной новокаиновой блокады с антибиотиками с одновременным внутримышечным введением антибиотиков широкого спектра действия. В первой стадии воспаления, в период инфильтрации, хороший и быстрый эффект оказывает рентгенотерапия при 120 кв, фильтре 1—3 мм Al, полем, захватывающим на 1-1,5 см окружающие инфильтрат нормальные ткани, с разовой дозой 15—25 р ежедневно или через день до общей дозы 75—125 р. Под влиянием облучения инфильтрат исчезает, хирургическое вмешательство не требуется. Оперативное лечение показано при сформировавшемся гнойнике (см. Карбункул, Фурункул).
Лечение злокачественных опухолей можно подразделить на лечение первичной опухоли и регионарных метастазов.
Для лечения первичной опухоли используется лучевая терапия или комбинированный метод (в первом этапе — лучевая терапия, во втором — широкое иссечение с первичной пластикой Г.). Лечение регионарных метастазов производят преимущественно оперативным путем.
Лучевая терапия рака Г. осуществляется методами внутритканевой гамма-терапии (см.), близкофокусной рентгенотерапии (см.), электронной терапии (см.), реже — аппликационной гамма-терапии.
Для лечения больных раком I — II стадии показаны близкофокусная рентгенотерапия и внутритканевая гамма-терапия. При III стадии преимущество имеет внутритканевая гамма-терапия и электронная терапия. При раке Г. IV стадии показана сочетанная лучевая терапия: дистанционная гамма-терапия или электронная терапия с последующим применением близкофокусной рентгенотерапии или внутритканевой гамма-терапии. При поражении слизистой оболочки и кожи Г., при локализации опухоли в углах рта, а также при рецидивах рака преимущество имеет внутритканевой метод.
Противопоказанием для проведения лучевой терапии является наличие сопутствующего воспалительного процесса, по ликвидации к-рого лучевая терапия может быть осуществлена. Противопоказанием для внутритканевой гамма-терапии и близкофокусной рентгенотерапии является также распространение опухоли на костную ткань и невозможность определения ее границ, а при рецидивах — значительные лучевые изменения в окружающих нормальных тканях.
Для близкофокусной рентгенотерапии разовая доза 400—500 рад, суммарная доза на очаг 6000—6500 рад; поле облучения не более 25 см2.
При внутритканевом методе используются иглы с 226Ra, 60Со; наиболее удобны найлоновые нити с гранулами 60Со. Радиоактивные препараты вводятся после местной анестезии 0,25% р-ром новокаина. Облучение непрерывное в течение 6—7 сут. Суммарная очаговая доза 5000— 7000 рад при мощности дозы 30— 40 рад/час.
Для электронной терапии применяют аппараты типа «Бетатрон» с энергией излучения 8—15 Мэв. Разовая доза 400 рад, суммарная доза 5000—7000 рад, если; применяется в качестве единственного метода. При сочетании с внутритканевым методом доза от электронной терапии уменьшается.
Аппликационный метод с помощью препаратов 60Co позволяет провести фракционное лечение с ежедневной дозой 500—600 рад и суммарной дозой 5000—6500 рад.
При лучевой терапии обязательна защита альвеолярной части нижней челюсти, к-рая осуществляется прокладками из органического стекла или метилметакрилата между Г. и костью челюсти.
При I стадии рака нижней Г. стойкое излечение достигается в 95—96% случаев; регионарные лимф, узлы не удаляют. Лучевая терапия дает высокий процент радикального излечения, лучшие по сравнению с оперативным методом косметический и функциональный результаты, меньше случаев рецидивов и метастазов.
Во II—IV стадиях рака при излечении первичной опухоли, даже при отсутствии увеличенных лимф, узлов, следует осуществлять операцию верхней шейной эксцизии, при к-рой удаляют не только подчелюстные и под подбородочные, но и глубокие шейные лимф, узлы, расположенные в области бифуркации сонной артерии. При наличии клинически достоверных регионарных метастазов показана предоперационная дистанционная гамма- или электронотерапия с обычным фракционированием дозы и суммарной дозой 4000— 4500 рад. Операцию делают спустя 2—3 нед. после окончания лучевой терапии.
Операции на Губах
предпринимаются для обработки ран, по поводу гнойных процессов, для лечения опухолей и др.; особое место занимают операции у детей и пластические операции.
Первичная хирургическая обработка ранений Г. должна выполняться с учетом функциональных и косметических требований. Иссечение тканей должно быть минимальным и только заведомо нежизнеспособных и размозженных. При послойном наложении швов следует обязательно восстановить непрерывность круговой мышцы рта. Особенно тщательно должен быть наложен шов на кожу и красную кайму губ. При повреждении с большим дефектом тканей губ, когда края раны сшить без натяжения невозможно, следует применить первичную пластическую операцию с использованием тканей из соседних с дефектом участков лица.
При толстой и укороченной уздечке, ограничивающей подвижнцсть Г., производят ее иссечение (френэктомию
) . Во избежание образования рубца средний разрез лучше делать вдоль уздечки и использовать встречные треугольные лоскуты.
При так наз. двойной губе хирургическим путем удаляют; избыток подслизистой клетчатки и слизистых желез и фиксируют слизистую оболочку к мышце Г.
Ретенционную кисту вылущивают с наложением швов на слизистую оболочку. Смешанную опухоль следует удалять с капсулой и покрывающей ее слизистой оболочкой. Папиллому иссекают с небольшим участком прилежащих тканей. При небольших по размерам гемангиоме и лимфангиоме прибегают к иссечению их. При диффузной гемангиоме можно добиться ее уменьшения введением в нее 70% спирта для получения склероза тканей. При кератоакантоме прибегают либо к иссечению, либо к близкофокусной рентгенотерапии.
Стадии дисбактериоза
В зависимости от степени развития заболевания стоматологи различают четыре стадии дисбактериоза:
- Латентную. Для первой, скрытой стадии, характерны едва заметные изменения количества микроорганизмов одного штамма. Пациент чувствует себя хорошо и не ощущает никаких симптомов воспаления.
- Субкомпенсированную. Снижается количество лактобактерий, болезнь имеет размытую картину. Пациент может ощущать дискомфорт в полости рта, но не всегда понимает, что это именно дисбактериоз.
- Патогенную. В минимальном количестве в полости рта наблюдаются лактобактерии. Ротовую полость начинает заселять факультативная болезнетворная среда.
- Декомпенсированную. Помимо выраженного воспаления во рту происходит неконтролируемый рост дрожжеподобных грибов. Нарушается работа слюнных желез, а во рту возникает неприятный привкус и жжение.
Для запущенных форм дисбактериоза характерны такие симптомы, как:
- воспаление десен и слизистых;
- налет на зубах и поверхности языка;
- кровоточивость десен;
- язвочки и пузырьки на слизистых;
- повышение температуры тела;
- отечность и болезненность языка;
- сухость кожи, «заед» в уголках рта.