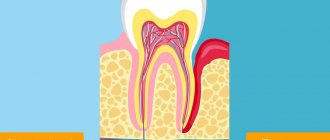
Общим, или генерализованным пародонтитом, называется процесс воспаления, разрушающий мягкие ткани пародонта во всей полости рта с поражением зубов. Прогрессирование заболевания приводит к атрофии или деструкции костной и периодонтальной тканей, удерживающих зуб в лунке, образованию пародонтальных карманов (пустот в месте крепления десны к зубному корню). Это способствует инфицированию тканей пародонта, подвижности и выпадению зубов. Наиболее часто генерализованный пародонтит носит хронический характер с разными периодами ремиссии.
Генерализованный пародонтит: симптомы и лечение
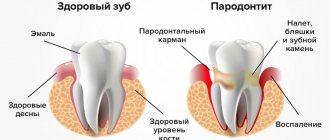
Пародонтит — сильно распространенная патология парадонтальных тканей (мягкотканных структур вокруг зубной единицы). Если патологический процесс запустить и оставить без лечения, то можно потерять все зубные единицы.
Пародонтальные карманы — наилучшее местоположение для возникновения и развития инфекционного процесса, что сказывается на здоровом состоянии организма не лучшим образом. Красивая и здоровая улыбка придает уверенность в себе и позволяет чувствовать себя органичным. При повреждении тканей пародонта возникает покраснение и опухание десны. Заболевание влияет на общее здоровье организма и самочувствие человека. Если Вас что-то беспокоит в полости рта, то стоит незамедлительно обратиться к специалисту. Стоматологи-терапевты филиалов семейной клиники West Dental в Янино-1 и во Всеволожске помогут с выяснением истоков беспокойства и их лечением.
Научно определено, что на возникновение пародонтита влияют: мягкий налет и твердые отложения; пломбировочный материал или ортопедическая конструкция, зафиксированные с нарушением протоколов лечения.
Что такое пародонт
Все мы знаем, что в организме нашем всё взаимосвязано, каждый орган выполняет свою миссию, опираясь на поддержку других органов и систем. Так, например, наши зубы окружены тканями, которые осуществляют поддержку и питание. Эти ткани называются пародонтом. Пародонт включает в себя
- челюстные кости,
- связки, которые удерживают каждый корень зубов в костной лунке,
- десну, внутри которой есть множество сосудов и нервных окончаний.
Между зубами и тканями пародонта существует определённая взаимосвязь. Состояние здоровья пародонта зависит от следующих факторов:
- целостности зубных рядов;
- положения зубов внутри каждой зубной дуги и равномерной нагрузки на зубы передней и боковой группы;
- уровень гигиены полости рта;
- наследственный фактор.
Классификация
По числу единиц, затягивающихся патологией:
- Катаральный (локализованный) – в зоне поражения 1-3 единицы;
- Генерализованный – поражен весь зубной ряд.
По степени тяжести генерализованный пародонтит (по мкб код K05):
- Генерализованный пародонтит легкой степени (по мкб 10 код К05.3). Такой клинический диагноз ставится при глубине карманов в десневой ткани менее 3,5 мм, а кость резорбируется менее 1/3 корня.
- Средней степени. Поддесневые углубления 3,5-5 мм, а кость склерозируется на 50% корневой длины.
- Тяжелой степени. Данная стадия обозначается глубиной пародонтальных изменений свыше 5 мм и резорбции больше 1/2 корня.
По патогенезу дифференциальная диагностика:
- острое-более одного ежегодного обострения;
- хронический генерализованный пародонтит (по мкб К05) — не утихающий патологический процесс;
- обострение хронического пародонтита – болезненные ощущения, дискомфорт, активизация воспалительного процесса.
За последние годы стоматология обогатилась рядом методологических подходов к оказанию качественной помощи. Разработаны, обоснованы и внедрены в практику инновационные стоматологические материалы, ортопедические конструкции и технологии их изготовления, что позволило повысить эффективность ортопедического лечения больных с патологией зубочелюстной системы.
Создание новых схем лечения позволит проводить лечение по индивидуально разработанной методике, учитывая патогенетические звенья различных состояний ротовой полости.
Основы ортопедического лечения дефектов зубного ряда следующие:
- Снять с отдельных зубов или группы зубов избыточную нагрузку.
- Рационально перераспределить жевательную нагрузку между оставшимися зубами, поскольку нарушение интенсивности функциональной нагрузки влияет на процесс обмена веществ в тканях пародонта.
- Восстановить функциональное единство зубного ряда, соединить отдельные группы зубов в целостную систему.
- Воссоздать состояние относительного покоя нарушенного пародонта и устранить патологическую подвижность оставшихся зубов.
- Провести медикаментозную коррекцию хронических воспалительно-дистрофических процессов в тканях пародонта.
- Обеспечить адекватнуб оценку общего состояния больных, что позволит существенно повысить эффективность лечения и качество жизни.
В комплексной терапии генерализованного пародонтита хирургическому лечению принадлежит ключевая роль. В большинстве случаев только оперативное вмешательство может привести к стойкой ликвидации очага воспаления в тканях пародонта и способствовать прекращению деструктивных процессов в кости.
Хирургические и другие методы лечения ГП (медикаментозный, ортопедический, физиотерапевтический) не должны быть конкурирующими или исключать друг друга. Их нужно рассматривать как взаимодополняющие компоненты комплексной терапии.
Хирургическая подготовка перед лечением дефектов зубного ряда
Выбор хирургического метода зависит от состояния десневого края и костной ткани альвеолярного отростка, глубины зубодесневых карманов, степени подвижности зубов, оценки прикуса и общего состояния больного.
Повысить эффективность хирургического этапа лечения генерализованного пародонтита можно с использованием неодимового и эрбиевого лазеров, учитывая влияние этих лазеров на численность и характер микрофлоры в зубодесневых карманах.
Костные дефекты заполняют остеопластическими материалами, закрывают мембраной, накладывают швы. Применение лазера позволяет достигать более выраженных результатов лечения и устойчивой стабилизации процесса.
Широкое использование лазерных технологий в пародонтальной хирургии может повысить эффективность лечения больных генерализованным пародонтитом и будет способствовать сохранению собственных зубов и их функционального состояния.
В 1990 году за рубежом была опубликована работа, в которой трикальцийфосфат назван лучшим материалом для замещения дефектов костной ткани у детей, а в 1997 году на международном съезде имплантологии в Германии гидроксилапатит признан «лучшим медицинским материалом всех времен».
Без кальций-фосфатных материалов, которые демонстрируют превосходные характеристики при замещении дефектов костей, уже невозможно представить современную ортопедию, хирургию позвоночника, стоматологию и челюстно-лицевую хирургию.
Чаще всего используются такие кальций-фосфатные остеопластические материалы:
- β-трикальнийфосфат (β-ТКФ, Са3(РО4)2)
- Гидроксилапатит (ГАП, Са10(РО4)6(ОН)2)
- Бифазный кальций-фосфат (БКФ, смесь β-ТКФ и ГАП)
- Депротеинизованая кость (например, ксеноимплантат бычьего происхождения)
- Различные комбинации гидроксилапатита с коллагеном и др.
Кальций-фосфатные остеопластические материалы наполняют утраченную костную ткань, характеризуются практически идеальной биосовместимостью, безопасностью для организма, имеют возможность оптимизировать репаративный остеогенез за счет остеокондуктивных, остеостимулирующиъ, вторичных остеоиндуктивных свойств.
Добавление антибиотика в состав некоторых имплантатов дает им возможность оказывать в участке имплантации еще и антибактериальный и противовоспалительный эффекты.
Разную скорость резорбции и разную выраженность действия кальций-фосфатных остеопластических материалов на репаративный остеогенез следует учитывать при их использовании в каждой конкретной клинической ситуации.
Для восстановления дефектов альвеолярного отростка и заполнения отсутствующих костных тканей челюстей все чаще используется остеотропная биокерамика, имеющая достаточно преимуществ перед ауто- или аллогенными костными трансплантатами.
Синтетические биоматериалы в хирургии чаще обычно используются в гранулах, так как это позволяет устранять костные дефекты любых форм.
Благодаря постепенной резорбции остеотропной керамики костная полость освобождается от имплантированного материала и заполняется вновь образованной костью.
При рассасывании гидроксиапатита в очаге высвобождаются ионы кальция и фосфора, что стимулирует процессы регенерации костной ткани и делает керамику биоактивной.
В результате проведенных исследований установлено, что, в зависимости от комбинации остеотропной биокерамики и определенного вида мембраны, данные материалы можно использовать как для формирования края или утолщения альвеолярного отростка челюстей, так и для заполнения костных полостей после удаления прикорневых гранулем и кист.
Предприятием ООО «Конектбиофарм» совместно с ГУН ЦИТО имени Н.Н. Приорова был разработан и внедрен в клиническую практику ряд композиционных биоматериалов нового поколения на основе костных ксеноколлагенов, гликозаминогликанов и гидроксиапатита (Биоматрикс, Остеоматрикс).
Эти остеопластические материалы начали широко применять в современной стоматологии. У пациентов с заболеваниями пародонта проводится комплексное лечение на этапах подготовки к дентальной имплантации, а после тщательного обследования и предоперационной подготовки хирургическое лечение с применением остеопластических материалов.
Восстановление костной ткани пародонтального комплекса и в дальнейшем составляет одну из наиболее актуальных задач пародонтальной хирургии.
Арсенал материалов и методов хирургического лечения воспалительно-дистрофических заболеваний пародонта является достаточно широким и разнообразным.
Более 20 лет назад внимание специалистов привлек факт роста разрушенных тканей пародонта в пространстве, созданном с помощью разделяющих мембран.
Благодаря исследованиям начала 80-х годов XX века, осуществленных рабочей группой Nyman и Lindhe, метод получил название «направленной регенерации тканей пародонта». Особый интерес вызвали материалы, способные биорезорбироваться и не требующие повторного вмешательства с целью их изъятия.
В литературе сформулированы специфические критерии для мембранного барьера.
Использование метода направленной регенерации тканей с применением коллагеновой мембраны «Биоматрикс» и костно-пластической крошки позволяет получить положительные клинические и рентгенологические результаты.
Принцип направленной регенерации костной ткани пародонта с применением барьерной мембраны дает хорошие результаты как у молодых пациентов, так и у лиц старшего возраста. Следует отметить, что у лиц молодого возраста регенеративные процессы протекают более активно.
Мембрана «Биоматрикс» эластичная, не создает трудностей на этапе контурирования по форме дефекта, не требует дополнительных фиксационных элементов. Эту мембрану можно использовать в трех-, двух- и одностенных дефектах, как в области отдельно стоящих зубов, так и в случае целостного зубного ряда.
Современная наука сегодня уделяет внимание мембранам из недеминерализованого костного ксеноколлагена, который насыщен сульфатированными гликозаминогликанами (сГАГ).
Несмотря на различные модификации, сами по себе хирургические вмешательства на пародонте не создают достаточных условий для эффективного контроля патологического процесса и восстановления утраченных костных структур альвеолярного отростка.
На сегодняшний день многие исследователи отмечают важную роль изменений костной ткани альвеолярного отростка в патогенезе генерализованного пародонтита. Возрастает роль специальных средств, влияющих на течение репаративного остеогенеза.
Наиболее часто в отечественной практике используются ксеногенные остеопластические материалы (гидроксиапатит, ß-трикальцийфосфат, коллагеносодержащие материалы).
Медикаментозная коррекция генерализованного пародонтита
Одним из самых значительных достижений в пародонтологии было открытие механизмов деструкции костной ткани альвеолярного отростка и роли в них системных нарушений структурно-функционального состояния костной ткани скелета.
Установлено, что уменьшение минеральной плотности костной ткани (МПКТ) скелета сопровождается прогрессированием дистрофических и резорбтивных процессов в тканях пародонта, деструкцией межзубных костных перегородок, несогласованностью процессов ремоделирования кости.
В основе деструктивных процессов альвеолярного отростка у больных ГП на фоне снижения МПКТ лежит усиленная резорбция кости, которая не компенсируется нормальным остеогенезом, что необходимо учитывать при проведении лечебных мероприятий.
Для лечения генерализованного пародонтита применяют остеотропные препараты, действие которых направлено на активизацию процессов репаративного остеогенеза.
В России и за рубежом предложены многочисленные препараты остеотропного действия на основе витаминов, органических веществ и микроэлементов (медь, цинк), которые обладают антирезорбтивными, дезинтоксикационными, антигипоксическими, цитопротекторными свойствами и стимулируют образование костной ткани.
Препараты этой группы могут использоваться при подготовке к ортопедическому лечению дефектов зубного ряда, комплексном лечении генерализованного пародонтита с целью нормализации биохимических показателей процессов репаративного остеогенеза.
В настоящее время предложены методы комплексного лечения генерализованного пародонтита у лиц со структурно-функциональными нарушениями костной ткани.
Однако до сих пор отсутствуют данные об эффективности и оправданности хирургического лечения у лиц со снижением МПКТ, в особенности с системным остеопорозом.
Также недостаточно изучено влияние остеопластических материалов, которые используются при замещении костных дефектов челюстей, на метаболизм костной ткани скелета в целом.
Препараты на основе соевых изофлавонов оказывают выраженное пародонтопротекторное действие, нормализуют минеральный обмен и состояние костной ткани, которые изменились в результате неполноценного питания с низким содержанием кальция и остеопластики.
Эти данные предполагают перспективность и целесообразность использования соевых изофлавонов для коррекции нарушений белково-минерального обмена при хирургическом лечении ГП у больных со структурно-функционального нарушениями костной ткани.
Остеотропное и противовоспалительное действие характерно для некоторых препаратов и биологически активных добавок. Среди них разработанный НПА «Одесская биотехнология» совместно с Институтом стоматологии АМН Украины комплекс «Биотрит-Дента».
Процессы восстановления кости альвеолярного гребня, прежде всего, требуют создания благоприятных условий реоссификации. Репаративная регенерация предусматривает восстановление костной ткани на вновь синтезированном органическом матриксе с последующей минерализацией.
В связи с этим остеотропные комплексы предлагается дополнять такими препаратами системного действия, как «Терафлекс» по 1 капсуле трижды в сутки, и «Кальцемин» по 1 таблетке два раза в сутки. Прием препаратов рекомендуют в течение всего периода лечения, а дальше для стабилизации тканей пародонта в течение 2-3 месяцев.
Применение остеотропных комплексов обеспечивает создание благоприятных условий для заживления костной раны и улучшает условия стабилизации в тканях пародонта, что способствует не только быстрому выздоровлению больного, но и позволяет создать у него позитивный настрой на лечение и выздоровление.
Применение экспериментальной остеотропной терапии на основе биометаллов улучшает опорно-механическую функцию альвеолярного отростка путем его утолщения.
Гипомагниемия сопровождается обострением хронических воспалительных процессов, которые проявляются в виде активации лейкоцитов и макрофагов, высвобождения провоспалительных цитокинов и белков острой фазы, продукции свободных радикалов.
Системные препараты на основе магния в комплексе лечебных мероприятий положительно влияют на ключевые показатели воспалительно-дистрофических процессов в пародонте, что обусловлено противовоспалительным эффектом магния.
По данным ряда авторов, введение препарата Миакальцик (кальцитонин) в комплекс лечения генерализованного пародонтита у пациентов в стадии обострения заболевания нормализует метаболизм костной ткани скелета и альвеолярного отростка, тормозит резорбцию межзубных костных перегородок, стимулирует процессы реоссификации, способствует клинической стабилизации патологического процесса в тканях пародонта.
Предупреждение воспалительного процесса в ткани пародонта на этапах ортопедического лечения несъемными конструкциями зубных протезов у пациентов до начала лечения требует применения дополнительных методов медикаментозной профилактики осложнений.
В качестве медикаментозных средств профилактики осложнений воспалительного характера могут выступать местные лекарственные формы на основе природного вещества кверцетина, а также системные препараты глюкозамина, цинка, кальция и витамина D.
Зарубежные исследования на животных показали, что пробиотики («Симбитер омега») могут предотвращать деполимеризацию коллагеновых и неколлагеновых белков соединительной ткани пародонта крыс в условиях длительного введения омепразола.
На основании биохимического исследования ротовой жидкости пациентов с хроническим генерализованным пародонтитом доказана клиническая эффективность использования мультипробиотиков. Использование пробиотических препаратов может повышать активность антиоксидантных ферментов — супероксиддисмутазы (СОД).
Одновременный прием активаторов СОД и глюкозамина в качестве противовоспалительных средств оправдан, поскольку эти препараты реализуют механизм своего действия путем воздействия на разные звенья патогенеза воспалительных заболеваний.
Оптимизация микроциркуляции крови в тканях пародонта в комплексном лечении пациентов является важным этапом. Нарушение равновесия субстанций эндотелия предшествует его поражению (дисфункции) и развитию патологических состояний, которые играют важную роль в последующем развитии дегенеративно-дистрофических процессов.
Улучшение микроциркуляции помогает контролировать дегенерацию. Поэтому ряд авторов считают патогенетически целесообразным обязательное включение в традиционных схем лечения антигомотоксическим препаратом «Лимфомиозот Н».
Он оказывает комплексное лимфодренирующее, детоксикационное и иммуномодулирующее действие, которое реализуется за счет его компонентов растительного и минерального происхождения, тропных к лимфатической системе организма.
«Лимфомиозот Н» имеет ощутимую противовоспалительные, антиэкссудативные и гомеостатические свойства, что дает основания многим врачам в разных областях медицины считать его «золотым стандартом» противовоспалительной терапии.
Комплексное применение «Лимфомиозот Н» — перспективный подход для предотвращения прогрессирования воспалительно-дистрофических процессов в ротовой полости. Высокая эффективность предложенной схемы в комплексном лечении тканей пародонта объясняется широким спектром действия на все звенья патогенеза.
При лечении начальных воспалительных поражений пародонта (хронического катарального гингивита и пародонтита воздушно-средней степени) из-за необходимости нормализации метаболических процессов и гемодинамики в мягких и костных структурах пародонта используют препарат «Актовегин» в виде аппликаций.
Хирургическая подготовка к ортопедическому лечению дефектов зубного ряда при ГП характеризуется такими проблемами, как борьба с болевым симптомом и воспалительным процессом. Поэтому возникает обоснованная необходимость применения нестероидных противовоспалительных препаратов (НПВП).
Среди наиболее безопасных НПВП значительное внимание привлекают экстракты ладанного дерева (Boswellia serrata), механизм действия которого реализуется, в основном, за счет угнетения синтеза лейкотриенов. Они ускоряют репаративные процессы в пародонте.
Назначение нестероидных противовоспалительных препаратов на основе кеторолака и нимесулида в комплексном лечении больных генерализованным пародонтитом, которым проводились костно-пластические операции, дает более длительное противовоспалительное действие и выраженный обезболивающий эффект.
По-прежнему остается актуальным поиск новых препаратов — пародонтопротекторов с комплексным действием на различные звенья патологического процесса в тканях пародонта.
В комплексной терапии заболеваний, в патогенезе которых имеет место активация СРО (свободнорадикального окисления), все более широкое применение находят антиоксиданты.
Антиоксидантные средства — вещества природного или синтетического происхождения, которые не только взаимодействуют с липидными радикалами («прямые» антиоксиданты), но и тормозят СРО путем воздействия на одно или несколько звеньев систем образования активных форм кислорода, реактивируют антиоксидантные ферменты.
Современный арсенал антиоксидантных средств достаточно велик и постоянно пополняется новыми препаратами, которые отличаются друг от друга по механизму действия, на основе чего предпринята попытка систематизировать эту группу лекарственных препаратов.
В этом плане особый интерес представляют препараты на основе биофлавоноидов с разнообразием биологических функций, среди которых выраженная антиоксидантная, противовоспалительная, остеотропная активность и так далее.
К таким средствам относится вышеупомянутый Биотрит-Дента — гигиенические таблетки для рассасывания в полости рта, созданные на основе адаптогена из ростков пшеницы. Средство содержит компоненты для усиления минерализации костной ткани — глюконат кальция, фторид натрия, лецитин (источник фосфора), аскорбиновую и лимонную кислоты, а также антисептик декаметоксин, обладающий высокой противомикробной активностью в отношении пародонтопатогенной микрофлоры ротовой полости.
Основываясь на положительных результатах применения биорезорбируемых синтетических материалов при фиксации переломов в челюстно-лицевой и ортопедической хирургии, сформулирована гипотеза о том, что изготовление непосредственно у кресла больного аналога корня и его немедленная имплантация в лунку зуба после удаления способствует сохранению формы и размеров альвеолярного отростка.
Rootreplica — это совершенно новая, необычная, разработанная швейцарской фирмой DS Degradation Solution методика, которая приходит сегодня в стоматологию. Методика состоит в изготовлении точной копии удаленного корня зуба, которая в течение 5-7 минут вносится в лунку для предотвращения атрофии альвеолярного отростка после удаления зуба и восстановления дефектов твердых тканей после оперативных вмешательств.
Однако стоит вернуться к вопросу медикаментозной коррекции и упомянуть высокую клиническую эффективность остеотропного препарата «Остеогенон»: при 30-дневном приеме частота послеоперационных осложнений снижается в три раза, при остеопорозе препарат ускоряет консолидацию переломов.
«Остеогенон» является оссеин-гидроксиапатитним комплексом, способный компенсировать нутриентный дефицит кальция и обеспечить организм регуляторными пептидами.
Судя по полученным данным, «Остеогенон» обладает модулирующим действием на кальциевый обмен, если исходный уровень кальция был равен или ниже 2,0 моль/л. То есть «Остеогенон» корректирует, в первую очередь, дефицит минерала в рационе питания. У лиц с содержанием кальция в сыворотке более 2,0 моль/л эффекта не обнаруживается.
Клиническая эффективность наряду с физиологичным характером действия «Остеогенона» на фосфорно-кальциевый обмен и метаболические процессы в костной ткани обосновывает целесообразность его применения в хирургической стоматологии.
Есть данные о комбинированном лечении препаратом «Остеогенон» с экстрактами гинкго билоба в стандартных дозах на протяжении 1-2 месяцев. Данный комплекс способствовал улучшению всех пародонтологических показателей.
В состав биологически активной добавки «Остео Плюс» включены витамины В6 и В12, обеспечивающие основу для восстановления коллагена, а также лекарственные растения — хвощ, плоды папайи, петрушка, ананас, корень валерианы, корень солодки.
По данным ряда авторов, указанная биодобавка повышает функциональные возможности центральной нервной системы и улучшает нервно-мышечную проводимость, обеспечивая повышенную работоспособность опорно-двигательного аппарата.
Состояние костной ткани альвеолярного отростка, как основы протезного ложа, способствует формированию неадекватных биомеханических нагрузок после ортопедического лечения больных с дефектами зубных рядов.
Кроме того ортопедическое лечение является стрессовой ситуацией для больного и приводит к изменению обменных процессов в тканях протезного ложа. Биохимические изменения характеризуются нарушениями состояния антиоксидантной системы, что сопровождается усилением липопероксидации в ротовой полости у лиц, пользующихся протезами.
Сегодня установлена тесная связь между состоянием пародонта и антиоксидантной системой организма, но остаются не выясненными особенности окислительно-восстановительных процессов у больных с различными видами ортопедических конструкций.
Медикаментозную коррекцию при подготовке к ортопедическому лечению дефектов зубного ряда мостовидными металлокерамическими конструкциями проводят с использованием местных противовоспалительных и противомикробных препаратов.
В этом плане хорошие результаты продемонстрировало полоскание раствором «Гивалекс», а также аппликации и инстилляции в пародонтальные карманы геля «Метрогил-Дента».
Общие рекомендации
В условиях дефектов зубных рядов при пародонтопатии постоянному ортопедическому лечению предшествует шинирование каждой группы зубов с помощью несъемных цельнолитых конструкций с эстетическим облицовкой.
Планирование восстановления зубного ряда у пациентов с заболеваниями пародонта требует применения методов определения выносливости тканей пародонта опорных зубов, их способности выдерживать функциональную нагрузку под действием зубных протезов.
Необходимо также учитывать степень поражения тканей пародонта, величину и топографию дефектов зубных рядов, состояние тканей краевого пародонта и общее состояние здоровья больных, уклад жизни и сопутствующие заболевания, которые могут значительным образом влиять на выбор лечебной тактики.
Эффективность ортопедических вмешательств и устойчивый эффект в комплексном лечении заболеваний пародонта обеспечивают целесообразно проведенное шинирование и замещение дефектов зубных рядов с учетом компенсаторных возможностей пародонта.
Лечение должны быть направлено на нормализацию функций тканей пародонта за счет рационального распределения функциональной нагрузки, выравнивания окклюзионной нагрузки на зубы, зубные ряды и ВНЧС.
Симптомы
Первоначальными симптомами воспалительного процесса в тканях пародонта являются следующие признаки:
- отек десневой ткани;
- сильная кровоточивость во время и после чистки;
- пульсирующие сильные болевые ощущения.
По мере распространения патологии происходит усиление симптоматики:
- увеличенные и болезненные лимфоузлы;
- неприятный запах из полости рта;
- подвижность зубных единиц;
- усиление чувствительности эмали зубов;
- болезненность при накусывании и пережевывании пищи;
- ухудшение общего состояния организма;
- гнойные выделения из пародонтальных карманов.
Для хронического генерализованного пародонтита (вне обострения) характерны:
- красноватый цвет десневой ткани;
- обнажение корней зубов;
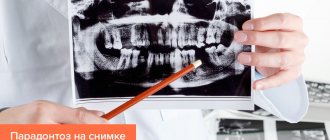
- на Rg-снимке визуально определяется резорбция кости.
Причины возникновения
Воспаление тканей пародонта перетекает из острой фазы в хроническую, если вовремя не начать лечение и не устранить причины.
Чаще всего спусковым механизмом служит недостаточно тщательный уход. Остатки пищи и зубной налет — источники патогенных бактерий, которые вызывают раздражение мягких тканей. Затянувшийся воспалительный процесс приводит к тому, что десна отходит от зуба и образует так называемый пародонтальный карман, где скапливаются грязь и бактерии. Они усиливают воспаление и убыль тканей, провоцируют сокращение объема десны и челюстной кости. В результате обнажается шейка зуба, он теряет устойчивость, расшатывается и в конце концов выпадает.
К дополнительным факторам риска, способствующим развитию хронического пародонтита, можно отнести:
- несбалансированное питание, недостаток витаминов и микроэлементов
- недостаток жевательной нагрузки
- курение
- прием препаратов, негативно влияющих на иммунитет: антибиотиков, антидепрессантов и т. п.
- нарушение прикуса и расположения зубов во рту
- диабет, гастрит, нарушения эндокринной системы
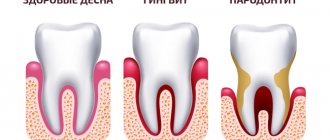
Хронический генерализованный пародонтит
Хронический генерализованный пародонтит (по мкб 10-К05) затрагивает мягкотканные и костные структуры всех или большего числа зубных единиц. Частота встречаемости в 5 раз больше, чем кариозное поражение и его возможные осложнения. Также, генерализованный процесс с большой вероятностью может привести к полной адентии (отсутствие зубов). Долговременное расположение инфекционного процесса в тканях пародонта, без должного лечения, отрицательно сказывается на иммунной защите организма и может способствовать развитию ревматоидного артрита, заболеваний сердца и др. У генерализованного пародонтита различная этиология.
Что такое локализованный пародонтит?
Локализованный, или очаговый, пародонтит — это воспаление тканей пародонта, окружающих зуб. В отличие от генерализованного пародонтита локализованный распространяется локально — поражает только один или несколько соседних зубов. И даже при длительном развитии заболевание не затрагивает «соседей». Болезни подвержены все группы возрастов независимо от пола, но чаще страдают люди в возрасте от 30 до 50 лет и подростки.
Диагностика
Для определения заболевания и тяжести его течения применяют различные диагностические методы. При генерализованном пародонтите дифференциальная диагностика включает обширный консультационной осмотр для составления анамнеза заболевания (плана формирования):
- сбор жалоб (подвижность единиц, неприятные ощущения при жевании, периодические острые боли в прикреплённой десне);
- визуальный и инструментальный осмотр (зубодесневых карманы, рецессия десневой ткани, зубные отложения, десна красноватого оттенка);
- определение цвета, формы и структуры десневой ткани;
- выяснение в каком состоянии находятся зубные единицы: перкуссия, пальпация, степень подвижности;
- определение индексов гигиены;
- Rg-снимки.
Иногда, специалист может назначить проведение анализа крови для уточнения этиологии.
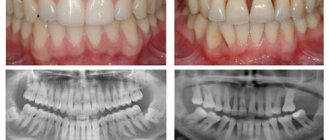
Диагностические мероприятия должны учитывать не только все симптомы патологии и жалобы пациента, но и обязательное выполнение рентген-снимка. В основном, при пародонтите советуют выполнить ОПТГ (ортопантомограмма) – панорамный снимок. На таком обширном снимке видны сразу все зубные структуры и степень поражения кости у каждой единицы.
Причины локализованного пародонтита
Существуют общие факторы, провоцирующие пародонтит любой формы:
- скученность зубов, неправильный прикус
- инфекционные заболевания полости рта, например стоматит
- запущенный кариес
- курение
- плохая гигиена ротовой полости
- авитаминоз, сахарный диабет и нарушения работы ЖКТ
Причинами локализованного пародонтита, влияющими на развитие именно этого типа заболевания, становятся: механические и химические повреждения зубов и десен, неправильно поставленная пломба, протезы; бруксизм.
Легкая степень
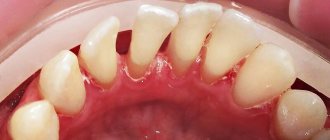
Легкой степени по обыкновению не придают значения. Возле зубной единицы формируется поддесневой карман, где накапливаются микроорганизмы. Наблюдаются признаки воспаления пародонта, а на Rg-снимке разрушение костной ткани на 1/3 корня, десневые карманы до 3,5 мм. В пришеечной области зубов наблюдаются твердые отложения, десна рыхлая, немного воспалена и отечна. Отмечается небольшая кровоточивость при чистке, неприятные ощущения при пережевывании твердой пищи. Подвижность и перемещение зубных на данной стадии не наблюдается.
Особенности хронического течения заболевания
Толчком к развитию хронического пародонтита может стать гингивит или другие болезни ротовой полости. Недостаточная гигиена, пренебрежение лечением при обнаружении первых признаков воспаления пародонта – наиболее частые причины развития хронической формы. У нее различают две стадии:
- Обострение, при котором в деснах наблюдаются постоянная пульсирующая боль, кровоточивость, выделение гноя; формируются абсцессы, увеличивается патологическая подвижность зубов, повышается температура тела, воспаляются подчелюстные лимфатические узлы. Это часто происходит на фоне ОРВИ, пневмонии, стресса и других факторов.
- Ремиссия, которая наступает после проведения лечебных мероприятий. В этот период основные симптомы заболевания отсутствуют и пациент не испытывает сильного дискомфорта.
Средняя степень
При средней степени тяжести наблюдаются зубодесневые карманы до 5 мм. На рентгене отображается поражение костных перегородок на половину корня. В ротовой полости при осмотре достаточное число зубных отложений, подвижность зубов I-II степени, воспаление десен. Из-под десны может выделяться небольшое количество гноя. При обострении процесса возникает небольшая подвижность и смещение единиц.
Больные жалуются на болезненные ощущения в десне; боль и кровоточивость при приеме пищи; оголяются шейки зубов; формируется реакция к холодной и горячей пище.
Симптомы хронического пародонтита:
Но практически во всех случаях – к пародонтологу обращаются пациенты именно с хроническим генерализованным воспалением десен, и история болезни всегда одинакова. Сначала недостаточная гигиена полости рта приводит к скоплению на зубах микробного зубного налета, патогенные бактерии в составе которого выделяют «токсины», запускающие в деснах воспаление. Воспаление сначала носит только поверхностный характер, и проявляется кровоточивостью и болезненностью при чистке зубов, а также отеком, покраснением или синюшностью десневого края.
На этом этапе еще нет разрушения зубодесневого прикрепления, разрушения костной ткани или разрушения волокон периодонта, за счет которого зуб прикрепляется к костной ткани. Такое воспаление десен называют катаральным гингивитом. При его неправильном лечении или отсутствии лечения – гингивит рано или поздно трансформируется в следующую форму воспаления десен, т.е. в пародонтит. Отправной точкой развития пародонтита является разрушение зубодесневого прикрепления (т.е. прикрепления мягких тканей десны к шейке зубов).
Зубодесневое (эмалевое) прикрепление является анатомическим барьером, который препятствует проникновению патогенных бактерий ниже уровня десны. Как только этот барьер оказывается разрушенным – воспаление захватывает уже не только мягкие ткани десны, но и костную ткань, а также волокна периодонта, за счет которых корень зуба крепится к костной ткани. Это и приводит к их постепенному разрушению. Симптомы и лечение пародонтита будут зависеть от его тяжести (т.е. от степени разрушения тканей вокруг зубов). Выделяют легкую, среднюю и тяжелую формы этого заболевания.
Пародонтит легкой степени тяжести –
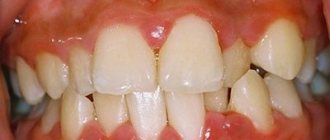
При легкой форме пародонтита, во-первых, будут сохраняться все симптомы катарального гингивита, т.е. пациент будет по-прежнему жаловаться на периодическую болезненность и кровоточивость при чистке зубов. Кроме того по-прежнему будет наблюдаться отек, синюшность или покраснение десневого края, а также скопления микробного зубного налета или зубного камня в области шеек зубов (рис.4-5).
Как выглядит пародонтит: фото
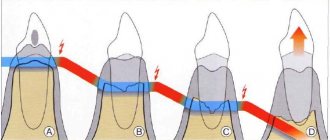
Главным диагностическим критерием, отличающим симптомы начальной стадии пародонтита от симптомов катарального гингивита, является образование пародонтальных карманов (зубодесневых карманов) – глубиной до 3,5 мм. Такие карманы образуются вследствие разрушения прикрепления мягких тканей десны к шейкам зубов, что приводит к проникновению патогенных бактерий ниже уровня десны. Как только это происходит – воспаление и патогенные бактерии приводят к разрушению периодонта и костной ткани рядом с корнем зуба (рис.6).
На поверхности корня зуба (в глубине пародонтального кармана) – располагаются твердые зубные отложения, а просвет кармана заполнен серозно-гнойным отделяемым. В период снижения иммунитета пациент может заметить, что из пародонтальных карманов может выделяться гнойное отделяемое – особенно это становится заметным при нажатии на десну в проекции пародонтального кармана. У пациентов с этой стадией пародонтита на панорамной рентгенограмме можно заметить снижение уровня костной ткани (межзубных перегородок) – до 1/3 длины корней зубов, причем может быть 2 типа воспалительной резорбции кости:
- Горизонтальная резорбция кости – характерна для пожилых и относительно пожилых людей, обычно происходит медленное прогрессирование заболевания (с равномерным снижением высоты костной ткани в области всех зубов). Таким образом, у этой группы пациентов иногда можно и не увидеть пародонтальных карманов глубиной 3,0-3,5 мм, но присутствует равномерное снижение уровня кости в области всех зубов.
- Вертикальная резорбция кости – характерна для молодых и относительно молодых людей. Характер течения воспаления обычно агрессивный (с быстрым прогрессированием). Разрушение кости имеет место быть только в области пародонтальных карманов, образующихся вдоль поверхностей корней зубов. При этом как такового снижения высоты межзубных костных перегородок – не наблюдается. Эта форма самая тяжелая для лечения.
Важно: при пародонтите легкой степени тяжести еще не наблюдается подвижности зубов, а также их смещения под действием жевательного давления (все это характерно для пародонтита средней и особенно тяжелой степени).
Пародонтит средней степени тяжести –
Эту стадию воспалительного процесса отличает то, что значительно увеличивается количество пародонтальных карманов, а их глубина может достигать уже 5,0 мм. Увеличение глубины карманов создает отличные условия для размножения патогенных гноеродных бактерий, и поэтому выделение из карманов серозно-гнойного экссудата становится скорее нормой (что особенно видно при надавливании на десну в проекции пародонтального кармана). Помимо патогенных бактерий – пародонтальные карманы на этой стадии могут содержать также и грибковую флору, что имеет важно значение в выборе препаратов для лечения пародонтита.
Увеличение глубины пародонтальных карманов до 5,0 мм – означает снижение уровня кости примерно на 1/3-1/2 длины корней. Визуально это может выражаться в снижении десневого края относительно шеек зубов, т.е. может происходить уже оголение корней. Кроме того, при такой степени разрушения кости возникает – 1) подвижность зубов 1-2 степени, 2) может появиться наклон некоторых зубов, 3) может начать появляться веерообразное расхождение передних зубов. Последнее особенно характерно для пациентов – с отсутствием большого количества боковых жевательных зубов.
Пародонтит средней степени тяжести –
На этом этапе воспаления пациенты часто жалуются на ухудшение общего состояния – появляется повышенная утомляемость, слабость, также происходит снижение иммунитета + частые простудные заболевания. Это связано с тем, что в пародонтальных карманах всегда присутствует серозно-гнойное отделяемое, из которого токсины и патогены всасываются в кровь и разносятся по всему организму, влияя прежде всего на иммунную систему.
Очень важно: еще раз обратим ваше внимание, что на этой стадии пародонтита уже возникают «вторичные деформации зубных рядов», т.е. зубы начинают «разъезжаться» (меняя свое положение в зависимости от направления привычного жевательного давления). Поэтому лечение пародонтита средней степени тяжести уже намного более сложное – в сравнении с пародонтитом легкой степени, и потребует от вас уже весьма значительных финансовых затрат на шинирование и протезирование зубов. Поэтому важно не доводить до такого состояния, и не заниматься самолечением (24stoma.ru).
Пародонтит тяжелой степени –
Тяжелая форма пародонтита характеризуется дальнейшим ухудшением всех симптомов. Глубина пародонтальных карманов может достигать уже 6,0 и более. Соответственно, снижение уровня костной ткани в области межзубных перегородок – достигает уже 2/3 и более длины корня. Подвижность наблюдается у большинства зубов, причем у отдельных зубов она достигает уже 3-4 степени. При этой степени тяжести пародонтита часто возникают обострения воспалительного процесса, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, резким увеличением подвижности зубов.
Пародонтит тяжелой степени: фото
Нужно отметить, что при тяжелой форме больные начинают страдать не только от местных симптомов в полости рта, но также жалуются на слабость, недомогание, плохой сон, аппетит. Тяжелое хроническое воспаление десен также может влиять на частоту обострений хронических заболеваний внутренних органов. Особенно сильно ухудшается состояние больных сахарным диабетом, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.
Обострения пародонтита –существует также такое понятие, как «течение заболевания». Как правило, для пародонтита свойственно вялое хроническое течение, т.е. когда симптоматика сглажена (нет острых явлений воспаления), но при этом периодически могут возникать обострения воспалительного процесса. Во время обострений симптомы становятся значительно более выраженными – увеличиваются подвижность зубов и кровоточивость десен, может происходить припухание десен и формирование гнойных абсцессов, а также может появиться гнойное отделяемое из пародонтальных карманов. Развитие обострения может быть связано как с истощением местных защитных механизмов полости рта, так и со снижением иммунитета организма. Далее мы расскажем о том – как лечить пародонтит.
Тяжелая степень
Хронический генерализованный пародонтит тяжелой степени, как диагноз определяется при глубоких зубодесневых карманах свыше 5 мм и обнажением корня зуба на 2/3. При такой степени патологии возникает большая отечность, кровоточивость и гиперемированность десен, прием пищи достаточно болезненный. В пародонтальных карманах большое накопление гноя и микроорганизмов в виде зубные отложений. У больных присутствуют жалобы на боль, зуд, жжение и пульсацию в деснах. Самостоятельно качественную гигиеническую чистку выполнить невозможно, долгое время сохраняется стойкий неприятный запах. При отсутствии должной терапии наблюдаются сильное гноетечение и подвижность единиц III-IV степени, вплоть до выпадения. Возможно формирование осложнений в виде абсцедирования очагов инфекции и пародонтоза.
Также, такая патология проявляется нарушением общего состояния организма. Человека беспокоит слабость, повышенная температура, а в звязи с этим, и утомляемость. Увеличиваются и становятся болезненными при пальпации регионарные подчелюстные л/у.
Что предпринять во избежание осложнений
Чтобы осложнений не возникало, необходимо распознать болезнь на ранних стадиях и принять меры по адекватному лечению. Все это позволит добиться стойкой и продолжительной ремиссии, сохранить функции зубов и десен. Чтобы зубочелюстная система была здоровой, необходимо не только соблюдать правила личной гигиены, проводя регулярные процедуры по уходу, но и периодически посещать специалиста, который сделает профессиональную чистку в целях удаления незначительных зубных отложений.
Общая симптоматика заболевания
На начальных этапах больной страдает от сильной кровоточивости десен. Они становятся рыхлыми, отекшими. Пациент ощущает зуд, пульсацию, серьезное жжение, боли, когда он жует пищу. Изо рта начинает исходит неприятный запах. Зубодесневые карманы на этой стадии являются неглубокими, они расположены в основном в межзубных пространствах. Зубы на начальных порах неподвижны и никуда не смещены. Общее состояние пациента в норме.
Клиническая картина развивающегося заболевания несколько иная. Вдобавок к вышеперечисленным признакам больного может настигнуть:
- смещение зубов и их расшатывание;
- высокая восприимчивость зубов к раздражителям извне (колебаниям температур);
- проблемы с жеванием пищи;
- нарушение общего самочувствия (характерно для тяжелых форм патологии), сопровождающееся слабостью, недомоганием, повышением температуры тела;
- увеличение в размерах регионарных лимфоузлов, которые вдобавок становятся болезненными;
- в процессе стоматологического осмотра врач наблюдает признаки гингивита диффузной формы;
- на зубах обильно скапливается налет, отложения;
- выпадение зубов, свищ, абсцессы (признаки характерны для запущенных стадий болезни).
В случае хронической формы заболевания десна обладает бледно-розовым оттенком. Зубные отложения, проявления гноя и крови отсутствуют. Есть вероятность обнажения корней зубов. Рентгенография не выдает признаков резорбции костных тканей.
Лечение
Когда патологический процесс приобрел форму хронического генерализованного пародонтита, выполнять эффективное лечение сложнее. Важно оказывать воздействие на основополагающую причину болезни. В связи с этим, генерализованная форма пародонтита нуждается в консультативном приеме стоматологов смежных направлений для выявления истока патологии. Стоматолог-терапевт/ пародонтолог может дать рекомендации для консультирования эндокринологом, гематологом, иммунологом и т.д. После общего взаимодействия и выявления причины пародонтита лечащий врач назначает необходимую терапию.
Лечение патологического процесса состоит из следующих мероприятий:
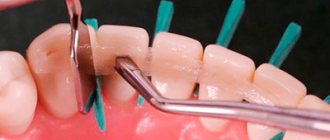
- Профессиональная чистка полости рта и обучение гигиене. Специалистом снимаются мягкие и твердые зубные отложения, в том числе и под десной. Выполняется полировка зубной эмали специальными щеточками с пастой и покрытие защитным гелем со фтором. Подбираются средства для ухода за полостью рта и проводится инструктаж по их использованию.
- Лечение сопутствующих стоматологических проблем. Для излечения пародонтита важно выполнить лечение кариозных процессов, заболевания пульпы, патологических процессов в десне и в кости.
- Медикаментозная терапия. Применяются ротовые ванночки растворами, аппликационные мази, НПВС и обезболивающие, иногда – антимикробные препараты.
- Устранение поддесневых карманов стоматологом-хирургом. При средней и тяжелой степени тяжести возможно выполнение открытого и закрытого кюретажа карманов, а также пластика десны.
- Лечение с применением ортопедических конструкций. В рамках комплексных мероприятий выполняют временное шинирование подвижных единиц ортодонтическим ретейнером или стекловолокном; избирательную пришлифовку жевательных поверхностей зубов; протезирование больших зубных дефектов для перераспределения жевательного давления.
- Физиотерапевтические манипуляции. Многие физиопроцедуры оказывают положительное воздействие на выздоровление: УВЧ, инфракрасное излучение, терапия магнитами и лазером, электрофорез, постоянный и переменный ток, вакуумный и точечный массаж, парафинотерапия, грязелечение.
Для эффективной терапии патологии и возникновении ремиссии процесса важно полностью соблюдать предписания специалиста.
Методы лечения
При пародонтите риск потери зуба или целого зубного ряда велик. Важно вовремя обнаружить и вылечить болезнь. Качественная чистка десневых карманов в домашних условиях невозможна, поэтому этот шаг гигиены следует доверить врачу. Консервативное или хирургическое лечение может быть дополнено народными средствами. Цель любого метода — уничтожение инфекции и восстановление тканей.
Комплексная терапия
Схема терапии включает профессиональную гигиену, применение местных, общих препаратов, физиотерапию.
В стоматологических клиниках проводят санацию полости рта: удаляют зубные камни, отложения, чистят пародонтальные карманы, выявляют и устраняют причину заболевания. При санации используются антисептические средства: йодинол, хлоргексидин, фурациллин, перекись, которые эффективно очищают и обеззараживают воспаленные ткани.
Для купирования воспалительных процессов и уничтожения патогенной микрофлоры делают аппликации гелями или вводят лекарства в зубодесневой карман. Снять отеки и воспаление помогают гипертонические средства, устранить бактерии, продукты их жизнедеятельности — антибиотики и адсорбенты. Ферментные препараты применяют для нормализации окислительных процессов, расщепления некротических тканей. Для повышения местного иммунитета используют иммуностимуляторы.
При тяжелом воспалении целесообразно использование системных препаратов: антибиотиков, гистаминных средств, иммуномодуляторов, витаминных комплексов, в состав которых входят витамины С, группа В, Е, К, РР. Если пациент испытывает беспокойство, раздражительность используются седативные препараты. Длительность курса приема медикаментов устанавливает врач.
В лечебный комплекс входит физиотерапия: светолечение, ультразвук, УВЧ, аэрозольтерапию, электрофорез, лечение лазером и другие процедуры. Физиотерапевтические методы направлены на нормализацию обменных процессов, кровообращения, лимфообращения, устранение воспаления, укрепление и восстановления пародонта. Количество сеансов зависит от выраженности проблемы.
В качестве поддержки основной терапии можно полоскать рот травяными настоями: хвойным ополаскивателем, отваром дубовой коры, настойкой болотного аира, брусничных листьев.
Ортопедическое лечение
Применяется при отсутствии зуба или невозможности его сохранить (после предварительного удаления). Зубные протезы необходимы для профилактики нарушения прикуса, который может спровоцировать дальнейшее развитие болезни. Медицинские манипуляции проводит стоматолог-ортопед.
Высокую эффективность показывает базальная имплантация. Импланты легко ставятся в глубокий отдел челюстной кости, имеют гладкий антимикробный слой. На них не скапливается налет, а воспаленные ткани со временем восстанавливаются и человек выздоравливает.
Хирургическое лечение
Оперативное вмешательство требуется в запущенных случаях, если проблема не устраняется консервативными методами. Хирург проводит лоскутные операции, шинирование зубов, открытый кюретаж.
При лоскутных операциях устраняются пародонтальные карманы, зубные камни, корректируется край десны, восполняется объем костной ткани (пластика кости). Шинирование делают для фиксации подвижного зуба в правильном положении. Открытый кюретаж позволяет качественно очистить десневые карманы, глубиной более 5 миллиметров.