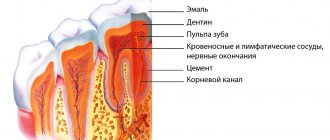
Причины запаха ацетона изо рта у ребенка
Ацетонемический синдром – состояние организма, характеризующееся наличием в крови чрезмерного количества кетоновых тел. Данный синдром может являться как отдельной болезнью, так и встречаться при различных заболеваниях. К основным признакам ацетонемического синдрома относят тошноту, рвоту, отсутствие аппетита и схваткообразные боли в животе.
Синдром чаще всего встречается в возрасте до 12 лет, при этом девочки страдают заболеванием гораздо чаще. О том, как лечить повышение ацетона у детей, читайте дальше.
Педиатры различают идиопатический (первичный) синдром, являющийся самостоятельным заболеванием, и вторичный, сопровождающий основное заболевание. К последним относятся сахарный диабет (чаще всего декомпенсированная форма), гемолитическая анемия, тиреотоксикоз, черепно-мозговые травмы, токсическое поражение печени и другие. Течение вторичного ацетонемического синдрома и его прогноз во многом зависит от течения основного заболевания.
Причины запаха ацетона изо рта у ребенка:
- недостаток углеводов в рационе питания;
- нарушение кислотного и водно-электролитного равновесия в организме;
- злоупотребление жирной и белковой пищей;
- строгая диета или длительное голодание;
- чрезмерные физические нагрузки;
- истощение резервов поджелудочной железы.
Неправильное питание — частая причина халитоза
Иногда родители возникновение неприятного запаха изо рта связывают с тем, что малыш мог съесть что-то слишком пахучее или несвежее. И правда, некоторые продукты могут долго оставлять не совсем приятный запах – чеснок, редиска или редька, лук, капуста, кукуруза. Этому также способствует питье некоторых соков и газированных напитков.
Но запах не должен быть очень стойким – с ним должны быстро справиться вентиляция органов и естественное очищение ротовой полости.
Часто такой признак может возникнуть после неумеренного застолья, когда кроха за праздничным столом просто съел лишнего. Пищеварительная система в своем обычном режиме не может переработать излишки еды, поэтому происходит ее застой в желудке – именно отсюда возникает неприятная отрыжка с гнилостным неприятным запахом. Это также бывает у детей, которые склонны к перееданию и полноте – у них такой симптом часто может быть хроническим. Если рацион смещается в сторону белковой пищи, это стимулирует постоянные процессы гниения.
Избежать появления избыточного веса у детей позволит правильное введение первого прикорма при грудном вскармливании. Очень часто такая проблема встречается и у любителей сладкого. Продукты жизнедеятельности, которые выделяются колониями микроорганизмов, способны вызвать неприятный запах.
Симптомы заболевания
Для данного состояния характерно появление частых ацетонемических кризов, первые из которых встречаются в возрасте двух-трех лет. К симптомам ацетонемического криза относятся:
- многократная рвота, понос, температура поднимается до 38°С;
- запах ацетона изо рта;
- отсутствие аппетита;
- первичное возбуждение с последующей сонливостью и апатией;
- аритмия, бледность кожи, нездоровый румянец;
- спастические боли в животе;
- интоксикация и дегидратация (обезвоживание).
Напомним, что родителям крайне важно знать, что делать при ацетонемической рвоте у ребенка.
Профилактика
С ранних лет приучайте своего малыша соблюдать правила гигиены. Не забывайте о регулярных визитах к стоматологу, лучше, если они будут совместными.
В детском возрасте рацион питания не должен содержать ненужных излишеств, он обязательно должен быть правильным. Лучше, если все вопросы, которые касаются этого, Вы зададите врачу-диетологу.
Обязательно создавайте и поддерживайте благоприятную психологическую обстановку, оказывается содействие своему чаду в решении его проблем, даже если на Ваш взгляд они кажутся нелепыми.
Если неприятный запах изо рта возник без видимой на то причины, ничего не ждите, а сразу же обращайтесь к врачу. Может быть, он просто сможет развеять все родительские опасения и даст необходимые советы.
Диагностика синдрома
Для постановки правильного диагноза важное значение имеют данные анамнеза, жалобы больного, клинические проявления и результаты дополнительного обследования.
Лабораторные исследования включают в себя биохимический анализ крови и общий анализ мочи. Заметьте, что норма ацетона у детей, не страдающих данным заболеванием, не превышает 0,01 грамма.
Инструментальная диагностика – это эхокардиоскопия, с помощью которой можно увидеть показатели центральной гемодинамики. Для ацетонемического синдрома характерно снижение диастолического объема левого желудочка и уменьшение венозного давления. На этом фоне сердечный индекс увеличен из-за тахикардии.
В последнее время провести анализ мочи на ацетон можно даже в домашних условиях. С этой целью используются специальные индикаторные тест-полоски.
На нашем сайте вы сможете ознакомиться с квалификацией специалистов, консультирующих по данному вопросу, и узнать, как проверить уровень ацетона у детей.
Гродненская областная детская клиническая больница
Подробности Опубликовано 22 Сентябрь 2021
Ротавирусная инфекция у детей
Согласно данным ВОЗ, каждый человек (вне зависимости от состояния иммунитета, пола и расы) переболел ротавирусной инфекцией. А тем, кто только появился на свет, переболеть ротавирусом еще предстоит.
А что же такое ротавирусная инфекция, чем она опасна и как ее определить? На эти и другие вопросы постараемся ответить в нашей статье.
Итак, ротавирусная инфекция – это одна из острых кишечных инфекций, вызванная возбудителями из семейства ротавирусов. Иногда в народе эту болезнь называют «кишечным гриппом», что в корне не верно, так как вирусы гриппа способны существовать и размножаться только на слизистых оболочках дыхательных путей. А вот ротавирус «обитает» в тонком кишечнике и к поражению дыхательных путей отношения не имеет.
Чаще всего данной инфекцией болеют в детском возрасте и в холодное время года. Передается вирус контактным путем — фекально-оральным. Заразиться можно от больного человека через игрушки, посуду, дверные ручки, предметы обихода, через воду и продукты. Вирус очень заразен!!!
К ротавирусу после заболевания вырабатывается стойкий иммунитет, но, к сожалению, он почти не имеет значения, так как данный вирус имеет массу разновидностей. Т.е. человек может заражаться повторно.
После заражения вирус «живет» и размножается в организме человека бессимптомно в течение 3-7 дней (инкубационный период). Само заболевание занимает около 2-3 дней, иногда до 7— острый период. Еще минимум 5 дней после исчезновения симптомов длится восстановительный период.
Ребенок заразен ВСЕ ВРЕМЯ от момента инфицирования до окончания восстановительного периода!!!
Вероятность заражения никак не зависит от чистоплотности семьи ребенка. Наиболее часто заболевают дети в возрасте от 6 месяцев до 2 лет. В целом в группе риска находятся дети от рождения до 5 лет.
Основными симптомами ротавирусной инфекции являются:
– водянистая диарея (понос) без признаков крови;
– рвота;
– резкое повышение температуры до высоких цифр (39 и выше);
– боль в области живота;
– отсутствие аппетита;
– упадок сил, слабость.
Понос является основным симптомом при ротавирусной инфекции. Длится он, как правило, не больше 2 дней, но опасен обезвоживанием.
Обезвоживание — это всегда риск поражения нервной системы, особенно у детей до 2 лет. Может резко повыситься температура тела, что спровоцирует судороги, а затем остановку дыхания. Кроме того, дефицит жидкости в организме нарушает работу легких, что может привести к воспалению.
Типичная картина: ребенок с обезвоживанием оказывается в больнице, а через 2 дня обнаруживается еще и пневмония. Родители думают, что он заразился в больнице, а на самом деле проблемы с легкими — частое осложнение любой кишечной инфекции.
А как родителям определить, понос вызван вирусной инфекцией или это пищевое отравление?
Пищевое отравление вызывается бактериями и понос,чаще всего, имеет кашицеобразную консистенцию. Понос «с водичкой», кислый запах фекалий – вирусная диарея.
Главное, что должны научиться делать родители — быстро оценивать, есть ли у ребенка признаки обезвоживания, так как именно обезвоживание представляет опасность для жизни и здоровья.
Во всех случаях появления диареи и/или рвоты у маленького ребенка необходимо обратиться к врачу!
Какие симптомы должны насторожить родителей в плане обезвоживания?
Если у малыша становится сухим язык, он начинает плакать без слез, больше 6 часов не мочится и практически не потеет — это веский повод для вызова « Скорой помощи».
Если малыш начал терять сознание, глаза «запали», черты лица «заострились», температура тела высокая — помощь врачей требуется незамедлительно.
Если у ребенка начинается обезвоживание, а пить он не может или не хочет, то необходимо введение жидкости в организм внутривенно. Именно на этом и основано лечение в стационаре.
Если признаков обезвоживания нет, то родители вполне могут справиться с ротавирусной инфекцией в домашних условиях.
Итак,что нужно и можно сделать самостоятельно?
Главным принципом лечения ротавирусной инфекции является предотвращение обезвоживания. Для этого ребенок должен пить и пить много. Чем чаще, тем лучше. Можно небольшими порциями, если трудно пить глотками, поить с чайной ложки, из шприца без иглы, но часто.
Питье должно быть комнатной температуры, не холодное и не горячее.
Для питья лучше использовать солевой раствор, который продается в аптеке, например «Регидрон» или подобные ему. Можно чередовать солевой раствор с обычной кипяченой водой. Если ребенок мочится каждые 3 часа, значит он потребляет достаточное количество жидкости.
Если напоить не получается даже из шприца или ребенок пьет мало — обязательно вызвать «Скорую помощь»!
Если кроме поноса у ребенка есть рвота, то укладывать малыша нужно на бок, чтобы он не захлебнулся рвотными массами.
Жаропонижающие давать при температуре 38.5 и выше (если нет других показаний).
Не кормить, тем более насильно! Если ребенок просит кушать, можно дать немного жидкой каши на ВОДЕ!
Диету стоит соблюдать не только во время острой фазы заболевания, но и в процессе восстановления. Из рациона полностью исключается цельное молоко и молочные продукты, сладкие фрукты, выпечка, сладости, мясо, жирные и жареные блюда. МОЖНО: каши на воде, овощные супы, сухарики из белого хлеба, печеные в духовке яблоки. Кормить часто, но небольшими порциями.
Совсем маленьким детям диету не вводят, в грудном молоке не ограничивают, но следят, чтобы питье было обильным. Иногда у грудничков из-за возникновения ферментного дефицита может появиться непереносимость или частичная непереносимость грудного молока. В таком случае частоту кормлений грудным молоком снизить и временно добавить безлактозные детские смеси (до полного выздоровления ребенка).
Нельзя самостоятельно принимать антибиотики, так как заболевание имеет вирусную природу, а на вирусы антибиотики не действуют.
Что касается противовирусных препаратов, то, к сожалению, на данный момент нет противовирусных препаратов с доказанной эффективностью в отношении ротавируса.
Нельзя принимать противодиарейные препараты! При ротавирусной инфекции с каловыми массами выходят микрочастицы вируса. Поэтому прекратить понос — значит продлить заболевание, так как частицы вируса останутся в тонком кишечнике и продолжат разрушать полезные клетки.
Постельный режим не нужен, если ребенок чувствует себя достаточно хорошо. После исчезновения симптомов можно ходить гулять, но избегать общественных мест, контактов с другими детьми (детские площадки, игровые комнаты и т. д.).
В детский коллектив (сад, школу) ребенка можно отправить только после восстановительного периода, т.е. через 5-7 дней после прекращения поноса и рвоты.
Врач — детский невролог КФД Глыбокая О.Л.
Лечебные мероприятия
При первых признаках рассматриваемого синдрома ребенка следует успокоить и дать глюкозу. Также крайне важно применение сорбента – это может быть энтеросгель или даже активированный уголь. Во избежание обезвоживания организма рекомендовано обильное питье (минеральная вода). Давать ее следует по столовой ложке, но часто. Оправдано применение спазмолитиков.
Если в течение часа рвота не прекращается, необходимо вызвать скорую помощь, которая окажет квалифицированную первую помощь при ацетоне у детей.
При вторичном ацетонемическом синдроме важное значение имеет лечение основного заболевания.
Профилактика инфекции в организме грудничка
В первую очередь профилактическим мероприятием считают правильный образ жизни новорожденного. Практикуйте закаливание и водные процедуры, не кутайте и не переохлаждайте ребенка.
Необходимо регулярно выполнять гимнастику для новорожденных, массаж и часто гулять на улице. У малютки должен быть полноценный и крепкий сон, для этого устраните все возможные раздражители.
Следите за рационом питания, он должен быть сбалансированным. Не ограничивайте употребление овощей и фруктов в качестве прикорма. Не следует отказываться от профилактических прививок, предупреждающих развитие различных инфекционных и бактериальных заболеваний.
Советуем посмотреть видео к материалу.
Диета при ацетоне у детей
Одной из основных причин ацетонемического синдрома является нерациональное питание. Во избежание рецидивов родителям советуем строго контролировать ежедневный рацион малыша. Газированные напитки, чипсы, сладости с консервантами – под строгим запретом. Также не стоит давать ребенку жареную и слишком жирную пищу. В рационе должны преобладать каши и овощные супы. Мясо, зелень добавляют в небольших количествах. Соблюдение диеты при ацетоне у детей имеет большое значение. Как правило, врачи рекомендуют придерживаться ее в течение двух-трех недель после криза ацетонемического синдрома.
Что нельзя есть при ацетономии
Чтобы предупредить ухудшение общего состояния и не спровоцировать повторное повышение уровня ацетона, из диеты следует исключить:
- Жирные бульоны на кости или мясе (в том числе из птицы или рыбы)
- Жирные сорта мяса
- Субпродукты (печень, почки и пр.)
- Копчения
- Раки и некоторые сорта рыбы
- Жирный творог и сметану
- Некоторые виды овощей
Для получения развернутой консультации по режиму питания и создания сбалансированного рациона для ребенка с ацетонемией – запишитесь на консультацию к нашим опытным педиатрам.
Нужна консультация?
Записаться
Форма обратного вызова
Заявка отправлена, мы свяжемся с вами скоро
Как снизить ацетон у ребенка: советы родителям
Как было отмечено выше, при первых признаках начинающегося криза важно дать препараты глюкозы и очистить кишечник. С этой целью можно сделать клизму с содовым раствором, дать сорбент и поить малыша маленькими порциями. О том, как снизить ацетон у ребенка, более подробно расскажет участковый педиатр.
Перечень легко выполнимых рекомендаций, которые помогут предупредить рецидив:
- нормализация режима дня;
- исключение чрезмерных нагрузок;
- ограничение времени на просмотр телевизионных передач и компьютерных игр;
- правильное питание с исключением полуфабрикатов, фаст-фуда и быстрых перекусов;
- прогулки на воздухе и в меру подвижные игры;
- достаточный дневной и ночной сон.
Кроме того, родители должны знать, чем опасно повышение ацетона у детей и каковы его последствия.
Принципы лечения
Человек, столкеувшийся с ацетонемическим кризом у ребенка, знает, что лучше предотвратить все возможные варианты развития патологии, нежели потом с ней. Но не каждый родитель знает о такой болезни , поэтому возникают случаи затянутого ацетонемического криза. Как избавится от болезни, побороть кетонурию и не допустить развитие ацетонемического синдрома?
Медикаментозное лечение
Если болезнь удалось обнаружить на самом раннем этапе, достаточно колоть некоторое количество инсулина больному (устанавливается врачом), соблюдать диету, пить достаточное количество жидкости, регулярно сдавать анализы, чтобы наблюдать за прогрессом лечения.
Но зачастую медикаментозное лечение помогает тяжело больным, так как проводится на территории стационара. К полному курсу лечения медикаментами относят:
- Курс инсулина, помогающий понизить сахар, в то же время поднять глюкозу в крови до нормальной отметки.
- Кетонурия, прогрессирующая в ацидоз, вызывает сильнейшее обезвоживание. Чтобы компенсировать потерянное количество жидкости организма, больному приписывают вливание физиологического раствора через капельницу.
- Электролитные растворы помогают восстановить водно-солевой баланс.
- Антибиотики, антикоагулянтов обязательны при лечении кетонурии. Антибиотики предотвращают возникновение воспалительные процессов, борются с уже «разгоревшимися». Антикоагулянты нормализуют уровень густоты крови, сделают ее более вязкой.
- Раствор глюкозы принимают в случаях, когда срочно необходимо нормализовать уровень сахара.
Медики часто назначают препараты вроде смекты при очищении организма , чтобы вывести опасные для организма кетоновые тела наружу как можно быстрее. В отдельных случаях во время курса лечения прописывают обезболивающее, препараты, останавливающие рвоту.
Стоит отметить, что лечение кетонурии происходит достаточно быстро, если обратиться к врачу вовремя, бороться с патологией в соответствии с его требованиями.
Лечение народными средствами
К народным средствам можно отнести методы лечения кетонурии на дому.
- Раствор гидрокарбоната натрия поможет промыть кишечник.
- Сладкий чай с лимоном для нормализации сахара в крови, уровня глюкозы в крови .
Важно! В случае с кетонурией, народные средства – это лишь предмедицинская помощь. Патология достаточно серьезная и вряд ли кому-то захочется экспериментировать со своим здоровьем или здоровьем ребенка. Обращение к врачу обязательно.
Диета для снижения концентрации ацетона
Препараты – это хорошо, но вот без чего точно не удастся вылечить кетонурию, так это без правильно выстроенной диеты. Фактически, больному человеку нужно придерживаться всех правил здорового питания.
- Овощи с огорода – чеснок , капуста , лук, морковь и огурцы в различных блюдах и вариациях. Особенно ценятся богатые клетчаткой продукты.
- Фрукты также полезны при ацетонемии – персики, абрикосы, яблоки, виноград и груши.
- Мясо индюка или кролика, морская рыба в обработанном виде – то есть тефтели, котлеты или фрикадельки.
- Крупы: рисовая, овсяная и гречневая.
- Сухарики.
- Мармелад, натуральное желе и карамель.
- Молочные продукты с низким показателем жирности: молоко, творог, брынза, кефир и ряженка.
- Компоты, ягоды в виде вишни и черешни.
Всю вышеперечисленную еду можно и нужно есть при ацетонемии. Так, здесь имеются богатые витаминами, насыщенные быстрыми углеводами и глюкозой продукты питания. Диета необходима, чтобы не допустить ацетонемический криз или его вылечить.
А кое-что есть можно, но в умеренном количестве:
- Консервации домашние, магазинные.
- Сельдь, морепродукты, суши.
- Цветная капуста, бобовые и томаты.
- Макароны.
- Бисквиты, кексы.
- Сметана и сыры.
- Бананы, киви.
Не стоит есть следующие продукты вовсе:
- Жирные продукты.
- Мясо курицы, телятина.
- Копченые и маринованные продукты.
- Грибы, баклажаны – тяжелые на печень.
- Щавель и шпинат.
- Крепкий черный чай, кофе – из-за кофеина.
- Напитки с алкоголем, газом.
- Фрукты с кислым привкусом.
- Жирные кисломолочные продукты.
- Чипсы, сухарики.
- Мучное.
- Аджика и кетчуп, майонез.
Прогноз
Если лечение начато вовремя, то прогноз данного состояния благоприятный. Своевременная консультация специалиста, качественная диагностика и эффективная терапия помогут избежать многих тяжелых осложнений. В большей степени данное утверждение касается первого (идиопатического) синдрома.
Если у вас возникли вопросы в отношении ацетонемического синдрома у детей или нужна помощь узкого специалиста, всегда рады помочь. Медицинский центр оснащен современным оборудованием. Прием ведут врачи с многолетним стажем. Специалист осуществит диагностику, расскажет о первых симптомах повышенного ацетона в моче у ребенка и о методах профилактики. Обращайтесь – помогаем круглосуточно.
Связанные услуги: Консультация педиатра
Группа риска
Наиболее подвержены ацетонемии дети от 1 до 7 лет. Если хотя бы раз в жизни вы ощущали запах ацетона от ребенка, то это может повторяться в будущем. Как правило, в подавляющем большинстве случаев это проходит после 7 лет. Если проблемы с ацетоном есть после 7 – необходимо медицинское обследование.
В редких случаях ацетон может быть симптомом сахарного диабета, при условии неправильного лечения.
Нет определенной группы риска у детей, кроме возрастной категории, все зависит от физиологических особенностей каждого организма. У одного ребенка может быть большое содержание ацетона, при этом он быстро выводится с мочой и не успевает накапливаться в критических концентрациях. У другого ребенка, момент от начала запаха до рвоты может быть очень непродолжительный, что и представляет опасность.
Вернуться к содержанию