Причины
Основная причина болезни — это заражение грибком Candida, условно-патогенным микроорганизмом, который широко распространен среди людей и животных. Candida — дрожжеподобный одноклеточный грибок, который входит в состав нормальной микрофлоры у значительной части здоровых людей. Чаще всего его можно обнаружить на поверхности различных слизистых оболочек организма, например, в кишечнике, во рту, глотке и миндалинах. Сегодня известно около 150 разновидностей этого микроорганизма, 20 из которых способны вызывать заболевания у человека. Разрушительное воздействие Candida на слизистые оболочки и другие ткани человеческого тела обусловлено выделением большого количества ферментов, расщепляющих белки, жиры и другие составляющие клеток. В результате этого и возникают такие характерные для кандидоза симптомы, как жжение, сухость, болезненность.
При возникновении неблагоприятных условий Candida покрывается специальной защитной оболочкой, которая помогает грибку выживать во внешней среде и путешествовать от носителя к носителю. Инфицирование может происходить различными путями — воздушно-капельным, контактно-бытовым, внутриутробным. Новорожденные дети заражаются, как правило, от медицинского персонала, либо во время родов, при прохождении через инфицированные родовые пути.
В раннем возрасте организм ребенка не имеет сформировавшегося иммунитета — хотя бы по той простой причине, что он еще практически не контактировал с инфекционными агентами и не выработал соответствующие антитела. Именно поэтому дети в возрасте до года особенно предрасположены к развитию кандидоза. Однако это заболевание встречается и у детей старшего возраста. В этом случае его появлению и развитию нередко предшествует образование множественных кариозных поражений зубов. Кариес, который является постоянным источником инфекции, способствует ослаблению местного и общего иммунитета, в результате чего происходит быстрое и активное размножение условно-патогенной и патогенной микрофлоры. К этой категории относятся и различные грибки рода Candida.
Факторами, которые способны спровоцировать развитие кандидоза у ребенка во рту, также являются различные сопутствующие заболевания, такие как сахарный диабет, болезни желудочно-кишечного тракта, острые или хронические инфекции, другие соматические недуги. Плохая гигиена полости рта, прием антибиотиков, гормонов и иммуносупрессоров, недостаточное или несбалансированное питание тоже повышают риск развития кандидоза.
Для активного размножения грибка необходимы определенные условия — в частности, наиболее активен этот микроорганизм при температуре от 30 до 37 градусов Цельсия. Уровень кислотности, оптимальный для размножения Candida, возникает во рту человека при употреблении большого количества сладостей, мучного и других продуктов, содержащих много простых углеводов.
Рецидивирующий урогенитальный кандидоз: особенности диагностики и лечения
А.М. САВИЧЕВА
, д.м.н., профессор,
Е.В. ШИПИЦЫНА
, д.б.н.,
Научно-исследовательский институт акушерства, гинекологии и репродуктологии им. Д.О. Отта, Санкт-Петербург
Кандидозный вульвовагинит является самым распространеннным проявлением урогенитального кандидоза. Заболевание широко распространено среди женщин репродуктивного возраста. В 5-10% случаев заболевание имеет рецидивирующую форму. В статье обсуждаются вопросы диагностики и терапии урогенитального кандидоза, особое внимание уделено проблемам рецидивирующего кандидозного вульвовагинита.
Урогенитальный кандидоз — широко распространенное заболевание, которое может возникать у лиц обоего пола, но наиболее часто поражает женщин репродуктивного возраста. Согласно международной классификации Х пересмотра (2007) выделяют:
• В37.3 Кандидоз вульвы и вагины. • В37.4 Кандидоз других урогенитальных локализаций.
Эксперты предлагают следующую клиническую классификацию:
• спорадический урогенитальный кандидоз (наблюдается у пациентов с нормальными показателями иммунитета и характеризуется клиническим течением средней тяжести), • рецидивирующий урогенитальный кандидоз (характеризуется наличием 4 и более эпизодов урогенитального кандидоза в течение 1 года).
Кандидозное поражение слизистой оболочки вульвы и влагалища — кандидозный вульвовагинит (КВВ) — самая распространенная форма урогенитального кандидоза. Частота регистрации КВВ за последние 10 лет почти удвоилась и в настоящее время составляет 30—45% в структуре инфекционных поражений вульвы и влагалища. По данным исследователей, 70—75% женщин в течение жизни имеют хотя бы один эпизод КВВ, при этом в 5—10% случаев заболевание становится рецидивирующим. КВВ редко встречается у девочек до наступления менархе, однако к 25 годам уже около 50% женщин, а к началу периода менопаузы — около 75% женщин имеют хотя бы один диагностированный врачом эпизод заболевания. Также известно, что КВВ почти не встречается в постменапаузе, за исключением женщин, получающих заместительную гормональную терапию [1—3].
Наряду с клинически выраженным заболеванием существует бессимптомная колонизация влагалища дрожжеподобными грибами. Следует подчеркнуть, что около 20% здоровых женщин являются носителями дрожжеподобных грибов во влагалище, что не требует лечения. Возможно также кандидозное поражение органов мочевыделительной системы (уретрит, цистит, пиелонефрит). Согласно современным классификациям, урогенитальный кандидоз не относится к инфекциям, передаваемым половым путем, что, однако, не исключает возможности возникновения кандидозного баланопостита у мужчин – половых партнеров женщин с КВВ [1—3].
Этиология
Дрожжеподобные грибы рода Candida широко распространены в природе. У людей они часто контаминируют кожные покровы и слизистые оболочки. Факторами риска, способствующими развитию кандидозного воспалительного процесса, являются гормональный дисбаланс, нарушения системного и местного иммунитета, изменения нормального микробиоценоза полостей вследствие нерационального применения антибактериальных препаратов и пр. Грибы рода Candida
преимущественно колонизируют органы желудочно-кишечного тракта, в разных отделах которого в 50—60% наблюдений обнаруживаются несколько видов дрожжеподобных грибов. Кандиды обнаруживают в полости рта у 30% взрослых женщин. Считается, что орогенитальные половые контакты способствуют колонизации половых органов мужчин грибами рода
Candida
[2, 3].
При исследовании вагинального отделяемого больных кандидозным вульвовагинитом наиболее часто обнаруживают вид Candida albicans
(около 70—90%). Другие виды рода
Candida — C. tropicalis, C. parapsilosis, C. kefir, C. krusei, C. lusitaniae, C. guilliermondii, C. glabrata, C. lambica
выделяются в 10—30% наблюдений. В последние годы C. glabrata описан как возбудитель нозокомиальных инфекций. Грибы
C. glabrata
, характеризующиеся отсутствием способности образовывать псевдомицелий, также могут быть комменсалами слизистых оболочек человека. Доля выделения
C. glabrata
среди других видов
Candida spp
. из полости рта, влагалища, кишечника и фекалий достигает 9% наблюдений. Кандидозная инфекции, ассоциированная с
C. glabrata
, имеет преимущественно эндогенный характер, однако возможно и экзогенное инфицирование из внешней среды: почва, вода, экскременты, некоторые пищевые продукты и др. [2, 3].
Клиническая картина
КВВ характеризуется образованием на гиперемированной слизистой оболочке вульвы и влагалища беловатого налета. Появляются характерные крошковатые «творожистые» белые выделения. Больных беспокоит мучительный зуд и жжение. Возможно жжение вульвы при мочеиспускании и болезненность при половом контакте. Поражение вульвы и влагалища дрожжеподобными грибами отличается большим упорством и склонностью к рецидивам. При рецидивирующем КВВ может наблюдаться сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
К осложнениям урогенитального кандидоза у женщин относится развитие ВЗОМТ, возможно вовлечение в патологический процесс мочевыделительной системы (уретроцистит). На фоне урогенитального кандидоза возрастает частота развития осложнений течения беременности, а также увеличивается риск анте- или интранатального инфицирования плода. Кандидоз плода может привести к его внутриутробной гибели и преждевременным родам.
У новорожденных кандидоз может протекать в виде локализованной инфекции (конъюнктивит, омфалит, поражение ротовой полости, гортани, легких, кожи) и диссеминированного поражения, развившегося в результате кандидемии. В послеродовом периоде у женщин возможно развитие кандидозного эндометрита [1—3].
Диагностика
Для диагностики урогенитальной кандидозной инфекции применяют микроскопические и культуральные методы с выделением дрожжеподобных грибов, их видовой идентификацией, определением чувствительности грибов к антимикотическим препаратам, молекулярно-биологические методы (ПЦР) [3]. Необходимо помнить о возможности быстрого размножения гриба и начинать исследование как можно скорее после асептического взятия материала. Для взятия материала используется вагинальный тампон или инокуляционная петля 10 мкл. Забор материала производят из влагалищного свода и боковых стенок влагалища. Для микроскопического исследования материал помещается на два предметных стекла, для культуральной и молекулярно-биологической диагностики — в специальную транспортную среду. Микроскопический метод
предпочтителен для постановки диагноза урогенитального кандидоза, поскольку у 20% здоровых женщин во влагалище присутствуют кандиды, которые дадут рост при культуральном исследовании, что может привести к необоснованной постановке диагноза. Для микроскопии используют неокрашенные препараты, а также препараты, окрашенные по Граму, по Романовскому-Гимзе, метиленовым синим. В основе диагноза лежит обнаружение элементов гриба: единичных почкующихся клеток, псевдомицелия, других морфологических структур (бластоконидии, псевдогифы).
Культуральный метод
необходим при хроническом рецидивирующем течении заболевания, для идентификации дрожжеподобных грибов (особенно для выявления видов, не относящихся к C. albicans), при изучении действия лекарственных антимикотических препаратов, при атипичном течении заболевания, когда исключена этиологическая роль других возможных возбудителей. Необходимость видовой идентификации возбудителя в практическом отношении обусловлена устойчивостью некоторых видов Саndidа к антимикотическим препаратам. Для подтверждения диагноза рецидивирующего КВВ необходимо выделение микроорганизма в культуре с идентификацией редких видов, особенно C. glabrata. C. glabrata и другие виды Candidia, не относящиеся к виду C. albicans, выделяются у 10—20% пациентов с рецидивирующим КВВ, при этом C. glabrata не формирует псевдогифы или гифы и поэтому трудно визуализируется при использовании микроскопического метода. Традиционные схемы терапии не так эффективны в отношении этих видов по сравнению с C. albicans [3—4].
Молекулярно-биологические методы
(ПЦР) направлены на обнаружение специфических фрагментов ДНК и/или РНК и могут быть использованы для видовой идентификации грибов рода Candida. Необходимость видовой идентификации возбудителя в практическом отношении обусловлена устойчивостью некоторых видов Саndidа к антимикотическим препаратам. Высокочувствительны и специфичны. Имеют ограничения из-за возможного присутствия дрожжеподобных грибов в норме.
Лечение
Для назначения рационального лечения необходимо учитывать клиническую форму кандидоза, его распространенность и выявленные предрасполагающие факторы (общие и местные). При наличии явных клинических проявлений этого заболевания лечение может быть назначено без дополнительного лабораторного обследования. В случае рецидивирования процесса необходимо проведение лабораторного исследования с определением чувствительности кандид к антимикотическим препаратам.
Принципы лечения урогенитального кандидоза должны быть следующие: эрадикация возбудителя, устранение факторов риска, устранение факторов аллергизации, укрепление неспецифической иммунологической реактивности организма. Схемы терапии урогенитального кандидоза представлены в таблице. При спорадическом КВВ противогрибковые производные азола (флуконазол, клотримазол и др.) и полиеновые антибиотики (натамицин) чаще применяют наружно в соответствующих формах: свечах, вагинальных шариках, вагинальных таблетках и креме со специальным аппликатором [1, 2, 4].
| Таблица. Схемы терапии урогенитального кандидоза | |
| Лечение кандидоза вульвы и вагины | — Натамицин вагинальные суппозитории 100 мг 1 раз в сутки в течение 6 дней или — клотримазол вагинальная таблетка 200 мг 1 раз в сутки перед сном в течение 3 дней или 100 мг 1 раз в сутки перед сном в течение 7 дней или — клотримазол 1% крем 5 г 1 раз в сутки интравагинально перед сном в течение 7—14 дней или — итраконазол вагинальная таблетка 200 мг 1 раз в сутки перед сном в течение 10 дней или — миконазол вагинальные суппозитории 100 мг 1 раз в сутки перед сном в течение 7 дней или — бутоконазол 2% крем 5 г 1 раз в сутки интравагинально перед сном в течение 3 дней или — итраконазол 200 мг внутрь 1 раз в день в течение 3 дней или — флуконазол 150 мг внутрь однократно |
| Лечение кандидозного баланопостита | — Натамицин 2% крем 1—2 раза в сутки в течение 7 дней или — клотримазол 1% крем 2 раза в сутки в течение 7 дней или — миконазол 2% крем 2 раза в сутки в течение 7 дней или — итраконазол 200 мг внутрь 1 раз в день в течение 3 дней или — флуконазол 150 мг внутрь однократно |
| Лечение рецидивирующего урогенитального кандидоза | После основного курса терапии, включающего системный и местный антимикотики, рекомендуется проведение поддерживающей терапии в течение 6 мес. одним из препаратов: — флуконазол 150 мг перорально 1 раз в неделю или — клотримазол 500 мг вагинальная таблетка один раз в неделю- |
| Лечение кандидоза, вызванного не Candida albicans | — Mестная терпия азолами 7—14 дней — борная кислота 600 мг в желатиновых капсулах вагинально 1 раз в день 2 недели — при необходимости — поддерживающая терапия нистатином в вагинальных свечах по 100 000 ЕД 1 раз в день |
| Лечение беременных | Применяют местнодействующие антимикотические средства: — натамицин вагинальные суппозитории 100 мг 1 раз в сутки в течение 3—6 дней (разрешен к применению с 1-го триместра беременности); или — клотримазол вагинальная таблетка 100 мг 1 раз в сутки перед сном в течение 7 дней или 1% крем 5 г 1 раз в сутки интравагинально перед сном в течение 7 дней (разрешен к применению у беременных со 2-го триместра) |
При рецидивирующем КВВ используется более длительный курс интенсивной терапии с применением флуконазола — местная терапия в течение 7—14 дней или 3 дозы по 150 мг перорально с интервалом в 3 дня [1, 2, 4]. Также при рецидивирующем кандидозном вульвовагините рекомендуется проведение поддерживающей терапии в течение 6 мес.: 150 мг флуконазола перорально каждую неделю. Эффективность данного подхода для профилактики рецидивирующего КВВ подтверждена в недавно проведенном метаанализе [5]. Если пероральный прием невозможен, назначают местную терапию перемежающимися курсами. Считается, что у 30—50% женщин возникают рецидивы при прекращении поддерживающей терапии [4].
Для лечения рецидивирующего КВВ, ассоциированного с дрожжеподобными грибами, не относящимися к виду C. albicans
, предлагается терапия с использованием борной кислоты [4, 6]. Данные литературы подтверждают, что борная кислота является безопасным недорогим альтернативным препаратом для лечения рецидивирующего КВВ, вызванного кандидами, не относящимися к виду
C. albicans
[6].
Эффективность рутинного лечения половых партнеров является спорным вопросом. Научными исследованиями, проведенными на основании принципов доказательной медицины, установлено, что частота рецидивов урогенитального кандидоза у женщин не зависит от проведенного профилактического лечения половых партнеров. При развитии у полового партнера женщины явлений кандидозного баланопостита и уретрита целесообразно проведение обследования и при необходимости — лечения [1, 4].
Заключение
Рецидивирующая форма КВВ встречается в 5—10% случаев. Для подтверждения диагноза рецидивирующего КВВ необходимо выделение микроорганизма в культуре с идентификацией редких видов, особенно C. glabrata, т. к. традиционные схемы терапии не так эффективны в отношении этих видов. При лечении рецидивирующего КВВ требуется более длительный курс интенсивной терапии и проведение поддерживающей терапии.
Литература
1. Российское общество дерматовенерологов и косметологов. Клинические рекомендации по ведению больных инфекциями, передаваемыми половым путем, и урогенитальными инфекциями. Москва: Деловой экспресс, 2012, 112 с. 2. Савичева А.М. Диагностика и лечение урогенитального кандидоза. Трудный пациент, 2006, 4(9): 28-32. 3. Савичева А.М., Кисина В.И., Соколовский Е.В. и др. Кандидозный вульвовагинит. Методические рекомендации для врачей. СПб: Изд-во Н-Л, 2009, 88 с. 4. Centers for Disease Control and Prevention. Sexually Transmitted Diseases Treatment Guidelines, 2010. MMWR, 2010, 59 (RR-12). 5. Rosa MI, Silva BR, Pires PS, et al. Weekly fluconazole therapy for recurrent vulvovaginal candidiasis: a systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol., 2013, 167(2): 132-136. 6. Iavazzo C, Gkegkes ID, Zarkada IM, Falagas ME. Boric acid for recurren vulvovaginal candidiasis: the clinical evidence. J Womens Health (Larchmt), 2011, 20(8): 1245-1255.
Источник:
Медицинский совет, № 9, 2015
Симптомы заболевания
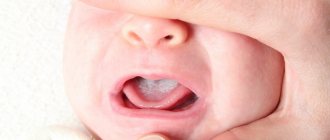
Как правило, наибольшая концентрация грибка обнаруживается на поверхности внутренней стороны щек, языка, глотки и миндалин, неба. На раннем этапе развития заболевания у детей наблюдается покраснение слизистых оболочек; они становятся отечными, повышается чувствительность слизистой, из-за чего дети нередко бывают раздражительными, капризными, у них нарушаются аппетит и сон. Первичный эпизод заболевания проходит, как правило, в более острой форме; у пациентов может наблюдаться общая симптоматика: повышение температуры тела, головные боли и головокружения, тошнота или рвота, ухудшение общего самочувствия.
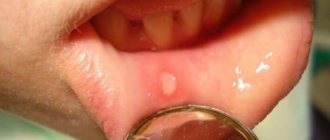
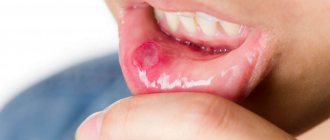
Через некоторое время после начала болезни на поверхности слизистых оболочек полости рта начинают появляться белые крупинки, которые постепенно увеличиваются в размерах и сливаются воедино, образуя бляшки, а затем — налет, покрывающий большие участки слизистой. На этом этапе пациенты страдают от сильной сухости и отека во рту. Слизистые оболочки становятся болезненными. Жжение, зуд и другие неприятные ощущения чаще всего бывают связаны с развитием аллергической реакции, вызванной размножением патогенных микроорганизмов и выделением токсинов в процессе их жизнедеятельности. Болезненность усиливается во время приема и глотания пищи, при употреблении в пищу горячих, кислых, острых продуктов и напитков. Грудные дети при этом часто отказываются от приема пищи.
Налет, образующийся при кандидозе, имеет весьма характерный вид и напоминает молочные пленки или остатки творога. В его состав входят разрушенные клетки слизистых оболочек, остатки пищи, бактериальная масса, фибрин и кератин. Хлопья, чешуйки и налет также могут появляться вне ротовой полости — на кайме губ. Переход инфекции на губы носит название кандидозной заеды. Из-за этого заболевания кожа в уголках губ высыхает и трескается; в некоторых случаях инфекция затрагивает всю поверхность губ, в результате чего также возникают растрескивание и шелушение.
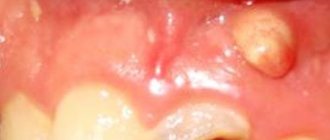
При легкой и средней формах заболевания налет легко соскабливается, а под ним обнаруживаются участки эрозии (изъязвления) или мацерации (размягчения) слизистой. Более длительное течение заболевания и отсутствие адекватного лечения приводит к глубокому поражению слизистых, в результате чего на их поверхности проступает кровь, окрашивающая налет в бурый или коричневатый цвет.
Как избежать молочницы у ребенка:
- самое первостепенное — четкое соблюдение детской и личной гигиены;
- также необходимо убедиться, что Вы сами не страдаете молочницей;
- своевременная гигиена ребенка после дефекации;
- не облизывайте детские пустышки (поскольку увеличивается риск проникновения грибковой инфекции), необходимо всегда иметь в запасе несколько стерильных пустышек;
- не купайте младенца в общей ванной (это может привести даже к развитию других заболеваний);
- стоит избегать длительного нахождения ребенка в пеленке или подгузнике (это позволит предотвратить размножение грибков);
- регулярно проверяйте состояние половых органов ребенка: нет ли покраснений, выделений;
- в целях профилактики необходимо регулярно стерилизовать детские бутылочки и соски.
При подозрении на патологию, вызванную грибами, в частности при повреждении кожи, волос, ногтевых пластин в нашем медицинском центре берут кожные и ногтевые чешуйки на исследование (процедура безболезненна и безопасна). Для уточнения диагноза может потребоваться другие виды исследований (кровь, кал, моча).
Лечение любого заболевания должно проводиться строго под контролем врача. Очень важно контролировать процесс лечения, так как грибы растут в человеческом организме медленно и поэтому положительный эффект виден не сразу. А исчезновение проявлений болезни вовсе не означает полного выздоровления, ведь оставшиеся элементы гриба могут дать начало новому росту заболевания.
Лечение кандидоза
Основным методом лечения болезни является применение местных противогрибковых и антибактериальных средств, а также прием антибиотиков. Антимикотические (противогрибковые) препараты позволяют не только устранить симптомы болезни, но и уничтожить грибок в ротовой полости, а также в других органах и тканях. С этой целью применяются антибиотики полиенового ряда (леворин, нистатин и др.), а также клотримазол, эконазол и другие имидазолы. Выраженное противогрибковое действие также оказывают флуконазол, дифлюкан, низорал.
Значительная часть антибиотиков обладает целым рядом побочных эффектов и оказывает негативное воздействие на состояние иммунитета. Поэтому при лечении детей антибиотики используются лишь при наиболее тяжелых случаях, а также при наличии риска развития осложнений, генерализации процесса. На начальных этапах заболевания и при легком течении болезни отдают предпочтение местным средствам. Мы рекомендуем использовать ополаскиватели серии АСЕПТА, которые содержат хлоргексидин и другие активные компоненты, оказывающие противомикробное и противовоспалительное действия. Для удаления налета можно использовать специальные детские салфетки АСЕПТА Baby. Салфетка-напальчник в индивидуальной упаковке изготовлена из гипоаллергенных материалов и позволяет бережно очистить слизистые оболочки, не рискуя повредить их или занести дополнительную инфекцию. Также рекомендуется проводить регулярную обработку ротовой полости люголем или раствором серебра. Эту процедуру необходимо повторять через каждые три часа.
Для профилактики и лечения кандидоза у детей большое значение имеет также диета и гигиена полости рта. Рекомендуется исключить или строго ограничить количество пищи, содержащей простые углеводы — это, в первую очередь, кондитерские изделия, мучные продукты. Следите за тем, чтобы ребенок регулярно чистил зубы — лучше всего использовать для этого специальную зубную пасту, например — АСЕПТА Baby, Kids, Teens. Компоненты, содержащиеся в этих пастах, помогают предотвратить кариес и, как следствие, снижают инфекционную нагрузку на иммунитет ребенка.