Перелом нижней челюсти — симптомы и лечение
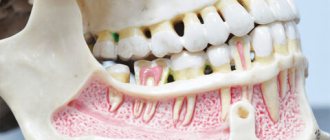
Диагностика пациентов с переломами нижней челюсти проводится с целью установления локализации, количества переломов, а также установления травм близлежащих тканей, сосудов и нервов.
Методы диагностики бывают основными и дополнительными (инструментальными).
Основные методы диагностики проводятся стандартным набором инструментов в приёмном покое, стоматологическом кабинете или перевязочной. Врач выясняет у пациента жалобы, узнаёт о перенесённых заболеваниях и проведённых ранее операциях. На этом этапе очень важно установить время получения травмы, так как давность играет большую роль в дальнейшей тактике лечения.
В ходе выяснения обстоятельств доктор узнаёт, была ли травма получена в бытовых условиях, на производстве либо в ходе драки и имеет ли она криминальный характер. В случае получения травм в ходе насильственных действий, врач обязан сообщить об инциденте в полицию. После чего с потерпевшим беседует сотрудник внутренних дел, выясняя подробности произошедшего. В связи с этим часто наблюдается сокрытие реальных причин получения травмы, и пациент выдумывает порой очень нелепые и неправдоподобные истории.
Иногда сбор жалоб и анамнеза затруднён или не возможен в связи с тяжёлым состоянием пациента, его алкогольным/наркотическим опьянением.
Клиническое исследование начинается с внешнего осмотра, выявляется посттравматическая отёчность, изменение цвета кожных покровов, наличие ссадин, гематом, кровотечений. Далее проводится пальпация, в ходе которой выявляется характер отёчности, исключается воспалительный инфильтрат, гематома, подкожная эмфизема. Пальпация нижней челюсти проводится симметрично, начиная с ветви нижней челюсти, заканчивается в подбородочном отделе. Наличие костной ступеньки указывает на перелом нижней челюсти. Также определяется степень подвижности фрагментов и направление их смещения.
При осмотре полости рта особое внимание уделяется слизистой оболочке альвеолярной части нижней челюсти, выявление нарушений целостности и кровотечений. Определяется соотношение зубных рядов, смещение центральной линии нижней челюсти при открывании и закрывании полости рта. Ориентирами являются уздечки губ, линия между центральными резцами верхней и нижней челюсти.
Зачастую открывание полости рта при переломах челюсти ограничено. При покачивании нижней челюсти, опираясь на жевательные зубы и базальный край, можно определить степень патологической подвижности нижней челюсти и локализацию перелома.
Дополнительные методы диагностики:
- Рентгенограмма: проводится рентгенограмма черепа в прямой проекции с целью исключения переломов других отделов лица и рентгенограмма нижней челюсти в боковых проекциях, анализируется количество переломов, наличие или отсутствие смещения, диастаз (щель) и наличие зубов в линии перелома.
- Ортопантомограмма — более современный метод, функционал как у рентгенограммы. Проводится один развернутый снимок, есть возможность просмотра на экране монитора с применением различных программ.
- Компьютерная томография позволяет наиболее точно выявить переломы нижней челюсти, измерить расстояние смещения отломков, диастаза, установить размер и количество осколков, наличие инородных тел. С помощью определённых режимов настройки можно определить нарушение мягких тканей (мышц, сосудов, нервов) и наличие гематом.
- Оценка общего состояния организма — обследование органов и систем организма, выявление вирусных и хронических заболеваний. Для этого проводится физикальное обследование, цифровая рентгенограмма органов грудной клетки, ультразвуковое исследование, применяются лабораторные методы диагностики. При необходимости проводятся консультации смежных специалистов. Всё это помогает подобрать пациенту максимально эффективную терапию с учётом особенностей конкретного клинического случая.
Перелом верхней челюсти
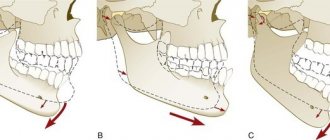
Перелом верхней челюсти бывает только открытым и опасен тем, что верхнелицевая челюсть находится близко к полостям рта, носа, глазам и головному мозгу. В результате этого травма может быть осложнена менингитом или воспалением гайморовых пазух.
Главный симптом, по которому можно судить о переломе, боль в середине лица, которая становится сильнее при попытке сомкнуть челюсти. На перелом верхней челюсти указывают и внешние признаки: рот не удается закрыть, лицо вытянуто, из носа и рта идет кровь.
Очень часто травма верхней челюсти сопровождается сотрясением мозга, травмой основания черепа, что влечет за собой головокружение, тошноту, головную боль и потерю памяти. Сильный удар в лицо, ДТП или падение с высоты может закончиться переломом отростков челюсти, как правило, верхней – при этом страдают кости, несущие зубы.
Перед операцией
- Подготовьте дома пакет со льдом.
- В день операции примите легкую пищу за 2-3 часа до назначенного времени.
- За сутки до операции категорически запрещено употребление алкогольных напитков.
- Обязательно сообщите врачу-стоматологу обо всех индивидуальных особенностях Вашего организма и имеющихся аллергических реакциях, с целью точного выбора безопасного для Вас анестетика.
- Перед операцией посетите туалет.
- На операцию лучше прийти в свободной одежде без ворота.
Как ускорить срастание костей после перелома?
Когда приходит время заживления сломанной кости, наше тело, как правило, знает что делать. Но в некоторых случаях переломы срастаются очень медленно или вообще не демонстрируют признаков срастания в течение определенного времени. Тем не менее процесс срастания кости после перелома можно ускорить, следуя определенным рекомендациям.
Процесс срастания сломанной кости
Перед тем, как перейти к рекомендациям, давайте рассмотрим процесс восстановления сломанной кости.
1 этап: воспаление
Когда кость ломается, организм шлет белые кровяные тельца к зоне перелома с тем, чтобы они удалили из крови инородные вещества, образовавшиеся при переломе. Это вызывает воспаление, которое стимулирует рост новых кровяных клеток и является первым этапом восстановления.
2 этап: мягкая мозоль
Следующим этапом Ваше тело создает мозоль вокруг перелома, чтобы зацементировать сломанную кость. Эта мозоль является всего лишь фиброзной тканью и со временем грубеет.
3 этап: жесткая мозоль
Постепенно организм замещает мягкую мозоль на жесткую, соединяющую фрагменты кости более прочно. Эту жесткую мозоль, создающую своеобразную шишку на месте перелома, можно увидеть на рентгеновских снимках через несколько недель после перелома.
4 этап: ремоделирование
Последним этапом процесса восстановления кости является ремоделирование, когда организм замещает связующую мозоль новой, более компактной костью. Ремоделирование делает кости крепче, при этом улучшается циркуляция крови в костной ткани.
При переломе кости врачи предпринимают определенные действия, направленные достижение правильного и быстрого восстановления поврежденных тканей:
- Устанавливание кости в правильном положении и обездвиживание перелома. Если необходимо, врач передвинет смещенные сегменты кости обратно на место, после чего кость будет обездвижена с помощью гипса или брейса.
- Операция. В некоторых случаях пациентам необходима операция, чтобы установить на место отломки кости и стабилизировать перелом – процесс, при котором могут быть использованы металлические пластины, шурупы или гвозди. Если перелом не показывает признаков сращивания, необходимо дополнительное воздействие. Иногда врачи предпочитают сделать дополнительную операцию. С появлением аппарата Экзоген у повторной операции появилась альтернатива, позволяющая ускорить срастание кости даже при несрастающихся переломах.
- Стимулирование роста костной ткани. Чтобы помочь перелому срастись, можно использовать устройство Экзоген – единственный стимулятор, использующий ультразвуковые волны для стимуляции естественных процессов восстановления организма, активируя рост костной ткани.
- Для ускорения обмена веществ и, соответственно, восстановления травмированных тканей могут применяться физиотерапевтические аппараты. Например, перелом является показанием к применению аппаратов лазертерапии МИЛТА или РИКТА.
- Реабилитация после перелома. Перелом предполагает длительную фиксацию кости с тем, чтобы дать возможность тканям правильно срастись. Отрицательным эффектом от длительной иммобилизации может быть потеря подвижности сустава, иными словами –возникновение контрактуры. Одной из причиной является то, что травмированные ткани восстанавливаются в фиксированном положении, что в дальнейшем не позволяет суставу полноценно сгибаться.
Врачи рекомендуют активно разрабатывать сустав после снятия гипса или фиксирующего ортеза с помощью специальных упражнений или аппаратов механотерапии Артромот или Кинетек, которые самостоятельно сгибают сустав и постепенно растягивают мягкие ткани. Если сустав был в зафиксированном положении длительное время (более 1-2 месяцев), механотерапию дополняют мануальной или аппаратной техникой, направленными на усиленной сгибание сустава, сопровождающееся микроразрывами тканей. В дальнейшем важно, чтобы ткани, подвергшиеся микроразрывам, восстанавливались в движении.
Помимо разработки подвижности сустава важно вернуть тонус мышцам с помощью специальных упражнений или методом миостимуляции
Узнайте больше про упражнения для реабилитации после травм колена и операций на колене и коленном суставе , а также про упражнения для реабилитации после травм плеча и операций на плече и плечевом суставе
Дополнительные советы
Не следует поднимать тяжести, наклоняться, заниматься спортом, а также принимать горячую ванну в течение 5-7 дней после хирургического вмешательства.
В течение нескольких дней может быть снижена работоспособность, а также способность водить автомобиль.
Не забывайте принимать лекарственные препараты, назначенные хирургом-стоматологом после операции.
Убедительно просим!
Явиться для осмотра и снятия швов через 5-7 дней после операции, по согласованию с Вашим врачом-хирургом. О любых изменениях Вашего самочувствия необходимо незамедлительно ставить в известность врача-хирурга или администратора клиники.
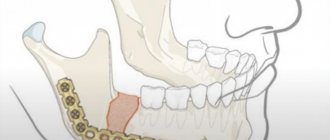
Рекомендации по уходу за дентальными имплантатами
Срок службы имплантата зависит от:
- Правильности проведения хирургического и протетического этапов, проведенных в стоматологической клинике.
- Выполнения пациентом рекомендаций, данных стоматологом непосредственно в послеоперационный период и период после протезирования на имплантате.
- Тщательности гигиенического ухода за конструкцией «имплант-коронка».
- Кровоснабжения костной ткани и десны в области имплантации. (Курение сигар и сигарет весьма и весьма негативно влияет на периферическое кровообращение, что может даже помешать приживлению имплантата. !!!)
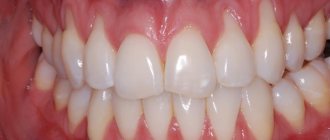
Виды шинирования зубов
Зубы соединяются в единый блок с помощью жесткой скрепляющей конструкции – шины, которая может быть как стационарной, так и съемной. Любая шина должна отвечать следующим требованиям:
- не травмировать мягкие ткани;
- не затруднять гигиену ротовой полости;
- быть гипоаллергенной;
- не вызывать затруднений с приемом пищи;
- не нарушать дикцию;
- быть устойчивой к механическим нагрузкам.
Важно, чтобы при шинировании в зону охвата конструкции попало больше здоровых зубов – это разгрузит больные зубы и даст им «отдохнуть». Если подвижен весь зубной ряд, процедура шинирования будет менее эффективна.
Так как шина дает возможность распределить жевательную нагрузку, чем больше единиц зубного ряда в ней будет задействовано, тем эффективнее будет терапия. Наиболее эффективно шинирование передних зубов. При установке шины на молярах и премолярах (по бокам), шинирование зубов выполняют симметрично с обеих сторон, а затем соединяют мостиком. Это необходимо для дополнительного укрепления, так как линейная конструкция значительно менее устойчива, чем арочная.
По длительности ношения шины делятся на 3 типа:
- Временные – до 3 месяцев;
- Долговременные – от 3 мес до 1 года;
- Постоянные – дольше 1 года.
Вид шины и длительность ее использования зависит от задачи, которую эта система решает на данном этапе.
Например, шинирование зубов при пародонтите производится в рамках терапии этого заболевания. А это значит, что состояние зубного ряда может измениться, как в лучшую, так и в худшую сторону. Например, потеря одного или нескольких зубов при пародонтите – не редкость. После этого необходимо менять форму конструкции с учетом недостающих единиц. Поэтому в период проведения интенсивного лечения обычно используют временные шины.
Временные конструкции должны:
- быть не слишком дорогими;
- не мешать докторам проводить медицинские манипуляции;
- подлежать модификации в процессе лечения.
Постоянные шины нужны в качестве поддерживающей терапии.
К ним добавляются требования эстетики и высокой износостойкости. Однако заболевания пародонта характерны рецидивами, поэтому даже при использовании постоянной конструкции желательно иметь возможность ее модификации.
Долговременные системы – своего рода компромисс между временной и постоянной шиной. Их устанавливают в случае, если ремиссия достигнута, но есть сомнения в ее стойкости. Шинирование зубов может выполняться:
- нитями;
- съемными протезами;
- коронками;
- вкладками.
Временное и долговременное шинирование выполняется обычно нитями, а постоянное — при помощи протезов.
Виды возможных осложнений
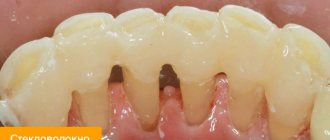
При стекловолоконном и вантовом шинировании возможны такие неприятные последствия:
- Повреждение пульпы из-за высверливания слишком глубокой полосы под шину. Это приводит к развитию пульпита – воспаления нерва, и требует депульпации зуба и пломбировки каналов.
- Аллергические реакции на материал.
- Уменьшение толщины эмали после профессиональной чистки и протравливания зубной ткани. В этом случае развивается чувствительность к холодному и горячему.
- При недостаточности чистки перед процедурой на зубах могут остаться бактерии. Начав размножаться под шиной, они приводят к развитию кариеса и пульпита. Это требует снятия шины и пролечивания зубов.
- Воспалительные процессы слизистой около зоны шинирования.
Лечение перелома челюсти
Перед лечебными мероприятиями обязательно делают рентген челюсти и шеи, чтобы подтвердить диагноз. Лечение заключается в антисептической обработке открытой раны, остановке кровотечения, сопоставлении отломков и костей, обездвиживании челюсти. Для того чтобы кости срослись, на челюсть накладывают шину. Сколько заживает перелом челюсти, зависит от тяжести повреждения, чаще всего шину снимают спустя месяц-полтора. Затем проводится восстановление двигательных функций поврежденной челюсти.
Остановка кровотечения:
Для контроля остановки кровотечения, необходимо накусить марлевый тампон, размещенный стоматологом в полости рта. Давление способствует формированию кровяного сгустка в лунке. Если у вас есть сильное кровотечение, которое не остановилось через час после удаления зуба, необходимо накусить обычный чайный пакетик. Танин в чае помогает в формировании тромбов. Удерживайте тампон или чайный пакетик, пока кровотечение не прекратится.
Дополнительно охладите район удаления, сделайте холодовой компресс на лицо в районе удаления зуба по 10-15 мин. в час. Незначительное выделение крови в первый день после удаления — это нормально.