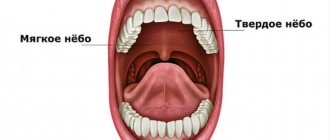
Дисгевзия (искажение вкуса) – это заболевание, при котором частично или полностью отсутствуют вкусовые ощущения. Существует много причин возникновения данного недуга. С помощью вкусовых ощущений мы можем определить вкус продуктов питания и других элементов, попадающих в организм. Органы чувств, которые отвечают за данную функцию, называют вкусовыми рецепторами.
Они расположены на поверхности языка. При некоторых условиях человек может потерять способность ощущать продукты на вкус. Специалисты выделяют четыре основных типа подобных расстройств, а именно паргевзию, дисгевзию, агевзию либо гипогевзию. Полное отсутствие всех вкусовых ощущений называется агевзией, частичное ослабление – гипогевзией. Иногда, человек постоянно чувствует неприятный привкус, независимо от продукта, который он употребляет. Искаженный вкус, имеющий привкус металла, является признаком дисгевзии.
Вкусовые качества при дисгевзии имеют искаженный характер
Исходя из вышеизложенного, вкусовые качества при дисгевзии не полностью отсутствуют, а имеют искаженный характер. Одни специалисты дисгевзией (искажение вкуса) называют любые вкусовые расстройства, другие под данным термином подразумевают определенный вид нарушений вкуса. То есть дисгевзия – это любое изменение вкусовых качеств, включающее и странный привкус. Никто не застрахован от возникновения вкусовых отклонений. Они могут возникать в любом возрасте. Люди, болеющие дисгевзией, постоянно ощущают во рту неприятный, соленый, прогорклый либо металлический прикус.
Даже мороженое может иметь соленый привкус либо привкус металла. Встречаются случаи, когда люди также испытывают изменения и запаха. Вкусовые рецепторы и рецепторы, отвечающие за запах взаимосвязаны, поэтому данное явление бывает довольно частым.
Вкусовое восприятие у больных сахарным диабетом 2-го типа (обзор литературы)
Сахарный диабет остается одной из наиболее драматичных проблем клинической медицины. В первую очередь, это обусловлено его широким распространением, тяжестью осложнений, инвалидизацией, высокой смертностью, сложностью патогенеза, отсутствием до настоящего времени четких представлений о причинах и механизмах развития данного заболевания.
Сахарный диабет 2-го типа называют мультифакториальным заболеванием с чрезвычайно сложной этиологией и патогенезом, решаемой ныне на молекулярно-генном уровне [29].
Статистические данные как отечественных, так и зарубежных исследований показывают, что от 1% до 3% населения земного шара страдает этой хронической пожизненной патологией и с каждым годом их число неуклонно возрастает. Болеть диабетом стали чаще и дети, причем с самого раннего возраста [3, 6]. Прогнозирование прироста этого заболевания ежегодно составляет примерно 5–7% [21, 23].
Манифестации сахарного диабета 2-го типа могут предшествовать инсулинорезистентность и гиперинсулинемия в течение десятков лет. Проблема инсулинорезистентности стоит особо остро, так как связана с возникновением и развитием тяжелых микро- и макроангиопатий, повреждением функции эндотелия сосудов [1, 5, 23].
Наряду с нарушением секреции, резистентность к инсулину является основным компонентом сахарного диабета 2-го типа. Синдром резистентности к инсулину проявляется гиперинсулинемией, дислипопротеинемией, гипертензией и снижением фибринолиза, т. е. факторами риска инсулинонезависимого сахарного диабета и сердечно-сосудистых заболеваний. Для лечения резистентности к инсулину уже давно применяется бигуанид метформин. К числу более новых препаратов относится троглитазон — препарат группы тиазолидиндионов. Этот препарат значительно снижает резистентность к инсулину, но иногда оказывает токсическое действие, в частности на печень [10].
Данные, полученные Kekalainen и соавт. [23], указывают, что гиперинсулинемия и группа связанных с ней факторов риска сердечно-сосудистой патологии являются важными прогностическими факторами развития сахарного диабета в течение 8 лет, независимо от отягощенной наследственности по сахарному диабету с регуляцией местного и системного кровообращения.
Исследователи приводят данные об учащении инфарктов миокарда у больных, получающих интенсивное лечение инсулином, особенно при снижении у них уровня гликозилированного гемоглобина. Указывают, что пероральные сахаропонижающие препараты, не относящиеся к группе сульфонилмочевины (троглитазон, метформин), могут уменьшать показания к переводу больных на инсулин.
На сегодняшний день вопрос о целесообразности интенсивной инсулинотерапии у больных сахарным диабетом 2-го типа с макроангиопатией остается открытым и спорным [10, 14].
Одним из основных проявлений сахарного диабета считается повышение уровня сахара в крови, т. е. гипергликемия. Большинство авторов считают, что она играет основную роль в развитии диабетических осложнений.
Показано, что у больных сахарным диабетом гипергликемия вызывает усиление окислительного процесса, что приводит к интенсификации перекисного окисления липидов клеточных мембран [22]. Эти нарушения инициируют окислительный стресс в сосудах, активизирующий факторы транскрипции в клетках сосудистой стенки, что в конечном счете приводит к прогрессированию атеросклероза [8].
Gopaul и соавт. [20] пришли к мнению, что окислительный стресс является ранним процессом в прогрессировании сахарного диабета 2-го типа и может предшествовать развитию эндотелиальной дисфункции и инсулинорезистентности.
По мнению James и соавт. [22] гиперинсулинемия является главным элементом, объединяющим ожирение, сахарный диабет и артериальную гипертензию.
Huang и соавт. [21] выявили связь между концентрацией липопротеинов и показателями свертывания крови у пожилых больных сахарным диабетом 2-го типа, показали повышение свертывающей способности крови и снижение фибринолиза, особенно у тех, кто перенес инфаркт мозга в прошлом. Эти изменения усугубляют течение сахарного диабета и имеют прямое отношение к развитию сосудистых осложнений сахарного диабета 2-го типа. Частота фатальных исходов достигала 44,7% [19].
Полученные данные позволяют считать, что в крови больных диабетом имеется фракция высокоатерогенных множественно-модифицированных липопротеиновых частиц, которые могут играть существенную роль в процессах ускоренного атерогенеза.
Shah и соавт. [27] заключили, что при гиперинсулинемии и гипергликемии повышение уровня свободных жирных кислот в плазме вызывает нарушение метаболизма глюкозы у женщин за счет ингибирования утилизации глюкозы во всем организме, поглощения глюкозы мышцами и подавления образования глюкозы во внутренних органах. Таким образом, повышение уровня свободных жирных кислот вызывает нарушение метаболизма глюкозы у женщин.
Также важным в развитии диабета является возрастной фактор. В пожилом возрасте диабет протекает в большинстве случаев довольно легко и больные зачастую обходятся без инъекций инсулина, в молодом же возрасте диабет характеризуется более тяжелым течением, требующим ежедневных инъекций инсулина [3, 18, 22].
Под неконтролируемым сахарным диабетом 2-го типа понимают стойкую гипергликемию натощак > 300 мг/дл или повышение уровня гликозилированного гемоглобина выше верхней границы нормы на 100% и более, повторные тяжелые гипогликемии, резкие колебания уровня глюкозы, повторяющиеся эпизоды диабетического кетоацидоза, частые пропуски школы или работы. В связи со снижением иммунного статуса у больных сахарным диабетом достаточно высок процент инфекционных осложнений (изъязвления нижних конечностей составляет 25%). Нередко госпитализация необходима в связи с осложнениями сахарного диабета со стороны сердечно-сосудистой системы, нервной системы, почек и других органов, а также в связи с инфекцией, операциями и другими показаниями [6, 9, 24].
Относительный риск смертности от разных причин, скорректированный по возрасту и полу, составлял 1,51 для случаев вновь диагностированного диабета в соответствии с критериями Американской диабетологической ассоциации. Концентрация глюкозы натощак 7,0 ммоль/л и выше независимо от концентрации глюкозы в плазме при пероральном тесте на толерантность к глюкозе, 1,60 — для вновь диагностированного диабета в соответствии с критериями ВОЗ и 1,98 — для изолированной гипергликемии при пероральном тесте на толерантность к глюкозе [32].
Таким образом, недиагностированный диабет связан с повышенной смертностью от разных причин с использованием любых критериев. Повышенная смертность в результате сердечно-сосудистых заболеваний связана только с диабетом, диагностированным по концентрации глюкозы натощак. Смертность в этой популяции была сходной при использовании критериев Американской диабетологической ассоциации и ВОЗ [32].
На современном уровне развития диабетологии применение высоких технологий и методов исследования на молекулярном и генетическом уровнях позволяет лучше понять тонкие молекулярные механизмы патогенеза сахарного диабета и особенно его поздних осложнений [7].
Исходя из этого, следует осуществлять раннюю диагностику и профилактику диабета, сосудистых и других осложнений [2, 3].
В последние годы достигнуто существенное увеличение продолжительности жизни больных сахарным диабетом 2-го типа, а также существенное улучшение качества жизни этих людей [6, 9, 15]. Однако с увеличением продолжительности жизни больных на первый план выступила новая, чрезвычайно важная проблема — нарастание по частоте и тяжести поздних осложнений заболевания с поражением практически всех органов и систем [6, 9].
Заболеваемость населения сахарным диабетом имеет и особую социальную значимость, которая состоит в том, что он приводит к ранней инвалидизации и летальности в связи с поздними сосудистыми осложнениями. К ним относятся: микроангиопатии (ретинопатия, нефропатия и гастропатия), макроангиопатии (инфаркт миокарда, инсульт, гангрена нижних конечностей) [17].
Диабетические кардионейронефро- и ретинопатии до сих пор остаются фатальными осложнениями сахарного диабета, так как неизбежно ведут к гибели больных от терминальной почечной и сердечной недостаточности [24].
Наиболее перспективным и экономичным для здравоохранения направлением в развитии современной диабетологической помощи является профилактика сосудистых осложнений сахарного диабета, которая возможна только при ранней диагностике и своевременном назначении патогенетической терапии.
По данным Stender S. и соавт. [28] у 30–75% больных диабетом нарушаются функции желудочно-кишечного тракта. Частоту поражения органов пищеварения при диабете можно в основном объяснить нейропатией автономной нервной системы, в первую очередь поражением блуждающего нерва. При этом определенное значение имеет локальное нарушение микроциркуляции, особенно заметное при поражении зубов и десен. Так, клинические признаки диабетического пародонтита в виде пастозности и кровоточивости десен, множественного кариеса, зубных отложений, расшатывания и выпадения зубов, сопровождающегося почти всегда пиореей, сочетаются с микроангиопатией примерно у 2/3 больных сахарным диабетом [3].
Также у этих пациентов страдают и желудок, и кишечник; развиваются диабетическая энтеропатия, приводящая к расширению желудка и нарушению регуляции процессов пищеварения, к запорам и поносам; развивается тяжелое осложнение, связанное с нервными нарушениями, — атония сфинктера и недержание кала. Возникновение язвенной болезни сахарный диабет не инициирует. При плохой компенсации сахарного диабета нарушается нормальное функционирование печени, развивается гепатомегалия [13, 14].
Диабет сопровождается заболеваниями гастродуоденальной системы, что обусловлено степенью тяжести расстройств углеводного обмена. Нарушения метаболических процессов у больных сахарным диабетом носят вторичный характер, что взаимосвязано с изменениями моторной функции желудка и двенадцатиперстной кишки, а также с деструктивными процессами в слизистой оболочке. Аутоиммунная реакция к Helicobacter pylori в слизистой оболочке желудка и двенадцатиперстной кишки лежит в основе дистрофических и некробиотических процессов, приводящих к ульцерогенезу [13, 14].
Проведенная работа может послужить основой для создания новых подходов к лечению больных сахарным диабетом 2-го типа с учетом изменений гастродуоденальной системы.
В патогенезе диабета в последние годы особенно интенсивно исследуют нарушения со стороны нервной системы, в том числе и сенсорные нейропатии [23]. Как правило, при диабете характерно множественное поражение ряда периферических нервов (полинейропатия), но в некоторых случаях может развиваться диабетическая мононейропатия [17, 19]. Развивается в результате поражения эндоневральных сосудов, что подтверждается наличием взаимосвязи между толщиной базальной мембраны этих сосудов и плотностью нервных волокон в периферическом нерве при сахарном диабете. Более 50% больных сахарным диабетом страдают диабетической полинейропатией.
Частота поражений нервной системы при сахарном диабете зависит не только от длительности заболевания, но и от возраста больных. Чаще всего они появляются у больных старше 50 лет после какого-либо продолжительного периода существования сахарного диабета [3, 15].
В попытке раскрыть причины несостоятельности терапии сахаропонижающими препаратами у взрослых больных сахарным диабетом без ожирения Sa и соавт. [26] называют два фактора: аутоантитела к островковым клеткам или обратимая рефрактерность бета-клеток. Данные исследования показали, что безуспешность лечения сахароснижающими препаратами обусловлена наличием аутоантител и десенситизацией бета-клеток. Аутоантитела к бета-клеткам могут присутствовать у 44% больных. Но у больных с аутоантителами бета-клетки сохраняют способность восстанавливать свою функцию после периода отдыха в результате инсулинотерапии. Сохранность ответа бета-клеток с восстановленной в результате инсулинотерапии функцией на действие сахароснижающих препаратов не известна и требует изучения.
В мировой литературе остро поднимается роль специализированной терапии больных сахарным диабетом 2-го типа, с учетом современных достижений в клинической диабетологии [18].
Наиболее распространенным является использование метформина (Метфогамма), который снижает прибавку массы тела, уменьшает потребность в инсулине и улучшает контроль гликемии, повышает качество жизни. Лечение метформином следует рекомендовать при переходе на инсулинотерапию диабета 2-го типа. Показано, что метформин существенно не влияет на артериальное давление у больных сахарным диабетом 2-го типа, получающих интенсивную инсулинотерапию [14, 16]. Данный препарат следует принимать по 1 таблетке 1–2 раза в день, во время или после еды. Дозировка 500, 850 и 1000 мг назначается индивидуально в зависимости от концентрации глюкозы в крови.
Выявлено сходство глюкозопонижающего действия пиоглитазона, метформина и глимепирида у больных с вновь диагностированным сахарным диабетом 2-го типа. Отмечены особенности действия глимепирида (Амарил) в отношении быстрого снижения концентрации глюкозы в плазме крови, который принимается утром до еды по 1 таблетке (начальная доза 1 мг) под контролем концентрации глюкозы крови. Также отмечено благоприятное действие пиоглитазона (производное тиазолидиндионового ряда) на концентрацию глюкозы в плазме крови натощак и жирных кислот, что следует учитывать при индивидуальном выборе препаратов [14]. Пиоглитазон назначается внутрь 1 раз в день (независимо от приема пищи). Монотерапия пиоглитазоном 15–30 мг/сут, при необходимости доза может быть увеличена до 45 мг/сут.
При сахарном диабете достаточно часто выявляется патология со стороны органов полости рта. При этом одни поражения находятся в связи с сахарным диабетом, другие, хотя и не так тесно, связаны с этим заболеванием, тем не менее достоверно чаще встречаются среди лиц, больных сахарным диабетом [11, 12].
Слизистая оболочка полости рта, в частности язык, свидетельствует о состоянии здоровья и в первую очередь отражает состояние полости рта и желудочно-кишечного тракта [13]. Полость рта является наиболее ранним и тонким индикатором различных расстройств обмена веществ в организме, и, следовательно, изучение состояния слизистой полости рта в возрастном аспекте может помочь в разрешении некоторых диагностических и дифференциально-диагностических задач [11, 12, 13].
Вкусовая сенсорная система определяется сегодня как морфофизиологическая система, обеспечивающая восприятие и анализ химических веществ, поступающих в полость рта, а также отражающая функциональное состояние организма.
Уменьшение численности вкусовых почек приводит к снижению вкусовой чувствительности [11, 12]. У больных сахарным диабетом 2-го типа этому способствует нарушение ауторегуляции церебрального кровотока с вегетативной нейропатией [11].
Утрата вкусового ощущения существенно снижает качество жизни и ухудшает общее и социальное состояние здоровья человека [11, 12].
Итальянские исследователи провели крупномасштабное исследование по этиологии нарушений вкуса среди популяции. Авторы установили, что нарушение вкуса вызывается широким спектром причин: нервными, эндокринными, метаболическими, инфекционными, иммунологическими, медикаментозными, хирургическими. Вкусовая сенсорная система уязвима как для внутренних, так и для внешних факторов [25].
Деятельность вкусовой сенсорной системы тесно связана с работой пищеварительного аппарата. С одной стороны, с рецепторного отдела вкусовой сенсорной системы рефлекторно «запускается» отделение слюны и желудочного сока, оказывается влияние на моторику пищеварительной системы; с другой стороны, уровень активности вкусовых воспринимающих структур зависит от степени наполнения пищей желудочно-кишечного тракта. Так, чувствительность вкусовых рецепторов, максимальная натощак, после приема пищи значительно снижается [25]. Существенную роль играет вкусовая сенсорная система в предпочтительном выборе тех или иных пищевых продуктов [25]. При утрате пищей вкуса и запаха, а также при денервации ротовой полости, разрушении таламических ядер или коркового отдела вкусового анализатора частично или полностью нарушается вкусовой анализ [15].
В ряде случаев извращения вкуса вызываются заболеваниями внутренних органов, нарушением обмена веществ; ощущение горечи отмечается при заболеваниях печени и желчного пузыря, ощущение кислоты — при желудочных диспепсиях, ощущение сладкого во рту — при выраженных формах сахарного диабета [4].
На фоне развития изменений слизистой оболочки полости рта с явлениями атрофии, повышенным ороговением эпителия и появлением эрозий на языке отмечено прогрессирующее уменьшение количества функционирующих грибовидных сосочков и извращение вкусового восприятия [11, 12].
Многие заболевания слизистой оболочки полости рта и языка, являясь отражением каких-либо патологических процессов в других органах, приводят к изменению функционального состояния вкусового анализатора. При этом изменение вкусовой чувствительности может быть ранним признаком заболевания организма [8]. Но, несмотря на то, что эти симптомы могут иметь диагностическое значение, работ, посвященных изучению вкусовой сенсорной системы, в этом аспекте насчитывается немного [7].
Voros-Balog и соавт. [31] считают, что «географический» язык (5,7%) может свидетельствовать об аллергическом заболевании. При обследовании языка у 1017 школьников в 35,11% случаев найдены те или иные изменения языка, в том числе на фоне диабета [31].
В деятельности вкусового анализатора существенную роль играет такой пищевой гуморальный фактор, как содержание глюкозы в крови, который является ведущим компонентом пищевой биологической потребности, обусловливающей формирование пищевого мотивационного состояния [7].
Нарушение гомеостаза глюкозы является патогенетическим признаком заболевания сахарного диабета. Это заболевание поражает людей разных возрастных и социальных групп, среди которых с каждым годом увеличивается число лиц молодого возраста. На ранних стадиях патологии углеводного обмена, когда человек ощущает себя здоровым, могут появляться первые признаки разбалансированности в четко отлаженном глюкозном гомеостазе, изменение чувствительности различных воспринимающих структур, в том числе вкусовой сенсорной системы [7, 12].
Для изучения вкусовой рецепции при диабете был использован наряду с пороговым и метод функциональной мобильности, при этом показано, что нарушение вкусового восприятия находится в коррелятивных отношениях с тяжестью заболевания и уровнем сахара в крови [7]. Были отмечены особенности вкусовой чувствительности при сахарном диабете у детей [7].
Нарушение процессов восприятия при сахарном диабете может распространяться и на обонятельный анализатор. Так, Takayama и соавт. [30] приводят описание острой потери чувства обоняния у мужчины 61 года с сахарным диабетом 2-го типа. После нескольких лет успешного лечения с помощью диеты (1600 ккал) и без приема лекарственных средств симптомы гипосмии исчезли. Эти авторы полагают, что гипосмия была вызвана диабетической мононейропатией первого черепного нерва (n. olfactorius).
Состояние глюкозного гомеостаза, поддержание которого осуществляется соответствующей функциональной системой, принадлежит к числу критериев здоровья и слаженной работы системы. Данное положение подтверждается изучением вкусового восприятия у практически здоровых людей при внутривенном введении глюкозы, а также изучением гуморального фона гастролингвального рефлекса [13].
Принимая во внимание известные в литературе данные о роли вкусового рецепторного аппарата в деятельности целостного организма, а особенно при сахарном диабете, исследование пороговой густометрии, определение функциональной мобильности вкусовых сосочков языка могут быть использованы в диагностических целях для профилактики, раннего выявления и своевременного лечения нейропатии у больных сахарным диабетом 2-го типа.
Литература
- Аметов A. C. Инсулиносекреция и инсулинорезистентность: две стороны одной медали // Проблемы эндокринологии. 2002. Вып. 48, № 3. С. 31–37.
- Андреева Е. И. Суточный профиль артериального давления и оптимизация терапии артериальной гипертензии у больных сахарным диабетом: Автореф. дис. … канд. мед. наук. Ростов-на-Дону. 2005. 24 с.
- Балаболкин М. И. Диабетология. М.: Медицина, 2000. 471 с.
- Балаболкин М. И. Инсулинорезистентность и ее значение в патогенезе нарушений углеводного обмена и сахарного диабета типа 2 // Сахарный диабет. 2002. № 1. С. 12–20.
- Благосклонная Я. В., Бабенко А. Ю., Красильникова Е. И. Сахарный диабет типа II (инсулиннезависимый) // Новые Санкт-Петербургские врачебные ведомости. 2001. № 3. С. 17–23.
- Давыдов А. Л. Гемодинамические и метаболические нарушения у больных сахарным диабетом 2 типа в сочетании с ишемической болезнью сердца: Автореф. дис…. д-ра мед. наук. М., 2000. 315 с.
- Заклякова Л. В., Курепова Т. Б. Сосудистая молекула адгезии-1 — маркер ранней диагностики диабетических микроангиопатий / Актуальные вопросы диагностики, лечения и профилактики наиболее распространенных заболеваний внутренних органов: Материалы 4-го терапевтического форума. Тюмень, 2005. С. 16–17.
- Конышев В. А. Пищевые привычки и капризы вкуса // Мед. помощь. 2002. № 1.С. 39–42.
- Мычка В. Б., Горностаев В. В., Чазова И. Е. Сердечно-сосудистые осложнения сахарного диабета 2-го типа // Кардиология. 2002. № 4. С. 73–77.
- Науменкова И. В. Клинико-диагностические аспекты инсулинорезистентности у больных сахарным диабетом 2 типа на инсулинотерапии: Автореф. дис. … канд. мед. наук. М., 2002. 20 с.
- Рединова Т. Л., Злобина O. A., Мерзлякова О. Г. Состояние полости рта у больных сахарным диабетом / Современные вопросы стоматологии: Материалы двенадцатой межрегион. науч.-практич. конф. стоматологов. Ижевская гос. мед. акад. Ижевск, 2000. С. 148–152.
- Токмакова С. И., Бондаренко О. В., Сысоева О. В. Влияние возраста и обменных нарушений при сахарном диабете на слизистую оболочку полости рта / Стоматология. Рос. науч. форум с междунар. участием «Стоматология на пороге третьего тысячелетия», 6–9 февраля 2001 г. МГМСУ. М., 2001. С. 117–118.
- Хворостинка В. Н., Кривоносова Е. М. Патогенетические особенности состояния гастродуоденальной системы у больных сахарным диабетом // Врачебная практика. 2004. № 3. С. 9–13.
- Belcher G., Schernthaner G. Changes in liver tests during 1-year treatment of patients with Type 2 diabetes with pioglitazone, metformin or gliclazide // Diabet. Med. 2005. Vol. 22, № 8. P. 973–979.
- Ding R. et al. The effect of taste and consistency on swallow physiology in younger and older healthy individuals: a surface electromyographic study // J. Speech Lang Hear Res. 2003. Vol. 46, № 4. P. 977–989.
- Douek I. F., Allen S. E., Ewings P., Cale E. A. M., Bingley P. J. Continuing metformin when starting insulin I patients with Type 2 diabetes: A double-blind randomized placebo-controllde trial // Diabet. Med. 2005. Vol. 22, № 5. P. 634–640.
- Duby I. I. et al. Diabetic neuropathy: an intensive review // Health Syst Pharm. 2004. Vol. 61, № 2. P. 160–173.
- Feinglos M. N., Saasd M. F., Pi-Sunyer E. X. Effects of liraglutide (NN2211), a long-acting GLP-1 anologue, on glucaemic control and body weight in subjects with Type 2 diabetes // Diabet. Med. 2005. Vol. 22, № 8. P. 1016–1023.
- Gazis A., Pound N., Macfarlane R. Mortality in patients with diabetic neuropathic osteoarthropathy // Diabet. Med. 2004. Vol. 21, № 11. P. 1243–1246.
- Gopaul N. K., Manraj M. D., Nebe A. Oxidative stress could precede endothelial dysfunction and insulin resistance in Indian Mauritians with impaired glucose metabolism // Diabetologia. 2001. Vol. 44, № 6. P. 706–712.
- Huang S., Zhong R., Liang M. Relationship between lipoprotein (a) and activity of coagulation in old diabetic mellitus // China J. Mod. Med. 2004. Vol. 14, № 17. P. 34–36.
- James A. P., Watts G. F., Mato J. C. L. The effect of metformin and rosiglitazone on postprandial lipid metabolism in obese insulin-resistant subjects // Diabetes. Obesity and Metab. 2005. Vol. 7, 64. P. 381–389.
- Kekalainen P., Sarlund H., Pyorala K. Hyperinsulinemia cluster predicts the development of type 2 diabetes independently of family history of diabetes // Diabetes Care. 1999. Vol. 22, № 1. P. 86–92.
- Rachmani R., Slavachevski I., Berla M. Teaching and motivating patients to control their risk factors retards progression of cardiovascular as well as microvascular seguelae of Type 2 diabbetes mellitus- a randomized prospective 8 years follow-up study // Diabet. Med. 2005. Vol. 22, № 4. P. 410–414.
- Rossig H. et al. Haloperidol and clozapine antagonize amphetamine disruption of latent inhibition of conditioned taste aversion //Psychopharmacology. 2003. Bd. 107, № 3. S. 263–270.
- Sa J. R., Silva R. C, Nasri E. Non-obese adult onset diabetes with oral hypoglycemic agent failure: Islet cell autoantibodies or reversible beta cell refractoriness // Braz. J. Med. and Biol. Res. 2003. Vol. 36, № 10. P. 1301–1309.
- Shah P. V. Elevated free fatty acids impair glucose metabolism in women // Diabetes. 2003. Vol. 52, № 1. P. 38–42.
- Stender S., Schuster H., Barter R. Comparison of rosuvastatin with atorvastatin, simvastatin and pravastatin in achieving cholesterol goats and improving plasma lipids in hypercholesterolaemic patients with or without the metabolic syndrome in the MERCURY I trail // Diabetes, Obesity and Metab,. 2005. V. 7, № 4. P. 430–438.
- Tabaei B. P., Engelgau M. M., Herman W. H. A multivariate logistic regression equation to screen for dysglycaemia: Development and validation // Diabet. Med. 2005. Vol. 22, № 5. P. 599–605.
- Takayama S., Sasaki T. Acute hyperemia in type 2 diabetes // J. Int. Med. Res. 2003. Vol. 31, № 5. P. 466–468.
- Voros-Balog T., Vincze N., Banoczy J. Prevalence of tongue lesions in Hungarian children // Oral-Dis. 2003. Vol. 9, № 2. P. 84–87.
- Wild S. H., Smith E. B., Lee A. J. Criteria for previously undiagnosed diabetes and risk of mortality: 15-year follow-up of the Edinburgh Artery Study cohort // Diabet. Med. 2005. Vol. 22, № 4. P. 490–496.
Д. А. Кахраманова А. Л. Давыдов, доктор медицинских наук, профессор В. А. Ольхин, доктор медицинских наук, профессор МГМСУ, Москва
Контактная информация об авторах для переписки
Профилактика сладкого самогона
Из теории становится понятно, что нужно сократить до минимума появление глицерина и диэтилового спирта в браге в процессе брожения и постараться отсечь эти вещества при перегонке. Для этого нужно:
- Использовать воду для браги нормальной кислотности, желательно бутилированную.
- Уменьшить срок брожения к минимуму, сделав правильный гидромодуль (1:4 или 1:5), и поддерживая оптимальную температуру – 26-29 °C.
- Не допускать заражения сусла молочнокислыми бактериями.
- Сменить дрожжи (если проблема сладкого самогона встречалась раньше).
- Первую перегонку стараться делать быстро, чтобы в процессе кипячения появлялось как можно меньше вредных веществ.
- Правильно выполнять дистилляцию и ректификацию, придерживаясь оптимальных температурных режимов, а также отбирая достаточное количество «голов» и «хвостов».
- Следить за чистотой оборудования (особенно медного), делать регулярную промывку и очистку.
- Использовать бражные и ректификационные колонны, способные сделать нормальную очистку спирта (правильная конструкция, достаточная длина царги, плотна набитая насадка СПН или РПН, охладитель подходящей мощности, нагреватель с плавным регулированием мощности, автоматика контроля температуры и т.д.).