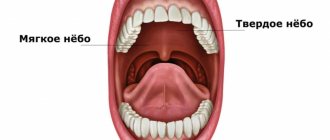
Нёбо — верхняя стенка полости рта, подразделяющаяся на твёрдое нёбо, формирующее передние две трети, и мягкое нёбо, представляющее собой заднюю треть. Твёрдое нёбо образовано в переднем отделе нёбными отростками верхнечелюстных костей, в заднем отделе горизонтальными пластинками нёбных костей. Мягкое нёбо представляет собой складку слизистой оболочки, которая содержит в себе соединительную ткань и мышцы. Клетки слизистой оболочки, покрывающей обе части нёба, может стать источником злокачественного новообразования — рака нёба.
По сути своей рак нёба представляет собой частный случай рака слизистой оболочки полости рта. Рак твёрдого нёба составляет 4% от всех опухолей данной локализации, рак мягкого нёба — 6,2%. Так как твёрдое и мягкое нёбо представлены различными тканями, различаются и гистологические подтипы выявляемых раков: из структур мягкого нёба чаще всего развивается плоскоклеточный рак, из твёрдого нёба — цилиндрома (аденокистозный рак), аденокарцинома, реже — плоскоклеточный рак.
Кроме того, опухоль нёба может быть не самостоятельным заболеванием, а метастазом иного рака, расположенного в области головы и шеи.
Факторы риска
Среди основных факторов, предрасполагающих к развитию рака нёба, выделяют следующие:
- вредные привычки: курение, особенно в сочетании с употреблением крепкого алкоголя, жевание различных смесей (например, бетель);
- предраковые состояния, способные переродиться в злокачественную опухоль,
- хроническое воспаление слизистой ротовой полости;
- факторы хронического механического травмирования слизистой оболочки полости рта (разрушенными зубами и их корнями, некачественно изготовленными протезами);
- работа на вредных производствах (контакт с канцерогенами, работа в условиях высоких температур);
- недостаток витамина, А;
- употребление слишком горячей и слишком острой пищи.
Отдельно хотелось бы остановиться на заболеваниях, которые являются облигатными, то есть с высокой частотой озлокачествления, и факультативными, с низкой частотой озлокачествления, предраковыми состояниями.
Облигатным состоянием для рака нёба является болезнь Боуэна — единичные или множественные новообразования слизистой, локализующиеся в её поверхностном слое. На ранних стадиях своего развития новообразование выглядит как красноватое пятно с неровными краями. Пятна медленно растут, при расположении нескольких пятен вблизи друг от друга они могут сливаться. При дальнейшем росте пятна могут шелушиться, на них могут появляться углубления или наросты.
Всё время своего прогрессирования болезнь Боуэна не проявляет себя болью или зудом. О перерождении болезни Боуэна в рак говорит появление язвочек на бляшке.
Болезнь Боуэна зачастую рассматривается как рак in situ, поэтому при выявлении требует немедленного хирургического лечения.
К факультативным предраковым заболеваниям относятся:
- Лейкоплакия — плоские, беловатой окраски участки слизистой оболочки, гладкие на ощупь и с мягкой консистенцией. Плоские лейкоплакии могут не изменяться в течение многих месяцев, не утолщаясь и не изъязвляясь. Частота развития рака вследствие лейкоплакии варьирует по данным разных авторов и составляет 15-75%.
- Эритроплакия — приподнятый над поверхностью участок слизистой оболочки красного цвета, которая легко травмируется и кровоточит. В 70% случаев приводит к развитию рака (а по данным ряда авторов, при длительном существовании эритроплакии такая вероятность возрастает до 80-100%).
- Лейкокератоз — разрастание плоского эпителия. При осмотре выглядит как различной формы белесоватые пятна, несколько возвышающиеся над слизистой оболочкой мягкого нёба. При ощупывании участка лейкокератоза определяется плотноватая консистенция, шероховатая поверхность.
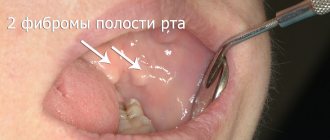
- Папилломатоз — сосочковые разрастания соединительной ткани, вызванные инфицированием вирусом папилломы человека. В большинстве случаев папилломы развиваются на фоне прогрессирования лейкокератоза.
В силу риска озлокачествления вышеуказанных образований необходимо проведение хирургического лечения — может быть выполнено как обычное иссечение пораженных участков слизистой, так и криодеструкция или электрокоагуляция.
Фазы развития
Новообразования даже доброкачественного происхождения спустя какое-то время перерождаются в злокачественную опухоль, которая при прогрессировании проходит три этапа развития:
- Начальная форма характеризуется непривычными явлениями для больного в виде болезненных ощущений, язвочек, уплотнений в полости рта.
- Развитая форма болезни – язвочки приобретают вид щелей, появляются боли, отдающие из полости рта в разные части головы. Есть случаи, когда больной на данном этапе не ощущает боли.
- Запущенная форма – активная фаза онкологического заболевания, когда очаги распространяются быстро. Отмечается и сопутствующая симптоматика: боли во рту, трудности с проглатыванием пищи, резкое снижение массы тела, изменение голоса.
Симптомы при раке нёба
В самом начале развития заболевания, как и при многих других видах рака, жалобы могут отсутствовать. На этой стадии выявление поражения нёба может быть случайной находкой при осмотре у стоматолога или отоларинголога. Основной жалобой, с которой пациенты обращаются к врачу на начальных стадиях рака, является дискомфорт во время приёма пищи в виде жжения или покалывания. При локализации опухоли в слизистой мягкого нёба может также возникать «боль в горле», которую можно ошибочно признать за следствие воспалительного процесса.
На фоне одного из описанных выше предраковых процессов или на неизменённой слизистой оболочке нёба появляется небольшое уплотнение или папиллярный вырост, плоская или щелевидная язвочка с валикообразным краем и уплотнённым дном (наиболее распространённый вариант, выявляется примерно в 50% случаев), белые пятна.
По поводу выявленных новообразований может быть назначено консервативное лечение. Важно помнить, что в ситуации, когда возможные причины образования язвы или трещины устранены, но проведённое лечение по истечении 10–15 дней оказалось безрезультатным, следует провести диагностику на наличие злокачественного образования.
По мере увеличения размеров новообразования усиливается его давление на слизистую оболочку, может появиться или увеличиться в размерах участок изъязвления, который, в свою очередь, может инфицироваться. В совокупности это приводит к появлению болевого синдрома. Боли могут иметь разную интенсивность, иметь локальный характер или же иррадиировать в ту или иную область головы, чаще всего в ухо и височную область на стороне поражения.
У многих больных усиливается слюноотделение в результате раздражения слизистой оболочки. Если опухоль начала распадаться или же присоединилась инфекция, появляется зловонный запах изо рта.
В случае сильно запущенного процесса рак нёба разрушает окружающие ткани — кости, мышцы, иные структуры, формирующие полость рта, кожу, что и определяет определяет появление новых симптомов. Помимо выраженного болевого синдрома, развиваются нарушения речи, глотания, что приводит к истощению. В случае опухолевого поражения мышц затрудняется открывание и закрывание рта. В случае распада опухоли развивается кровотечение, которое плохо купируется и может быть жизнеугрожающим. Наконец, может присоединиться пневмония, способная привести к гибели пациента.
Осложнения
Рак нёба – опасная болезнь. Голова и шея кровоснабжаются чрезвычайно хорошо, поэтому все патологические процессы распространяются в кратчайшие сроки. Рядом располагаются жизненно важные органы – головной мозг, дыхательные пути, крупные кровеносные сосуды (ветви наружной и внутренней сонной артерии), нервные стволы. При вовлечении этих структур прогноз становится неблагоприятным.
Раз опухоль изъязвляется, присутствует высокий риск присоединения вторичной инфекции и попадания микроорганизмов в кровь. В условиях сниженного иммунитета возникнет септическое состояние, характеризующееся полиорганной недостаточностью.
При прорастании рака в кровеносные сосуды возможны опасные для жизни массивные кровотечения. Увеличение размеров опухоли грозит образованием механического препятствия прохождению воздуха в лёгкие, в таком случае разовьется асфиксия.
Диагностика рака нёба
Диагностика начинается со сбора анамнеза с обязательным выявлением факторов риска возникновения рака и физикального осмотра. Опухоль характеризуется тремя формами роста:
- экзофитной, при которой выявляются грибовидные или бляшкообразные наросты на слизистой оболочке с чёткими границами;
- эндофитной (язвенная, инфильтративная или язвенно-инфильтративная)
- смешанной.
Для верификации диагноза рака необходимо выполнение биопсии образования нёба. Возможно выполнение биопсии несколькими путями:
- Браш-биопсия — относительно новый метод, преимуществом которого является безболезненность, соответственно, не требуется даже локальной анестезии. Материал с поверхности опухоли берут с помощью специальной щёточки, и далее исследуют. В случае, если материал недостаточно информативен, в дальнейшем выполняется стандартная инцизионная биопсия.
- Инцизионная биопсия — наиболее частый и наиболее информативный метод. В этом случае подозрительное на рак образование иссекается полностью под местной анестезией (реже — под общей, в случае труднодоступного расположения образования), и на гистологическое исследование направляется вся опухоль.
- Тонкоигольная аспирационная биопсия — при этом методе забор материала для гистологического исследования получают путём пункции образования тонкой иглой.
Для уточнения диагноза может быть дополнительно назначено иммуногистохимическое исследование.
Для оценки распространённости рака назначаются следующие методы инструментальной диагностики:
- ультразвуковое исследование лимфоузлов шеи и тканей полости рта,
- компьютерная или магнитно-резонансная томография поражённой области,
- ультразвуковое исследование или компьютерная томография органов брюшной полости и забрюшинного пространства,
- рентгенография или компьютерная томография органов грудной клетки,
- может быть назначена позитронно-эмиссионная томография, особенно в случае возникновения рецидивной опухоли и при значительном распространении рака.
Кроме того, может быть назначен анализ на наличие папилломавирусов. До 70% больных раком полости рта различных локализаций, в том числе раком нёба, являются носителями папилломавирусов. Инфицирование папилломавирусом 16 типа, реже 18 типа, которые обладают высоким риском онкогенности, может быть одним из факторов, приводящих к развитию рака мягкого нёба.
Прогноз
Полностью побороть болезнь возможно только в случае ранней диагностики и правильного выбора метода лечения
Прогноз таков – полностью побороть болезнь возможно только в случае ранней диагностики и правильного выбора метода лечения.
Результат также зависит от формы рака.
К примеру, папиллярную разновидность вылечить гораздо легче. Сложнее всего приходится с язвенным новообразованием.
Безрецидивный период (до 5 лет) после курса изолированной терапии составляет 70-85%, при развитии новообразования на дне полости рта показатель ниже (46-66%).
При диагностировании рака полости рта 3 стадии согласно статистике отсутствие рецидивов наблюдается у 15-25%.
Стадии рака нёба
Рак нёба стадируется согласно общим для большинства злокачественных опухолей принципам — по системе TNM, которая предусматривает оценку размера и распространённости первичной опухоли, вовлечённость регионарных лимфатических узлов и наличие отдалённых метастазов, и сообразно этим параметрам выделяют следующие стадии:
- 0 стадия — рак in situ. Поражены только поверхностные слои слизистой оболочки без распространения в ниже лежащие слои.
- I стадия — опухоль до 2 см в наибольшем измерении, без поражения регионарных лимфоузлов и отдалённых метастазов.
- II стадия — опухоль от 2 до 4 см в наибольшем измерении, без поражения регионарных лимфоузлов и отдёленных метастазов.
- III стадия — опухоль более 4 см в наибольшем измерении, или опухолевый узел до 4 см с метастазом размером менее 3 см в одном регионарном лимфоузле на стороне поражения.
- IV стадия — опухоль, распространяющаяся на близлежащие структуры (например, кортикальный слой кости, жевательный аппарат, крыловидные отростки основной кости или основания черепа); или метастазы размером больше 3 см и\или в нескольких лимфоузлах как с одной стороны шеи, так и с обеих; или наличие отдалённых метастазов.
Лечение рака нёба
Рак нёба является химио- и радиочувствительной опухолью, поэтому данные методы лечения рака широко применяются наряду с хирургическим. Тактика лечения определяется размером опухоли и степенью вовлечения регионарных лимфоузлов. Так, хирургическое лечение не рекомендовано при стадии Т4b, когда наблюдается значительное прорастание окружающих костных структур, при непосредственном распространении опухоли из регионарных лимфоузлов на кожу, распространении на структуры средостения или шейные позвонки в связи с нерезектабельностью процесса, интра- и послеоперационными рисками, низкой эффективностью и низкой вероятностью радикальности проведённого хирургического лечения.
Существует несколько вариантов хирургического доступа, у каждого из которых есть свои показания и противопоказания. Для опухолей, локализованных ближе к преддверию полости рта, допустимо использовать трансоральный доступ, для опухолей «задних локализаций» — срединная мандибулотомия. Во время операции опухоль удаляется в пределах здоровых тканей единым блоком. При значительной глубине инвазии возможно удаление большой части нёба. В этом случае возможно использование реконструктивно-пластических техник с применением местных лоскутов (слизисто-надкостничный лоскут), свободных лоскутов (например, кожно-мышечный лоскут с включением большой грудной мышцы, трапециевидной мышцы), расщеплённого кожного лоскута для укрывания дефекта. Для удаления лимфоузлов шеи используется отдельный доступ.
Тактика лечения различается в зависимости от того, какая часть нёба — твёрдое или мягкое — поражена. Так, при лечении больных раком твёрдого нёба алгоритм следующий:
- При первой и второй стадиях заболевания показано удаление первичного очага и профилактическое удаление регионарных лимфатических узлов. Руководство NCCN предусматривает возможность проведения биопсии сторожевого лимфатического узла, но на данный момент эта методика не нашла широкого распространения. В случае, если по данным послеоперационного гистологического исследования выявлены метастазы в лимфатических узлах или же факторы неблагоприятного прогноза, в послеоперационном периоде проводят химиотерапию или лучевую терапию. В отдельных случаях, когда пациент отказывается от операции или же он неоперабелен в силу сопутствующих заболеваний, возможно проведение радикального курса лучевой терапии.
- При третьей стадии заболевания, когда уже выявлены метастазы в лимфатическом узле, шейная лимфодиссекция выполняется обязательно и более широко, нежели в профилактическом варианте. При наличии двустороннего поражения или же поражения лимфатических узлов на противоположной стороне лимфодиссекция выполняется с обеих сторон. После выполнения операции при наличии неблагоприятных факторов прогноза показано проведение лучевой терапии или химиотерапии, либо же их комбинации.
При поражении мягкого нёба тактика лечения следующая:
- При ранних стадиях рака проводится хирургическое лечение, включающее двустороннюю лимфаденэктомию. В случае выявления факторов неблагоприятного прогноза в послеоперационном периоде проводят лучевую или химиотерапию.
- При N1 стадии, когда поражён только один регионарный лимфатический узел, проводится одновременная химиолучевая терапия.
- При третьей или четвёртой стадии заболевания при технической возможности выполнения проводится хирургическое лечение с последующей лучевой терапией. Альтернативными вариантами может быть химиолучевая терапия или же проведение двух курсов индукционной химиотерапии и далее — химиолучевая терапия.
Если выявлены отдалённые метастазы, пациенту назначается химиотерапия. Важно отметить, что наличие отдалённых метастазов не является противопоказанием к проведению операции или лучевой терапии на область первичной опухоли — такая тактика допустима, если количество метастазов небольшое, а объективное состояние пациента хорошее (индекс Карновского 90–100%).
Лучевая терапия проводится на область первичной опухоли и лимфатические узлы шеи с обеих сторон. Если лечение проводится по радикальной программе, то разовая доза составляет 2 Гр, суммарная — до 70 Гр на сам опухолевый узел и метастатически пораженные лимфоузлы, на непоражённые лимфоузлы — до 50 Гр.
Послеоперационная лучевая терапия должна быть начата в срок не более 3 месяцев со дня выполнения операции, а оптимальным сроком являются 6 недель, но начать её можно только после полного заживления послеоперационных ран. В этом случае к ложу удалённой опухоли и области метастатически поражённых лимфоузлов подводится меньшая суммарная доза — 60–66 Гр, в зависимости от вовлечения в опухолевый процесс краёв резекции, на интактные лимфатические коллекторы также подводится 50 Гр.
В ряде ситуаций в дополнение к дистанционной лучевой терапии, а также в качестве альтернативы, может использоваться внутритканевая брахитерапия. При низкодозной брахитерапии она может быть выполнена за несколько сеансов до 60-70 Гр без дистанционного облучения и до 20-35 Гр при подведении ещё 50 Гр на этапе дистанционной лучевой терапии; при высокодозной – в качестве буста до 21 Гр за 7 сеансов после 40-50 Гр от дистанционной лучевой терапии или до 45-60 Гр с разовой дозой 3-6 Гр в самостоятельном варианте.
В качестве химиотерапевтических агентов применяются:
- Цисплатин — если пациенту показана химиолучевая терапия, цисплатин вводится 1 раз в три недели (в 1, 22 и 43 дни лучевого лечения);
- Карбоплатин — в качестве альтернативы цисплатину во избежание нефротоксичности;
- 5-фторурацил — применяется в комбинации с цисплатином или карбоплатином;
- Цетуксимаб — при наличии сопутствующей патологии (по сути – противопоказания к применению химиотерапии на основе препаратов платины, например, почечной недостаточности).
Индукционная химиотерапия предусматривает применение трёхкомпонентных схем, которые включают доцетаксел или паклитаксел, цисплатин и фторурацил.
Хотелось бы отдельно отметить возможность проведения криодеструкции опухоли. Хотя на данный момент такой подход не считается стандартным, он может быть с успехом применён при первой стадии рака мягкого нёба в комбинации с лучевой или химиолучевой терапией при условии ответа опухоли на консервативное лечение, а также при локализованных рецидивных опухолях в случае невозможности проведения хирургического вмешательства. Несомненным достоинством данного метода является его малая травматичность для окружающих тканей, но применён он может быть у небольшого количества тщательно отобранных больных.
Классификация онкологической патологии нёба
В зависимости от расположения опухоли выделяются два вида: рак твёрдого нёба, при котором патологический процесс затрагивает костные структуры; и рак мягкого нёба, поражающий слизистый и мышечный отдел свода. Раковое новообразование выглядит либо узлом, либо изъязвлением.
В основе иной классификации лежит источник роста новообразования:
- Цилиндрома. Источником атипичных клеток является железистая ткань. Для указанного гистологического вида опухоли характерны интенсивный рост и быстрое формирование метастазов.
- Аденокарцинома. Опухоль имеет эпителиальное происхождение. Может встречаться при раке любого отдела нёба.
- Плоскоклеточный рак. Встречается в практике чаще других типов. Раковые клетки образуются в слизистой ткани.
Медицинские работники используют классификацию TNM. T (tumor) – характеризует степень поражения ткани органа опухолью. Делится на подтипы Tis, T1-T4, где Tis – преинвазивный рак.
- T1 – размер новообразования не превышает двух сантиметров.
- T2 – образование размером от двух до четырёх сантиметров.
- T3 – стадия с опухолью больше четырёх сантиметров.
- T4 – рак прорастает в близлежащие ткани.
Рак нёба
N (nodus) отражает поражение лимфатических узлов. Классифицируется по степеням от N0 до N3, когда лимфоузлы не поражены, поражены на одной стороне, на обеих и спаяны с окружающими тканями, соответственно.
Последняя характеристика – наличие метастазов, M (metastasis). Выделяется степень M0, когда метастазов нет, и степень M, если обнаруживаются метастатические поражения.
Лечение рецидива рака нёба
Рак нёба, как и любое другое злокачественное новообразование, способно к рецидивированию. Лечение рецидива представляет собой значительную сложность, так как проведённое по поводу первичной опухоли лечение значительно сужает терапевтические возможности. В настоящее время при локорегионарном рецидиве проводится повторная операция, которая должна быть направлена на достижение чистых краёв резекции и дальнейшей лучевой или химиолучевой терапией, если она не была проведена по поводу первичной опухоли; в качестве альтернативы при невозможности выполнить хирургическое вмешательство может выступить химиолучевая терапия.
Если же лучевая терапия уже проводилась, то проводится либо операция с последующей химиотерапией, либо повторное облучение, возможно, в комбинации с химиотерапией.
Виды опухоли
Опухоль на небе во рту всегда свидетельствует о начале воспалительного процесса в организме человека. Опухоли бывают доброкачественными и злокачественными.
Злокачественное образование
Проблемы при развитии злокачественной опухоли не ограничиваются нарушениями при разговоре и приеме пищи. Шишка, причиной которой является рак, нарушает артикуляцию, усложняет возможность общения либо полностью исключает ее.
Рак ротовой полости характерен для мужчин и является локальным метастазом иных злокачественных образований в голове. Является редким онкологическим заболеванием.
Подобные злокачественные уплотнения классифицируют как нарост на небе во рту. Бугорок может вскочить из-за доброкачественного воспалительного процесса, потому выскакивать однозначное мнение о диагнозе нельзя.
Понимание причин появления новообразования, важно для определения курса лечения. Точно диагностировать причины можно проведя клинические исследования уплотнения.
Доброкачественное образование
Киста на небе во рту не летальный диагноз, ее диагностируют при ряде доброкачественных опухолей. Такие бугорки вызваны коварными, но излечимыми болезнями:
- нарост тканей кровеносных сосудов (ангиома);
- киста;
- пузырчатка (эрозия);
- миксома.
Реабилитация после проведённого лечения
Реабилитация после проведённого лечения требует комплексного подхода, в основе которого лежит изменение образа жизни:
- Соблюдение диеты. В раннем послеоперационном периоде или после завершения лучевой терапии возможен только приём жидкой или пюреобразной пищи. По мере заживления тканей полости рта возможен переход на полутвёрдую и твёрдую пищу. Желательно жевать на стороне, противоположной пораженной.
- В случае нутритивной недостаточности пациенту может быть назначено внутривенное или специализированное лечебное питание (например, Нутридринк). Нутритивная поддержка проводится при наличии хотя бы одного из указанных факторов: снижение массы тела за последние 6 месяцев на 10% и более, снижении показателей белков в биохимическом анализе крови, снижении индекса массы тела до значения менее 20. Указанные меры могут быть применены как до планируемого оперативного вмешательства, так и в период проведения химиотерапии и лучевой терапии. В послеоперационном периоде нутритивная поддержка должна проводиться в течение 7 и более суток.
- Рекомендуется обильное питьё. Если больные с опухолью нёба предъявляют жалобы на сухость во рту, показано назначение заменителей слюны (например, растворы с фосфатом кальция; гели, содержащие лизоцим, лактоферрин и пероксидазу), стимуляторов слюноотделения и вкуса (например, жевательная резинка с ксилитолом, леденцы с сорбитолом или ксилитолом), возможно применение пилокарпина.
- Гигиена полости рта. Чистка зубов будет допустима после заживления послеоперационных швов или разрешения лучевых повреждений. С целью соблюдения гигиены и зубов, и слизистых оболочек полости рта необходимо будет проводить полоскания или орошения. Применяются как раствор соды или антисептические растворы типа мирамистина, так и специальные бесспиртовые растворы. Полоскания должны проводиться не менее 4 раз в день, в том числе после каждого приёма пищи.
- Лечение лучевых повреждений. Лучевая терапия, как и любой другой метод лечения, имеет свои побочные эффекты, и в силу того, что подводится большая суммарная доза, они могут быть выражены значительно. Во время проведения лучевой терапии, а также по её завершению требуется соблюдение мер сопроводительного лечения: помимо вышеуказанных, пациенту назначается мазевая обработка кожи облучаемой области, после разрешения ранних лучевых повреждений — аппликации с растворами димексида нарастающих концентраций с целью предотвращения развития фиброза. В случае развития значительного повреждения слизистых оболочек назначается антибиотикотерапия, противогрибковые препараты с целью профилактики присоединения инфекции.
- В случае проведения химиотерапии – как самостоятельной, так и в комбинации с лучевой терапией, — может наблюдаться значительное падение показателей крови, поэтому необходим тщательный и регулярный контроль. Возможно применение стимуляторов гемопоэза для предупреждения перерыва в лечении или развития инфекционных осложнений.
- Восстановление речевой функции. Если операция выполнялась по поводу рака мягкого нёба, то в силу послеоперационного отёка речь может измениться. По мере заживления швов речевая функция восстановится самостоятельно, но в случае обширного поражения нёба и соответствующего объёма оперативного вмешательства для восстановления речи может потребоваться помощь логопеда.
- Глотание. Операция на нёбе, особенно мягком, может привести к нарушению глотания. Как до начала лечения, так и в его процессе пациентам назначается специальная профилактическая гимнастика и обучение тактике глотания. В случае значительного нарушения акта глотания пациенту может быть установлен назогастральный зонд для питания.
- Лечебная гимнастика может быть назначена для профилактики лимфостаза в области операции, а также для профилактики спазмов жевательных мышц.
Профилактика
Лучшая профилактика рака нёба — раннее выявление как уже существующего рака, так и предраковых состояний. Поэтому для профилактики рака рекомендуется периодическое самообследование полости рта и нёба в частности. Регулярные, не реже раза в год, посещения с профилактической целью стоматолога также играют большую роль в раннем выявлении заболеваний не только зубов, но и слизистой полости рта.
В случае выявления предраковых состояний пациенты нуждаются в диспансерном наблюдении, особенно если заболевания плохо поддаются лечению или склонны к рецидивированию.
Поскольку хронические воспалительные заболевания также способны стать причиной развития рака, требуется их лечение и регулярная санация полости рта. Положительно скажется отказ от вредных привычек — курения и употребления алкогольных напитков. Наконец, полноценное питание с употреблением большого количества овощей и фруктов несколько раз в день и продуктов из зерна грубого помола также будет способствовать снижению риска возникновения рака.
Пациенты, которым уже был поставлен диагноз «рак нёба» и завершившие лечение, также попадают под диспансерное наблюдение у врача-онколога. В первый год контрольный осмотр проводится каждые 1–3 месяца, во второй год — каждые 2–6 месяца, на сроке 3–5 лет — 1 раз в 4–8 месяцев. После 5 лет с момента операции визиты проводятся ежегодно или при появлении жалоб. Частота визитов определяется степенью риска возникновения рецидива. В рамках обследования проводится УЗИ лимфоузлов шеи с двух сторон и мягких тканей полости рта, органов брюшной полости, при необходимости — КТ/МРТ области головы и шеи, рентгенография органов грудной клетки один раз в год. Если до начала лечения проводилось ПЭТ-КТ, то его повторяют не ранее чем через год после завершения комплексного лечения.
Опухолевые поражения нёба могут довольно длительное время протекать бессимптомно, из-за чего пациенты обращаются ко врачу с уже достаточно запущенным процессом. Однако современные протоколы лечения позволяют дать надежду на излечение при любой стадии рака нёба. В арсенале врачей «Евроонко» есть все необходимые средства, позволяющие провести лечение заболеваний нёба с высочайшей эффективностью. Также наши специалисты всегда готовы проконсультировать вас и ваших близких по предраковым состояниям полости рта и сформировать план дальнейшего наблюдения и лечебных мероприятий.
Запись на консультацию круглосуточно
+7+7+78
Список литературы
- Злокачественные новообразования полости рта. Рекомендации Ассоциации Онкологов России, 2021 год.
- Head and neck cancers. NCCN clinical practice guidelines in oncology, 2021.
- Таболиновская Т.Д., Пустынский И. Н. Анализ эффективности криогенного лечения рака ротоглотки. Опухоли головы и шеи. 2021, том 6, № 2, стр. 56–59.
- Кропотов М.А. и соавт. Хирургические аспекты лечения рецидивов рака ротоглотка. Злокачественные опухоли. 2013. С. 43–52.
- Лазарев А. Ф. Пластический компонент в хирургическом лечении больных с опухолями орофарингеальной зоны. Сибирский онкологический журнал. 2007, № 1 (21). С. 59–62.
Преимущества лечения в Израиле
- Возможность лечиться у специалистов мирового уровня по умеренным ценам.
- Наличие современного лечебно-диагностического оборудования в клинике.
- Использование новейших и наиболее эффективных протоколов лечения.
- Заботливый уход во время пребывания на лечение и услуги кейс-менеджера, упрощающего пребывание пациента в чужой стране.
- Возможность оплатить услуги в любой удобной форме по факту их получения.
Если признаки заболевания обнаружены у вас или ваших близких, и вы интересуетесь лечением в Израиле, заполните форму заявки на нашем сайте или закажите обратный звонок. Наш консультант свяжется с вами в ближайшее время и поможет организовать поездку. Нет причины откладывать обращение, сделайте это сегодня!
- 5
- 4
- 3
- 2
- 1
(1 голос, в среднем: 5 из 5)