Кратко о гайморите
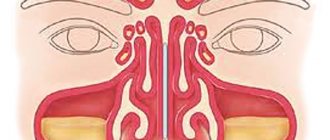
Гайморитом называется воспаление слизистой в верхнечелюстных пазухах. Первым описал эти пазухи Натаниэль Гаймор: от его имени и пошло название. А Леонардо да Винчи первым нарисовал верхнечелюстные пазухи.
По сути гайморит – это синусит, вызванный разными причинами, которые связаны с попаданием инфекции в пазухи и скоплением в них гноя. Он может быть риногенным, одонтогенным, травматическим, аллергическим.
Риногенный возникает из-за недолеченного ринита, когда инфекция проникает из полости носа в пазухи. Одонтогенный синусит развивается в результате попадания инфекции через больной зуб и воспаленные ткани вокруг него.
Травматический ринит является следствием повреждения носовой перегородки, гайморовой пазухи или челюсти.
И, наконец, аллергический ринит появляется из-за аллергии на пыльцу растений, шерсть животных, пылевых клещей, лекарства и другие аллергены.
Острый синусит длится менее 3 месяцев, рецидивирующий острый бывает до 4 раз в год, хронический — от 3 месяцев и больше. Также возможно обострение хронического гайморита, когда к уже существующим симптомам добавляются новые.
Что покажет КТ гайморовых пазух
По результатам КТ верхней челюсти и гайморовых пазух врач определяет:
- расположение перегородки носа и костей, образующих верхнечелюстные полости;
- пути дренирования пазух;
- симметричность левой и правой сторон носа и синусов;
- степень пневматизации пазух;
- состояние слезных протоков.
При помощи КТ верхней челюсти выявляют:
- воспалительные процессы, в том числе наличие в синусах экссудата;
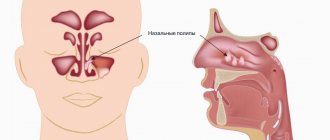
- опухоли слизистых оболочек;
- полипы;
- гранулемы и кисты;
- абсцессы;
- посторонние предметы в носовых пазухах (пломбировочные материалы, фрагменты корней после удаления зубов, дентальные импланты);
- повреждения или деформацию костей носа;
- дополнительные пустоты (соустья);
- патологическое сообщение гайморовой пазухи с полостью рта (ороантральные свищи).
Благодаря высокой разрешающей способности аппарата компьютерной томографии удается обнаружить мельчайшие патологические образования, оценить их размеры, локализацию и взаимоотношение с окружающими тканями. На основе интерпретации данных КТ и сопоставления с результатами других видов обследования стоматолог или ЛОР ставят диагноз.
Как проводят КТ верхней челюсти
КТ верхней челюсти и гайморовых пазух выглядит следующим образом:
- пациент ложится на выдвижную кушетку, шею фиксируют при помощи специальной подставки;
- головной конец кушетки плавно заезжает в кольцеобразное устройство, где находятся датчики и рентгеновский излучатель;
- двигаясь по спирали, сканирующий комплекс делает серию послойных снимков изучаемой зоны;
- при необходимости в вену вводят контрастное средство и продолжают обследование;
- по окончании диагностики аппарат отключается.
Любое движение пациента во время КТ верхней челюсти может ухудшить качество снимков, поэтому на протяжении всего времени сканирования необходимо сохранять статичное положение.
Нужен ли рентген?
Если для правильной постановки диагноза недостаточно опроса по жалобам, анамнеза, выявления клинических симптомов, то тогда врачи назначают рентген.
Для проведения рентгена есть свои противопоказания: беременность, кормление грудью, малый возраст пациента, повторное прохождение процедуры.
Рентген детской носоглотки производится только тогда, когда другие методы диагностики не дали результата. Сама процедура для ребенка неопасна. Верхнечелюстные синусоиды до 16 лет имеют схожесть со светлыми пятнами, имеют плотную структуру, не отображаются полыми. С помощью снимка можно получить представление о скоплении масс гноя, чрезмерном увеличении глоточных миндалин, о развитии гайморита в острой стадии.
Рентген носовых пазух при беременности
Доза облучения при исследовании составляет 20 мкЗв и считается безопасной даже при многократном выполнении для взрослого человека. Плод восприимчив к ионизирующему облучению, которое вызывает пороки внутриутробного развития. Вынашивание ребёнка — противопоказание к проведению процедуры.
Рентген носовых пазух при беременности и грудном вскармливании делают исключительно по жизненным показаниям. Потенциальная польза от исследования должна быть выше наносимого ребёнку вреда. После процедуры беременной необходимо УЗИ плода, а кормящей — на сутки перевести младенца на искусственное питание.
Подготовка к процедуре
Перед началом процедуры необходимо снять с себя верхнюю одежду, металлические и другие украшения, сережки, пирсинг, вынуть зубные протезы. Далее нужно сообщить врачу, были ли проведены ранее подобные процедуры, есть ли зубные импланты, переломы носа или лицевой кости.
Во время диагностики пациент должен стоять на месте и не двигаться. Он должен опираться носом и подбородком на стойку рентгеновского аппарата, заранее отрегулированного под рост пациента. После этого из другой комнаты врач сделает несколько снимков и будет давать пациенту дальнейшие указания. Во время процедуры пациенту иногда нужно будет задерживать на несколько секунд дыхание (не более 10 секунд). Снимки рентгенолог будет делать в двух проекциях, а иногда и лежа.
Вся процедура займет около 10 минут.
Под кистой верхнечелюстной пазухи (ВЧП) понимается термин, объединяющий псевдокисту и ретенционную кисту [1, 2]. Псевдокиста — скопление воспалительного экссудата чаще одонтогенной этиологии, приподнимающее слизистую оболочку ВЧП от костного дна. Ретенционная (истинная) киста — киста, выстланная эпителием пазухи и заполненная слизью в результате обструкции выводных путей бокаловидных клеток. Ретенционная киста и псевдокиста не могут быть дифференцированы ни клинически, ни рентгенографически, поэтому объединяются одним термином, использующимся в большинстве исследований [3—9].
Кисты ВЧП — частая находка при скрининговых исследованиях. Они случайно обнаруживаются у 12,4—22% людей при КТ-исследованиях головы и часто протекают бессимптомно [10—15]. До сих пор нет единого мнения по симптоматологии кист ВЧП. В разных источниках перечисляется довольно широкий спектр клинических проявлений этой патологии: головная боль, тупая боль в проекции пазухи и онемение щеки, припухлость щеки, ринорея, стекание слизи по задней стенке глотки, назальная обструкция [1—9]. В «Международной классификации болезней, сопровождающихся головной болью» [16] четко указано, что головная боль, связанная с носом и околоносовыми пазухами (ОНП), — это боль при остром синусите или обострении хронического синусита. В настоящее время нет убедительных данных о связи головной боли с кистами ОНП. Существует мнение, что кисты проявляют себя воспалительными симптомами и протекают как риносинусит, что подтверждается бóльшим, чем у здоровых лиц, значением коэффициента по Lund—Mackay при оценке КТ ОНП [10, 11]. Некоторые авторы, не находя патологии в остиомеатальном комплексе и на КТ ОНП, считают, что не всегда кисты ВЧП являются вариантом риносинусита [14]. J.H. Wang [15] в своем исследовании сообщает, что чаще всего кисты манифестируют назальной обструкцией (52,5%). T. Hadar [12] отмечает наличие жалоб на головную боль в 63% у 38 (63%) пациентов группы из 60 человек с кистами ВЧП.
Цель исследования — выявить симптомы, связанные с кистами ВЧП.
Методы исследования
Исследование проведено на базе ГУЗ ККБ №3 (ЛОР-центр) с января 2010 г. по сентябрь 2010 г.
Критерии включения пациентов в исследуемую группу:
1. Больные с неодонтогенными кистами верхнечелюстных пазух (отсутствие костной оболочки на КТ ОНП).
2. Отсутствие клинической и КТ-картины синусита, искривления носовой перегородки, новообразования и другой патологии носа и ОНП.
Критерии исключения пациентов из исследуемой группы:
1. Подозрение на одонтогенную кисту (периапикальная патология зубов и наличие костной оболочки на КТ ОНП).
2. Мукоцеле (характерная КТ-картина).
3. Заболевания, которые могут вызвать синдром постназального стекания слизи, затруднение носового дыхания и головную боль (искривление носовой перегородки, хронический ринит, синусит, новообразования носоглотки и т.д.).
С учетом вышеперечисленных критериев было отобрано 67 пациентов, поступивших в стационар для хирургического лечения кист ВЧП. Всем этим больным предлагалось заполнить анкету с перечнем симптомов, характерных для данного заболевания. В анкету были включены наиболее часто упоминаемые в литературе симптомы: головная боль, чувство давления и(или) тяжести в области пазухи, слизистая ринорея или стекание слизи по задней стенке глотки, затруднение носового дыхания, кашель по утрам.
При наличии жалобы на головную боль указывалась ее локализация, частота и интенсивность. Интенсивность головной боли определялась по визуально-аналоговой шкале: незначительная (не заставляет пациента лечь или принять обезболивающий препарат) — 1—3 балла, умеренная (как правило, больной вынужден лечь или принять обезболивающий препарат) — 4—7 баллов, сильная (переносится с трудом, вынуждает принять обезболивающий препарат в повышенной дозе) — 8—10 баллов [1].
Через 4—6 месяцев после операции пациентам было рекомендовано сделать КТ ОНП для исключения рецидива кисты, после чего анкеты заполнялись повторно.
Исследование относится к 4-му уровню (без внутренней контрольной группы) с категорией доказательности класса С.
Для статистической обработки данных мы применили Z-критерий знаков по Ван дер Вардену для непараметрических критериев [17]. Исчезновение симптома после операции расценивалось как «+», сохранение — как «–». Меньшее число с одинаковым знаком принималось за Z. Значение p определялось по таблице. Как для всех медико-биологических исследований значение p<0,05 свидетельствовало о наличии статистически достоверной разницы между сравниваемыми результатами с вероятностью >95%.
Результаты и обсуждение
Характер жалоб пациентов с кистами ВЧП, выявленных нами до и после хирургического вмешательства, представлен в табл. 1.
Из таблицы видно, что отмечается достоверная связь кист ВЧП со следующими симптомами: головная боль в лобной области, чувство тяжести в проекции пораженной пазухи, ринорея, стекание слизи по задней стенке глотки и затруднение носового дыхания. Кашель по утрам как часть синдрома постназального стекания слизи чаще встречался до операции, чем после нее; однако недостаточное число пациентов с этим симптомом не позволило нам выявить статистическую достоверность данного признака.
Жалоба на папулезную экзантему груди и спины была единственной у пациента с кистой ВЧП; удаление последней проведено по рекомендации дерматовенеролога. Еще один больной с рецидивирующими обморочными состояниями и несистемным головокружением поступил в клинику для удаления кисты ВЧП по настоянию неврологов.
Характеристика головной боли у пациентов с кистами ВЧП представлена в табл. 2.
Из таблицы видно, что самой частой локализацией головной боли, обусловленной кистой ВЧП, является лобная область (67%). Следует отметить, что после хирургического лечения достоверно снижалась частота и интенсивность боли именно в области лба (сохранение симптомов отмечено в 2 случаях из 42). Болевые ощущения другой локализации после удаления кист ВЧП у наших пациентов достоверно не изменялись. Таким образом, статистически достоверная связь наличия кисты ВЧП с болевыми ощущениями в других отделах головы не доказана.
У 61 (91%) больного по данным КТ кисты имели диаметр более 15 мм. Из 6 случаев кист диаметром менее 15 мм (9%) они только у 2 пациентов были самостоятельными, остальные — сопутствовали большим кистам, что дает основание предполагать, что только крупные кисты имеют клинические проявления. Чаще всего кисты располагались в альвеолярной бухте на нижней стенке ВЧП (n=59; 88%), что соответствует данным, полученным в других исследованиях. Остальные случаи включали кисты в области латерального края задней стенки (n=4; 6%), передней стенки (n=3; 4%) и медиальной стенки ВЧП (n=1; 2%).
Проведенное исследование подтверждает, что наиболее частой локализацией кист верхнечелюстной пазухи является ее нижняя стенка. Клинические проявления заболевания характерны для больших кист (15 мм в диаметре и более). С большой долей вероятности с кистами верхнечелюстной пазухи можно связать следующие симптомы: головная боль в лобной области, чувство тяжести в проекции верхнечелюстной пазухи, ринорея, стекание слизи по задней стенке глотки и затруднение носового дыхания.
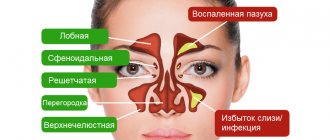
Как выглядит гайморит на снимке?
Здоровые околоносовые пазухи на снимке по оттенку схожи с глазницами. В случае развития воспаления они приобретают более темный оттенок с белесым, «молочным» содержимым. Обычно ровные края пазухи могут быть искривлены, кроме того, могут наблюдаться утолщения локально или по всему краю пазухи. Такая картина свидетельствует о том, что в пазухах развилась патология.
Расшифровкой рентгена занимаются отоларинголог и рентгенолог. На фото носовых пазух отмечаются потенциальные патологии и затемненные области. При анализе можно установить: наличие потенциально пораженных участков — затемненные или субзатемненные области, есть ли гайморит — осветленные области пазух носа.
После лечения насморка и заложенности врач может также установить характер болезни — вялотекущий, купированный, хронический, острый, наличие опухолей или кист.
Расшифровка показаний
Врач-рентгенолог расшифровывает, что показывает рентген околоносовых пазух. Прежде всего оценивается состояние и расположение костных структур и хрящей. Жидкость на рентгенограмме выглядит как интенсивно затемненная горизонтальная граница. Утолщение слизистой оболочки говорит об отеке в придаточной пазухе. Расшифровку результатов исследования вы получите в виде заключения, однако окончательный диагноз ставит врач. Обычно при выявлении патологии, которая требует более детального исследования, назначается другой метод диагностики.
Как часто нужно делать рентген?
Несмотря на то, что облучение при рентгене на современном оборудовании минимально, оно не должно превышать определенных показателей в год. Процедуру можно делать 3-4 раза подряд. Перед каждым новым рентгеном медработник обязательно должен посмотреть карточку пациента, и если он найдет там превышенную дозировку облучения, то откажет в процедуре.
При лечении рекомендуется провести два рентгенологических исследования: перед и после терапии или же через 2 недели после начала лечения. При серьезном течение заболевания можно делать обследование 3 раза в год.
КТ верхней челюсти с контрастом
Нативное КТ-исследование верхней челюсти точно диагностирует патологии в пазухах, слезных протоках и соустьях с носовой полостью. При контрастном дополнении процедуры отчетливо визуализируются расположенные рядом мягкие ткани.
Чаще всего КТ с контрастом назначают при подозрении на злокачественные процессы. Внутривенное введение препаратов на основе йода обеспечивает улучшение видимости кровеносной системы: опухоли имеют собственную сеть сосудов, которая хорошо просматривается после контрастирования. Выявляя дополнительные очаги кровоснабжения, компьютерная томография способна обнаружить новообразования на ранней стадии.
Обследование синусов без усиления не требует особой подготовки. Достаточно принести с собой направление лечащего врача, выписку из амбулаторной карты и результаты предыдущих диагностических мероприятий. Перед КТ верхней челюсти и гайморовых пазух с контрастом необходимо сделать анализ крови на креатинин. При повышении показателей креатинина применение контраста запрещено, поскольку велик риск возникновения проблем с выведением медикамента из организма.
Другие противопоказания:
- Индивидуальная непереносимость компонентов препарата.
У пациента могут развиться реакции на йод – дерматологические (покраснение кожи, сыпь, зуд) или системные (отек лица, затруднение дыхания, бронхоспазм, отек Квинке, анафилактический шок). Подобные явления во время КТ верхней челюсти с контрастированием не исключены у людей с любой серьезной аллергией.
- Прием метформина больными сахарным диабетом.
Данный медикамент снижает скорость клубочковой фильтрации почек, из-за чего повреждающее действие контрастного вещества увеличивается. В сочетании с йодсодержащими препаратами метформин может спровоцировать накопление в организме молочной кислоты (лактоацидоз). Это состояние опасно для жизни. Для пациентов, принимающих метформин, важно, чтобы за двое суток до КТ верхней челюсти с контрастом эндокринолог либо отменил препарат, либо заменил его на другое лекарство.
- Гиперфункция щитовидной железы.
Вещества на основе йода накапливаются в тканях щитовидной железы, что чревато значительным ухудшением состояния больного. В данной ситуации возможность обследования с контрастом появляется только после профилактического подготовительного лечения. В любом случае КТ верхней челюсти и гайморовых пазух с применением йодсодержащих препаратов нельзя делать без консультации с эндокринологом.
- Возраст до 12 лет.
Детям младшего возраста трудно попасть в вену, к тому же малышам сложно объяснить необходимость и последовательность проводимых манипуляций.
Лактация не является противопоказаниям к КТ верхней челюсти с контрастированием. Но поскольку используемый краситель отчасти проникает в грудное молоко, женщине следует заранее позаботиться о питании для ребенка. После процедуры необходимо пропустить два кормления подряд, сцеживая и выливая молоко.