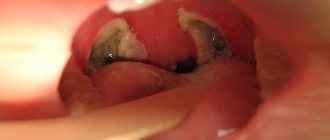
Тонзиллэктомия для большинства пациентов с хроническим декомпенсированным тонзиллитом является методом выбора и зачастую единственным способом лечения. В связи с этим тонзиллэктомия — одна из наиболее распространенных плановых операций в ЛОР-хирургической практике. Этот метод хирургического лечения, по данным разных авторов, достигает до 40% от всех хирургических вмешательств на ЛОР-органах [1—3]. Показаниями для хирургического вмешательства являются частые ангины, а также местные осложнения ангин, такие как паратонзиллярный абсцесс, заглоточный абсцесс, флегмона шеи, нагноившийся шейный лимфаденит, фебрильные судороги, выраженная тонзиллогенная интоксикация, заболевания отдаленных органов и систем, связанные с патологией глотки [4]. В послеоперационном периоде после тонзиллэктомии боль остается чрезвычайно актуальным и в большинстве случаев единственным симптомом. Причинами боли непосредственно после тонзиллэктомии и в ближайшие несколько дней являются обширная открытая послеоперационная поверхность в тонзиллярных нишах, отек и инфильтрация небных дужек [5]. Механизм посттравматической боли связан с повышением возбудимости ноцицепторов, возникающим в результате действия альгогенов — веществ, выделяющихся из поврежденных в результате хирургического воздействия клеток (гистамин, серотонин, АТФ, лейкотриены, интерлейкин-1, фактор некроза опухоли, эндотелины, простагландины, оксид азота, нейрокинин, А и др.) и образующихся в плазме крови (брадикинин). Наиболее часто после операции пациентов беспокоит выраженная боль в горле, которая зачастую иррадиирует в уши, а также усиливается при глотании [6]. В этих случаях необходимо прибегать к помощи обезболивающих препаратов, а также соблюдать специальную диету, исключающую грубую, соленую, пряную пищу. Послеоперационная боль негативно влияет на приемы пищи и возвращение к активной повседневной жизни пациента.
Кроме того, возникает опасность микробной контаминации раневой поверхности на фоне снижения местного иммунитета и противоинфекционной резистентности воспаленных тканей. В связи с этим важной проблемой после тонзиллэктомии являются уменьшение явлений реактивного воспаления тканей, уменьшение болевого синдрома, возникающего в ответ на операционную травму.
Для достижения оптимального обезболивающего эффекта после тонзиллэктомии требуется применение большого количества различных анальгетических препаратов.
По данным литературы, за годы проведения тонзиллэктомии проводились множественные попытки совершенствования обезболивания в послеоперационном периоде, как системными препаратами, так и местными. Однако многие из них обладают побочными эффектами и плохо применимы в современной практике.
Применение опиоидов имеет такие побочные эффекты, как тошнота, рвота, запор, угнетение дыхания и сильная седация.
Нестероидные противовоспалительные препараты (НПВП) повышают риски кровотечений и желудочно-кишечных расстройств. По мнению экспертов, ибупрофен обладает некоторыми преимуществами в отношении переносимости перед другими нестероидными противовоспалительными препаратами [7]. Ингибиторы циклооксигеназы-2 (целекоксиб) обладают такими же анальгезирующими свойствами, как и неселективные НПВП, и имеют минимальные побочные эффекты, такие как дисфункция тромбоцитов и желудочно-кишечные кровотечения. Однако одно из исследований показало, что целекоксиб не обеспечивает достаточный анальгетический эффект после тонзиллэктомии, а также зачастую вызывает рвоту [8].
H. Tolska и соавт. [9] провели метаанализ 29 исследований, представляющих двойное слепое плацебо-контролируемое рандомизированное исследование системных анальгетиков, применяющихся в послеоперационном периоде после тонзиллэктомии. Это исследование подтвердило полезные анальгетические эффекты парацетамола, НПВП, дексаметазона, габапентиноидов и декстрометорфана после тонзиллэктомии в день операции. Дексаметазон в многократных дозах имел обезболивающий эффект, превышающий 24 ч. Тем не менее использование стероидов с высокими суммарными дозами и/или длительный прием после операции должны осуществляться с осторожностью, принимая во внимание возможные риски. Хорошо известные побочные эффекты системной глюкокортикостероидной терапии (например, лунообразное лицо, синдром Кушинга, сахарный диабет) развиваются при долгосрочном лечении. Риск развития побочных эффектов от краткосрочной, в течение 1—2 нед, системной глюкокортикостероидной терапии минимален, если лечение не проводится пациентам с диабетом, глаукомой, катарактой и остеопорозом. Однако повышение уровня глюкозы крови и подъем артериального давления могут наблюдаться на фоне лечения системными глюкокортикостероидами и у пациентов без сахарного диабета, гипертонической болезни. Однократный прием анальгетиков или применение только дексаметазона не обеспечивают клинически значимого длительного анальгетического эффекта после тонзиллэктомии.
A. Khan и соавт. обнаружили, что габапентин, прегабалин и декстрометорфан могут быть полезны в умеренных дозах в качестве адъювантов для других анальгетиков. Однако габапентин и прегабалин относятся к противоэпилептическим средствам, декстрометорфан — к противокашлевым, в связи с чем само обезболивающее их действие не оправдано. Для обезболивания после операции может быть использован кетамин — NMDA-антагонист, применяемый в качестве средства для наркоза. Его использование в субанестетических дозах эффективно при различных типах операций для снижения потребности в опиоидах и болевой чувствительности. Однако пациент, получающий кетамин, должен находиться под постоянным контролем врача [10].
Таким образом, системные анальгетические препараты не всегда имеют хороший обезболивающий эффект и в большинстве случаев имеют побочные эффекты. В связи с этим, чтобы избежать системного действия НПВП и при этом обеспечить непосредственный контакт лекарственного средства со слизистой оболочкой полости рта и глотки, необходимо было разработать препараты местного обезболивающего действия.
Топические препараты, используемые в комплексной терапии патологических состояний полости рта и глотки, условно можно разделить на анальгетики, противовоспалительные средства, антисептики, препараты с противоотечным действием на слизистую оболочку и т. д. [11]. Препараты местного действия в виде таблеток для рассасывания, спреев, растворов для полосканий стали также применяться у пациентов после тонзиллэктомии.
Многие исследования, проведенные у взрослых пациентов после тонзиллэктомии, показали терапевтическую эффективность бензидамина, особенно при применении 0,15% раствора для полоскания рта или спрея — отмечалось быстрое купирование болевого синдрома в горле, рефлекторной оталгии, отсутствие вторичных бактериальных осложнений. Однако в этих исследованиях есть упоминания о таком неприятном ощущении у некоторых пациентов, как жжение в глотке, связанное с входящим в состав этих препаратов этиловым спиртом. Это может указывать на раздражающий эффект данных препаратов, а также на риск возникновения кровотечений из миндаликовых ниш [12, 13]. Местная терапия для ротоглотки может включать в себя полоскание, применение спрея и рассасывания лекарственных средств. Полоскание лекарственными препаратами эффективно в отношении лечения ротовой полости и основания корня языка. Применение спрея позволяет орошать заднюю стенку глотки, однако использование распылителей не рекомендовано детям в возрасте до 6 лет и у больных бронхиальной астмой. При оценке эффективности лекарственных препаратов в форме рассасывания отмечено, что концентрация активных ингредиентов в слизистой оболочке глотки более высокая, чем при применении спрея и полоскания. А также наблюдается более медленное очищение слизистой оболочки глотки от лекарственных препаратов при применении лекарств в форме для рассасывания, что обеспечивает поддержание высокой концентрации препарата в очаге воспаления [14].
В поисках немедикаментозной аналгезии применяются различные виды нетрадиционных подходов к обезболиванию. Одним из таких подходов является транскраниальная электростимуляция. Установлено, что под влиянием этого метода снижается чувствительность периферических болевых рецепторов. Этот эффект вызывается увеличенной концентрацией циркулирующего в крови β-эндорфина. Однако этот метод имеет ряд противопоказаний и снижает выраженность боли на ограниченный период времени, а также он экономически невыгодный [15].
Применение визуальной аналоговой шкалы (ВАШ) для оценки боли позволяет оценить уровень острого послеоперационного болевого синдрома у пациентов, перенесших тонзиллэктомию [16].
В связи с проблемой обезболивания пациентов в послеоперационном периоде после перенесенной тонзиллэктомии в последние годы осуществляются попытки производства новых безопасных современных препаратов. Одним из таких препаратов является Арника Монтана С9 (БУАРОН) — гомеопатический монокомпонентный препарат растительного происхождения.
Цель исследования — выявить влияние гомеопатического монокомпонентного препарата растительного происхождения Арника Монтана С9 (БУАРОН) на состояние пациентов, перенесших тонзиллэктомию.
Методы удаления миндалин лазером
Основа лазерной терапии заключается в использовании колеблющихся однофазовых волн с разной степенью проникновения в ткани. Лазерное удаление миндалин подразделяется на два вида:
- Полное удаление миндалин или радикальная тонзилэктомия. Данный вид операции показан только, когда миндалины полностью разрушены инфекцией.
- Лазерная абляция – выборочное устранение верхних пластов тканей гланд.
Для удаления миндалин используют несколько видов лазера. Для тонзилэктомии подходят:
- Инфракрасный лазер — используется для разделения и спайки тканей миндалин;
- Волоконно-оптический лазер – производит иссечение вместе с около миндальными тканями. Его используют, когда воспаление охватило практически всю миндалину.
Для абляции применяется Углеродный лазер (CO2-лазер), он позволяет выполнять метод выпаривания, который уменьшает гланды и снимает оттек.
Показания к лазерному удалению миндалин
Основанием для удаления пораженных миндалин является наличие серьезной угрозы другим органам. Как правило, удаление гланд показано пациентам, которые болеют ангиной более четырёх раз в год, пациентам, у которых безоперационное лечение не дало должных результатов, пациентам с наличием осложнений в виде болезней сердца, суставов, нервной системы. Удаление миндалин необходимо пациентам, претерпевшим острую ревматическую атаку, а также людям, у которых чрезмерное увеличение миндалин из-за распространения лимфоидной ткани вызывает проблемы с дыханием или глотанием.
Когда удалять миндалины
Пациенты любого возраста, как дети, так и взрослые, могут быть вынуждены пройти процедуру удаления миндалин. По словам специалистов, постоянная боль в горле, затруднение глотания или появление неоднородных белых волдырей на миндалинах нередко являются симптомами тонзиллита. Миндалины могут также увеличиться в размере, что приводит к храпу, небольшому повышению температуры и боли в шее.
Для устранения этих симптомов врач может предложить пациенту удалить миндалины. Проконсультируйтесь со стоматологом или терапевтом, если у вас периодически возникают проблемы с миндалинами или боль в горле.
Противопоказания к лазерному вмешательству
Удаление миндалин лазером противопоказано пациентам с онкологическими заболеваниями, болезнями органов кроветворения, нарушениями свертываемости крови, расстройствами психики и нервной системы, серьезными болезнями сердца, печени и почек.
Проведение манипуляций по удалению гипертрофированных миндалин следует отложить в период обострения острых инфекционных, вирусных и ревматоидных болезней, активной стадии туберкулеза, при сахарном диабете, гипертензии и в период женских менструаций. Кроме того, удаление гланд не выполняют беременным и кормящим женщинам и детям до 10 лет.
Подготовка к удалению
Проведение тонзиллэктомии требует определённой подготовки. Пациент должен пройти предоперационное обследование, которое включает:
- проведение ряда лабораторных анализов (общий анализ крови, мочи, коагулограмма, анализ на ВИЧ и инфекции и т.п.);
- флюорографию;
- ЭКГ;
- взятие мазка со слизистой миндалин и задней стенки глотки;
- санацию полости рта;
- осмотр терапевта и при необходимости врачей узких специализаций (ревматолога, эндокринолога, гинеколога и т.п.).
Если пациент принимает лекарства, угнетающие процессы свёртываемости крови (антикоагулянты), за несколько дней до тонзиллэктомии нужно отменить их приём. Для снятия тревожности перед проведением удаления гланд можно начать принимать седативные препараты.
В назначенный день за четыре — шесть часов до вмешательства необходимо закончить приём пищи, чтобы не спровоцировать рвотный рефлекс, и лучше подействовала анестезия.
Преимущества лазерного метода
Лазерный метод один из наиболее современных способов лечения миндалин.
- Коагуляция гланд, происходящая во время лазерного воздействия, ускоряет заживление, тем самым уменьшая возможность возникновения кровотечения.
- Длительность лазерной операции составляет до 30-40 минут.
- Лазерное лечение не отставляет открытых раневых поверхностей.
- Операция по лазерному удалению гланд проводится амбулаторно и не требует длительного периода восстановления. Пациент после операции сохраняет трудоспособность.
- Операция проводится с применением местной анестезии
- Для минимальной травматизации и облегчения восстановительного периода лазерная тонзилэктомия, как правило, выполняется в несколько этапов.
Лазерное воздействие является стерильным по своей природе, позволяет сократить риски возникновения негативных последствий операции и минимизировать вмешательство в организм, использованием метода частичного иссечения.
Вывод
На основании проведенного статистического анализа сравнения двух групп пациентов, которым была произведена двусторонняя тонзиллэктомия, у пациентов, получавших помимо обезболивающего препарата кеторолак, Арника Монтана С9 (БУАРОН) для рассасывания по 5 гранул 3 раза в день со 2-го дня, существенно сокращалось время выздоровления. На это указывают, в частности, более быстрое время нормализации температуры тела, исчезновение болей и уменьшение воспалительной реакции в глотке после тонзиллэктомии. Это может положительно влиять на качество жизни в раннем послеоперационном периоде пациентов, принимающих препарат Арника Монтана С9 (БУАРОН).
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Как проходит операция
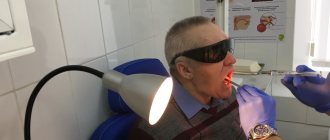
За три часа до старта операции пациенту не рекомендуется пить и есть. Пациент располагается в хирургическом кресле, ему проводят анестезирующую обработку глотки. После того, как анестезия подействует, врач направляет на миндалины специальный аппарат, воздействующий лазерным лучом. Во избежание ожогов и повреждения здоровых тканей, обработку излучением проводят в 4-5 подходов, каждый сеанс лазерного воздействия составляет примерно 10-15 секунд. Для недопущения кровотечения выполняется лазерная коагуляция (запаивание) сосудов. Удаление миндалин выполняется в момент, когда пациент, сделав глубокий вдох, приостановит дыхание. Для полного удаления гнойных отложений выполняют искусственное расширение крупных углублений, затем проводится их разглаживание, рубцы иссекаются лазером. Такие манипуляции позволяют создать отхождение содержимого лакун миндалин. При проведении тонзилэктомии гнойные отложения гланд устраняются полностью. В некоторых случаях, в течение одного — двух часов после проведения операционного вмешательства, для исключения риска возникновения осложнений, проводится наблюдение за пациентом, далее его отпускают домой. Так как лазерное удаление миндалин является наиболее щадящим способом лечения, доктор может выполнять эту манипуляцию в несколько этапов.
Результаты
На основании анализа изменений средней температуры тела в двух группах было выявлено, что в 1-й группе пациентов, которые рассасывали препарат Арника Монтана С9 (БУАРОН), температура в послеоперационном периоде нормализовывалась быстрее, максимально повышалась до 37,1 °С утром и 37,4 °С в вечернее время (рис. 2;
Рис. 2. Температура тела пациентов в утреннее время. рис. 3).
Рис. 3. Температура тела пациентов в вечернее время. Рис. 3. Температура тела пациентов в вечернее время. С помощью теста Манна—Уитни было показано, что день нормализации утренней температуры тела в 1-й группе наступал статистически значимо раньше, чем в контрольной группе (
p
-value=0,0002<0,05). Однако статистически значимой разницы в вечерней температуре тела между группами не наблюдалось.
Выраженность послеоперационной боли оценивалась по ВАШ (рис. 4)
Рис. 4. Визуальная аналоговая шкала для оценки интенсивности боли. Рис. 4. Визуальная аналоговая шкала для оценки интенсивности боли. утром в покое после пробуждения, а также при глотке воды. У пациентов 1-й группы болевой синдром стихал быстрее, чем у пациентов 2-й группы (рис. 5).
Рис. 5. Выраженность послеоперационной боли в группах. Рис. 5. Выраженность послеоперационной боли в группах.
Пациенты обеих групп отмечали в анкете необходимость применения обезболивающих препаратов (инъекции препарата Кеторолак внутримышечно), а также частоту применения в течение всех 10 дней наблюдения. Пациенты 1-й группы требовали обезболивающие препараты в среднем меньше: в 1-е сутки после операции 60,9% пациентов 1-й группы и 85% пациентов 2-й группы. Пациенты, принимающие препарат Арника Монтана С9 (БУАРОН) максимально, использовали обезболивающие 3 раза в сутки с 1—6-х суток, а пациенты, не принимавшие препарат Арника Монтана С9 (БУАРОН), — 4—5 раз в сутки, что указывает на эффективность применения данного препарата в лечении болевого синдрома (рис. 6 на
Рис. 6. Необходимость применения обезболивающего средства в группах. Рис. 6. Необходимость применения обезболивающего средства в группах. цв. вклейке). Стоит отметить, что в 1-й группе день окончания приема обезболивающего и день окончания послеоперационной боли наступали статистически значимо раньше, чем в контрольной группе; в тесте Манна—Уитни значения
p
-value были равны 0,0005 и 0,0104 соответственно, что ниже установленного порога значимости 0,05 (см. таблицу).
Динамика показателей температуры тела, окончания приема обезболивающего, исчезновения боли в горле после двусторонней тонзиллэктомии
При оценке фарингоскопической картины наблюдалась разница в выраженности отечности слизистой оболочки глотки в области послеоперационной раны. Отек слизистой оболочки небных дужек и мягкого неба характеризовали в баллах от 1 до 3. Где 0 баллов — отсутствие отека, 1 балл — отек слизистой оболочки небных дужек, 2 балла — отек мягкого неба, 3 балла — выраженный отек язычка мягкого неба (uvula). В первые сутки после операции у большинства пациентов в обеих группах наблюдался отек слизистой оболочки глотки в разной степени выраженности. На 4-е сутки в группе пациентов, получающих Арника Монтана С9 (БУАРОН), отек язычка мягкого неба не наблюдался ни у одного пациента. Однако в контрольной группе отек язычка мягкого неба на 4-е сутки был выявлен у 5% пациентов, перенесших тонзиллэктомию. На 10-е сутки после тонзиллэктомии незначительный отек небных дужек в 1-й группе отмечен только у 13% пациентов, против 55% пациентов в контрольной группе (рис. 7).
Рис. 7. Выраженность отека слизистой оболочки глотки в группах после тонзиллэктомии. Рис. 7. Выраженность отека слизистой оболочки глотки в группах после тонзиллэктомии.
В связи с возникающим послеоперационным воспалением в глотке у ряда пациентов наблюдалась лимфаденопатия шеи. В 1-й группе шейные лимфатические узлы увеличивались и становились болезненными всего у 34,8% пациентов, по сравнению с группой контроля, в которой лимфаденопатия шеи наблюдалась в 65% случаев (р
=0,0480 критерий χ2). При этом лимфаденопатия шеи в 1-й группе преимущественно была только в 1-е сутки, к 4-м суткам отмечена только у 1 (4,3%) пациента, в то время как в группе контроля к 4-м суткам лимфаденопатия шеи диагностировалась у 5 (25%) пациентов (возможно, из-за малочисленности выборки статистически значимых различий между группами не выявлено, однако можно отметить тенденцию к существенному сокращению лимфаденопатии шеи при использовании препарата Арника Монтана;
р
=0,0577).
Восстановительный период
Качество проведенной операции зависит от профессионализма доктора. Лазер — стерильный инструмент, противостоящий септическому воспалению тканей. Регенерация слизистой глотки восстанавливается в течение двух — трёх недель, при отсутствии ожогов и обширных ран. Обычно на 7-й день после проведения лазерного удаления миндалин назначается послеоперационный осмотр у лечащего врача. Для ускорения заживления пациенту назначается полоскание специальным составом. После удаления миндалин лечение антибактериальными препаратами как правило не требуется. В течение первых 24 часов после лазерного воздействия пациенту разрешено употреблять воду только прохладной температуры. Рекомендуется обратиться к щадящему питанию из прохладных однородных мягких блюд. Не желательно употребление твердой, острой, жирной или горячей еды. Категорически запрещено курить и пить алкоголь. Пациенту после операции не стоит перемерзать и перегружаться физически. Желательно проведение курса укрепляющего иммунитет лечения.
Материал и методы
Исследование проводилось у пациентов с хроническим декомпенсированным тонзиллитом, поступивших на кафедру оториноларингологии ПСПбГМУ им. акад. И.П. Павлова для планового оперативного лечения. В 1-ю группу вошли 23 пациента в возрасте от 20 до 43 лет, которые в послеоперационном периоде получали НПВП (Кеторолак) по требованию при болях, а также гомеопатический монокомпонентный препарат растительного происхождения Арника Монтана С9 (БУАРОН) по 5 гранул 3 раза в день для рассасывания со 2-го дня. Во вторую (контрольную) группу пациентов были включены 20 пациентов в возрасте от 19 до 42 лет, получавшие только терапию НПВП по требованию (рис. 1).
Рис. 1. Распределение пациентов в группах по возрасту. Две исследуемые группы пациентов были сбалансированы по полу и возрасту, таким образом, исследуемые различия между ними отражают эффект препарата Арника Монтана С9 (БУАРОН). Всем пациентам выполнялась классическая двусторонняя тонзиллэктомия в условиях общей анестезии одной операционной бригадой. В раннем послеоперационном периоде у всех пациентов оценивали ряд критериев: температура тела утром после пробуждения и вечером, необходимость применения НПВП, количество их применения в сутки, оценка боли по ВАШ, а также изменения в фарингоскопической картине и лимфаденопатия шеи в течение 10 дней после операции.
Результаты в ходе проведенного исследования вносились в разработанную компьютерную базу данных на персональном компьютере при помощи таблиц Microsoft Excel. С помощью пакета прикладных программ Statistica for Windows v.10.0 проведены анализ и статистическая обработка полученных данных, определялись параметры описательной статистики.
Количественные показатели были проверены на соответствие нормальному распределению с помощью критерия Колмогорова—Смирнова. Для количественных данных, имеющих нормальное распределение, были рассчитаны среднее арифметическое (М
) и стандартное отклонение (
SD
), которые представлены в формате
М
(
SD
); при описании показателей, отличающихся от нормального распределения, в формате Me (Q1; Q3) использовались медианы (Me) и в качестве интервальной оценки — нижний Q1 (25%) и верхний Q3 (75%) квартили. Качественные показатели исследования представлены в абсолютных и относительных величинах (%).
Для нахождения различий между нормально распределенными показателями использовался t
-критерий Стьюдента.
Формула t
-критерий Стьюдента:
где M
1 — средняя арифметическая 1-й сравниваемой группы,
M
2 — средняя арифметическая 2-й сравниваемой группы,
m
1 — средняя ошибка первой средней арифметической,
m2
— средняя ошибка второй средней арифметической.
Статистическая обработка результатов исследования в группах проводилась с определением значимости с помощью непараметрического U-критерия Манна—Уитни.
Формула U-критерия Манна—Уитни:
где n
1 — количество элементов в 1-й выборке,
n
2 — количество элементов во 2-й выборке, Т
х
— большая из 2 ранговых сумм,
nх
— соответствующая выборка.
Показатели, изменяющиеся в динамике, анализировались с помощью парного критерия Стьюдента (в случае нормального распределения) или с использованием t
-критерия Вилкоксона.
Для анализа качественных показателей использовался критерий χ2 c поправкой Йетса (в случаях абсолютных чисел менее 10), при невозможности его использования применялся Z-критерий для долей с поправкой для концевых точек.
Статистически значимым различие между группами считалось при p
<0,05.