Что такое пародонтит у взрослых, каковы симптомы, лечение? Заболевание начинается с гингивита (воспаления тканей вокруг зуба) и не переходит в более тяжелую форму, если вовремя начата качественная терапия. В самом начале болезни допустимо использование народных средств, однако любые манипуляции и процедуры должны обсуждаться с лечащим врачом.
Патология излечима, но гораздо проще придерживаться профилактических мер и не допускать ее возникновения. Соблюдение гигиены — залог здоровья не только полости рта, но и различных органов, систем.
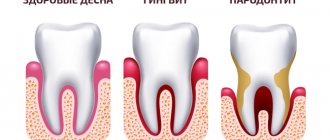
Что такое пародонтит
Окружающие зуб ткани называются пародонтом. Сюда входят десны, корневая часть, лунка и зубо-десневые связки. Задачи, которые выполняют эти элементы:
- надежная фиксация зубных единиц в определенном месте;
- равномерное распределение жевательной нагрузки;
- управление мышечными волокнами.
Когда функционирование этих структур нарушается под воздействием определенных факторов, возникает воспалительный процесс, происходит разрушение альвеолярных отростков. При отсутствии своевременного врачебного вмешательства резцы, клыки и моляры становятся подвижными и впоследствии выпадают, наблюдаются гнойные выделения и абсцесс.
Патология нередко диагностируется на фоне хронических заболеваний. В зоне риска находятся пациенты с сахарным диабетом, гипотиреозом, язвенной болезнью желудка, сердечной недостаточностью.
Развитие пародонтита
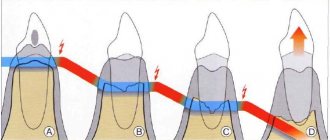
Проблемы начинаются с того самого момента, когда человек перестает ухаживать за ротовой полостью, и на эмали скапливается большое количество стойкого налета. Гниение частичек пищи и влажная теплая среда способствуют активному размножению патогенной бактериальной флоры. В результате вырабатываются кислоты и другие агрессивные вещества, которые разъедают коронки и более глубокие слои, воспаляются мягкие ткани.
Появляется гингивит, десны начинают кровоточить. Если вовремя не остановить этот процесс, образуются пародонтальные карманы, и инфекция проникает к корням. Наблюдается сильная чувствительность при употреблении горячих или холодных продуктов, напитков. Затем ряды расшатываются, отдельные единицы выпадают полностью либо частично.
Статистика
Это одно из самых распространенных стоматологических заболеваний в мире. Оно уступает только кариесу. Согласно статистическим данным, предоставленным Всемирной организацией здравоохранения, патологический процесс встречается более чем у 94% жителей планеты.
Пародонтит – МКБ
По Международной классификации болезней Десятого пересмотра патология имеет коды K05.2 (острая форма) и K05.3 (хроническая).
Почему нельзя ставить съемные и мостовидные протезы на фоне запущенного пародонтита
Убыль костной ткани и расширение лунок при пародонтите создают весьма неоднозначную ситуацию: с одной стороны длительное консервативное лечение на поздних стадиях редко бывает эффективным, с другой – протезирование также затруднено, а проблему отсутствия зубов нужно решать. При этом не каждый метод лечения подойдет.
Почему не подходят зубные мосты?
Зубы с пародонтитом ослаблены и находятся на грани выпадения – использовать их в качестве опоры под протез категорически нельзя. Мост будет подвижным вместе с теми зубами, на которых он крепится. Риски высокие, даже если перед этим было проведено комплексное и длительное лечение.
Почему не подходят съемные протезы?
На самом деле после курса лечения пародонтита (или ближе к его середине после снятия острого воспаления) съемные протезы вполне можно поставить для решения проблемы частичного отсутствия зубов. Но только на непродолжительное время, т.к. при долгосрочном использовании они приводят ко множеству проблем:
- не останавливают атрофию кости, а только усугубляют этот процесс,
- оказывают повышенное давление на десны, могут провоцировать их воспаление, что крайне нежелательно на фоне курса терапии,
- будут требовать регулярной коррекции, поскольку при лечении происходит восстановление разрушенных тканей, а значит уровень кости с десной будет меняться – протезы перестанут плотно прилегать, будут смещаться, болтаться,
- при частичном отсутствии зубов их не на чем крепить – как и в случае с мостовидными протезами, живые зубы для опор лучше не использовать, особенно если они подвижны,
- если зубы удалены разрозненно, то съемные протезы и вовсе не получится протезы, минимальный сегмент – это 2-3 подряд отсутствующих зуба.
То есть съемные протезы могут провоцировать развитие пародонтита и свести на нет все результаты курса комплексного лечения. Кроме того, к ним сложно привыкнуть – больше половины пациентов они не устраивают ни по эстетике, ни по функциональности.
Симптомы
Клиническая картина определяется даже на самых ранних стадиях. Признаки заболевания зависят от ее локализации, вида и степени тяжести. Рассмотрим, по каким явлениям можно заподозрить наличие проблем с пародонтом.
Основная симптоматика
В большинстве случаев наблюдается:
- кровоточивость десен (гингивит);
- неприятный запах изо рта;
- уплотнение и изменение оттенка мягких тканей;
- увеличение межзубных промежутков;
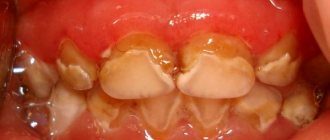
- появление плотного налета и камня;
- образование пародонтальных карманов;
- расшатывание зубных единиц;
- повышенная чувствительность при употреблении горячего и холодного, сладостей;
- неприятные ощущения во время пережевывания пищи;
- посторонние десенные выделения;
- выпадение зубов;
- синюшность слизистых оболочек.
При обнаружении любого из вышеуказанных проявлений необходимо срочно обратиться к стоматологу. При своевременном врачебном вмешательстве существует вероятность, что болезнь уйдет после использования народных методов терапии.
Дополнительные симптомы
Также в более редких случаях можно заметить:
- повышение вязкости слюны;
- свищи или абсцессы;
- ощущение пульсации в деснах;
- набухание и воспаление нижнечелюстных лимфоузлов, болезненность (особенно при надавливании);
- головная боль, мигрень.
Причины пародонтита
Существует несколько факторов, способствующих развитию патологии. Самым распространенным считается некачественный гигиенический уход за ротовой полостью. Инфекционные агенты (в основном бактерии стрептококки или стафилококки) активно размножаются, продукты их жизнедеятельности и распада проникают в глубокие ткани, вызывают раздражение и сильное воспаление.
Также к заболеванию могут привести:
- аномалии прикуса и дефекты зубочелюстной системы;
- повышенный тонус жевательных мышц;
- нарушения целостности слизистых оболочек;
- недостаточное кровоснабжение десен;
- дефицит витаминов и минеральных веществ;
- физическое травмирование резцов, клыков или моляров при ударе, падении;
- скопление большого количества налета и зубной камень;
- вредные привычки (курение, злоупотребление алкоголем);
- хронические патологии мочевыделительной системы;
- болезнь Альцгеймера;
- стрессовые ситуации, переживания;
- дисбаланс гормонов в организме;
- ослабление иммунитета.
Развитие
Существует несколько стадий пародонтита, для каждой из которых характерна особая симптоматика и признаки.
По течению
Разделение по одному из критериев.
- Острый. Поражает 1-2 зуба и сопровождается ярко выраженной симптоматикой. Появляется резкая боль, слизистые отекают и кровоточат.
- Хронический. Вялотекущий длительный процесс имеет периоды обострения и ремиссии.
По локализации
- Локализованный. Развивается на фоне травм и других факторов местного характера.
- Генерализованный. Вовлекаются ткани пародонта всей челюсти или только правой (левой) стороны.
По степени тяжести
- Легкая. Зубы неподвижны, десны кровоточат.
- Средняя. Образуются пародонтальные карманы до 0,5 мм в глубину.
- Тяжелая. Разрушение заметно невооруженным глазом, присутствует налет, камень, резцы, клыки или моляры шатаются и выпадают.
Диагностика
Зная причины пародонтита и основные симптомы заболевания, необходимо подтвердить его наличие и определить стадию патологического процесса. Врачи используют в работе следующие методы:
- изучение анамнеза пациента;
- визуальный осмотр ротовой полости;
- определение индекса кровоточивости;
- рентгенография;
- лабораторные исследования (общие анализы крови и мочи);
- реопародонтография;
- применение пародонтального индикатора.
Лечение
Аптечные сети предлагают множество эффективных препаратов для подавления патологического процесса. Существуют и отдельные рекомендации, соблюдение которых способствует ускорению выздоровления. Пациент не должен заниматься самолечением. Важно предварительно посоветоваться со стоматологом и разработать терапевтическую схему в зависимости от тяжести болезни.
Местное медикаментозное лечение пародонтита
Если наблюдается усиление болезненности и обострение инфекции в ротовой полости, врачи часто назначают антибиотики. Например, используются Амоксициллин, Ципролет, Линкомицин и др.
Точные дозировки должен рассчитать стоматолог. Дополнительно показано применение пробиотиков для восстановления нормальной микрофлоры (Линекс, Лактобактерин).
Мази и гели
Средства для наружного нанесения быстро всасываются мягкими тканями и убивают патогенные микроорганизмы. При этом устраняется не только причина патологии, но и ускоряется регенерация поврежденных волокон.
Чаще назначаются препараты, содержащие лидокаин. По этой причине нужно заранее обратиться в стоматологическую клинику для исключения возможной аллергии из-за непереносимости компонентов. Самые популярные средства:
- Камистад.
- Солкосерил.
- Холисал.
- Метрогил Дента и др.
Ополаскиватели
Жидкие составы помогают бороться с бактериями, снимают воспаление и способствуют быстрому заживлению ранок. При этом эмаль становится светлее и чище, а дыхание — свежим. На полках магазинов можно найти такие растворы, как Lakalut, Splat, Parodontax.
Витамины
В период терапии необходимо обязательно принимать витаминные комплексы. Для быстрого заживления ранок, нормализации обменных процессов и укрепления иммунитета используются различные добавки в виде аппликаций на патологические участки.
Профессиональная гигиена полости рта
Это главный залог здоровья зубов и десен. Если налет или камень скопились, рекомендуется обратиться к стоматологу. Несколько полезных советов по уходовым процедурам:
- проводить чистку утром и вечером;
- использование зубной нити в течение дня;
- применение ирригатора;
- полоскания специальными ополаскивателями после приемов пищи;
- регулярный массаж.
Диета
В меню должно присутствовать много свежих фруктов и овощей. Самыми подходящими считаются яблоки, груши, морковь, болгарский перец, огурцы, ягоды, цитрусовые, орехи. Чтобы эмаль была крепкой, нужно есть больше сыра, творога, фасоли, кураги и других продуктов с высоким содержанием кальция.
Нужно отказаться от жареной пищи, копченостей, слишком острой еды. Также проблема усугубляется при питье горячих напитков.
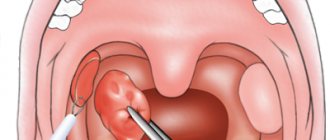
Хирургическое лечение
Если пациент знает не понаслышке, что такое пародонтит полости рта, и терпит мучительные симптомы, показано оперативное вмешательство. Врачи прибегают к подобным методам, когда зубные единицы сильно шатаются. Популярные способы: шинирование, лоскутные операции, открытый и закрытый кюретаж.
Плазмолифтинг
Это самый эффективный метод после хирургии. Процедура по введению плазмы в десну способствует улучшению регенерации тканей, борется с воспалениями, снижает кровоточивость.
Ортопедические конструкции
При отсутствии резцов, клыков или моляров устанавливаются протезы. Без протезирования не обойтись, в противном случае возможно появление нарушений прикуса и дальнейшее прогрессирование болезни.
Физиотерапия
Физиотерапевтические методы показывают эффективность в составе комплексной терапии в сочетании с аптечными лекарствами и хирургией. После курса процедур улучшается кровообращение, обменные процессы, укрепляются и восстанавливаются ткани пародонта. В большинстве случаев стоматологи назначают:
- ультразвук;
- бальнеолечение;
- светотерапию;
- электрофорез;
- дарсонвализацию и др.
ЧТО ПОДРАЗУМЕВАЕТСЯ ПОД ПАРОДОНТОЛОГИЧЕСКИМ ЛЕЧЕНИЕМ
После сбора всей необходимой информации, пародонтолог обсудит с Вами состояние Ваших десен и предложит наиболее оптимальное лечение. Самое главное, оно должно быть комплексным — то есть лечение должно охватывать все выявленные причины и сопутствующие факторы, поддерживающие болезнь. Только в этом случае удается полностью излечить или надолго стабилизировать заболевание пародонта.
Лечение будет намного эффективнее, если пациент четко выполняет все предписания и неукоснительно следует выбранному плану лечения.
Обычно план комплексного лечения состоит из общего и местного лечения и включает в себя все или часть методов, перечисленных ниже.
Лечение народными средствами
Применение домашних рецептов целесообразно, если болезнь пародонтит находится на начальных стадиях и не сопровождается различными осложнениями. При тяжелых формах подобные методики также допустимы в составе комплексной терапии наряду с антибиотиками, противовоспалительными, седативными препаратами и иммуномодуляторами. Чаще для этого используются травяные отвары и настои, натуральный сок, вытяжки. Пациенты по указаниям дантиста также делают примочки, ванночки, полощут ротовую полость.
Перекись водорода и сода
Самый доступный и распространенный вариант. Вещества применяются для протирания десен, полоскания и очищения щеткой. Следует смешать компоненты до получения кашицы, а затем хорошо почистить зубы. Но не стоит делать этого без рекомендаций от специалиста.
Отвар коры дуба
1 ст.л. сухого сырья заливается стаканом кипятка. После настаивания на протяжении получаса можно прополоскать рот или сделать ванночку. Принимать пищу разрешается только через час.
Лечение солью
Существует несколько способов задействовать в терапии это доступное средство:
- полоскания концентрированным водно-солевым раствором (1 ст.л. сухого вещества на стакан теплой жидкости);
- аппликации;
- ротовые ванночки.
Мед и прополис
Если жевать пчелиный клей несколько раз в течение дня, он проникнет в межзубные промежутки и пародонтальные карманы, что благотворно повлияет на состояние слизистых оболочек.
Не менее эффективна медовая настойка на спирту или водке. Раствор настаивается около двух недель, регулярно производятся взбалтывания емкости.
Пихтовое масло
Можно использовать облепиховое, оно действует по тому же принципу. Вещество применяется в аппликациях, во время массажа десен.
Лепестки роз
Спиртовой настой богат такими ценными элементами, как цинк, фосфор, марганец. Если развести 30 капель в ½ стакана воды, можно полоскать ротовую полость. Процедура проводится 2-3 раза в день.
Чеснок
Необходимо смешать по 1 ч.л. измельченного продукта и черного чая, залить 1 ст. кипятка. После настаивания в течение получаса средство готово для полосканий. Вызывает жжение слизистых.
Свекольный жмых
Нужно измельчить средний корнеплод, отжать сок и поместить сухое сырье в марлю в один слой. Стоит прикладывать свеклу к больному участку на 15-20 минут каждые 4-6 часов.
Примочки из шафрана
1 ч.л. сухого вещества соединяется с небольшим количеством растительного масла. Завернутую в марлю кашицу держат на воспаленных слизистых до 3 раз в день по 20 мин.
Медицинские интернет-конференции
Обзор современных методов лечения генерализованного агрессивного пародонтита
Щербакова Т.А. – 4 куpc, cтoмaтoлoгичecкий фaкультeт
Научные руководители – асс., к.м.н. Петрова А.П., асс. Венатовская Н.В.
ФГБОУ ВО «Саратовский ГМУ им. В.И. Разумовского» Минздрава РФ
Кафедра стоматологии детского возраста и ортодонтии
Резюме. В данной статье рассмотрены современные методы лечения (консервативные и хирургические) генерализованного агрессивного пародонтита (GAgP) в клинической практике врача стоматолога.
Ключевые слова: генерализованный агрессивный пародонтит, заболевания пародонта.
Ответственный автор: Щербакова Татьяна Алексеевна,
Modern methods of treatment of generalized aggressive periodontitis
Shcherbakova T.A. – student of the 4th course of dental faculty
Razumovsky Saratov State Medical University
Pediatric Dentistry and Orthodontics department
Summary. This article describes the modern methods of treatment (conservative and surgical) generaliovannogo aggressive periodontitis in clinical practice dentist.
Keywords: generalized aggressive periodontitis, dental, periodontal disease.
Актуальность. Агрессивный пародонтит является разновидностью заболеваний пародонта, характеризующийся молниеносным разрушением периодонтальной связки и потерей массы альвеолярной кости, возникающий, как правило, у лиц молодого возраста, реже у пациентов старших возрастных групп [1]. Согласно классификации болезней пародонта, принятой на заседании президиума секции пародонтологии Стоматологической ассоциации России в 2001 году данное заболевание вынесено в самостоятельную группу заболеваний пародонта — агрессивные формы пародонтита. Однако практикующие стоматологи чаще обращаются к классификации стоматологических болезней МКБ-C-3 на основе МКБ-10 (ВОЗ, 1995), в соответствии с которой агрессивный пародонтит соответствует коду К 05.4 «Пародонтоз». Исходя из научных исследований, проведенных в Department of Periodontology, Wonkwang University School of Dentistry, Iksan, Korea, частота встречаемости агрессивного пародонтита в осматриваемой популяции из 1692 пациентов (1,020 мужчин (60,3%) и 672 женщин (39,7%) составила 28 случаев (1,65%). Существенных различий между процентом пациентов мужского и женского пола не было. Генерализованная форма была более распространена, чем локализованная, в соотношении 27:1. Средний возраст составил 34,5 года [2]. Даже при том, что распространенность агрессивного пародонтита значительно ниже других заболеваний пародонта, такой неизменяемый фактор риска, как сильная генетическая предрасположенность, вызывает существенные затруднения в процессе его лечения. Отсутствие ранней диагностики и своевременной терапии у больных данным заболеванием в короткие сроки может привести к быстрой деструкции тканей пародонта и потере зубов [3]. Существуют специфические диагностические признаки, но их клинические проявления могут отличаться у разных пациентов. Если заболевание диагностируется на поздних стадиях, успешное лечение представляет собой сложную задачу. На сегодняшний день существует большое разнообразие доступных методов лечения с достаточно переменными показателями успеха. Однако исследования в данной области растут с экспоненциальной скоростью и такие варианты лечения как — тканевая инженерия и генетические технологии являются перспективными в отношении этого заболевания.
Цель: выяснить целесообразность различных методов лечения генерализованного агрессивного пародонтита ( GAgP ) по данным литературных источников.
Задачи:
1. Дать характеристику основным клиническим признакам генерализованного агрессивного пародонтита.
2. Рассмотреть основные принципы лечения изучаемой патологии.
3. Выяснить эффективность нехирургического лечения при GAgP
Материалы и методы. Проведен анализ научных статей на русском и английском языках, обзор современных учебных изданий по теме виды заболеваний пародонта и способы их лечения.
Результаты и обсуждение. Сталкиваясь с данной патологией в клинической практике, необходимо учитывать, что генерализованный агрессивный пародонтит это мультифакториальное заболевание, при котором происходит интеграция микробиологических, генетических, иммунологических и поведенческих факторов. Они определяют начало, ход и тяжесть заболевания. Наличие вредных привычек, например курения, или неудовлетворительный уровень гигиены полости рта у пациентов служат причиной более массивного разрушения пародонта по сравнению с теми, кто поддерживает состояние полости рта на удовлетворительном уровне.
Заболевание имеет волнообразное течение с периодами обострения и ремиссии. Это обуславливает наличие двух различных клинических картин во время обследования. В период ремиссии пациенты не предъявляют каких-либо жалоб, десна имеет розовый цвет, однако при зондировании выявляются глубокие пародонтальные карманы. Отсутствие видимых признаков воспалительной реакции, несмотря на наличие глубоких зубодесневых карманов и нарушения соединения зуб-десна, в совокупности с полным соматическим здоровьем и молодым возрастом пациентов является характерной чертой агрессивного пародонтита, обнаруживающейся на данном этапе течения заболевания. Периоды ремиссии могут длиться от нескольких недель до нескольких месяцев или лет, сопровождаясь периодами обострения заболевания. В течение этапа обострения происходит прогрессирующая деструкция альвеолярной кости и потеря зубодесневого соединения. На этом этапе при клиническом медобследовании десна имеет все признаки воспаления от легкой до тяжелой степени тяжести. Нередко встречается воспалительная гипертрофия десны. При зондировании калибровочным зондом характерно кровотечение на шести участках вокруг каждого зуба или даже спонтанный выход гнойного экссудата. Большинство пациентов обращаются к стоматологу на этой стадии болезни.
Прогноз лечения во многом зависит от своевременно поставленного диагноза. Раннее диагностирование заболевания помогает предотвратить его прогрессирование и избежать серьезной потери альвеолярной костной массы. Кроме того, поскольку агрессивный пародонтит имеет тенденцию к семейной предрасположенности, необходимо проводить обследование близких родственников с целью ранней диагностики заболевания у других членов семьи [4].
Первостепенным методом антибактериальной терапии генерализованного агрессивного пародонтита до настоящего времени остается консервативное лечение. На начальных стадиях заболевания, когда разрушение периодонтального соединения и кости носит характер от легкой до умеренной степени тяжести, лечение заболевания основано на применении антибиотиков системного действия в совокупности с механической терапией. Лечение следует начинать с попытки полного устранения или бактериостатического действия на этиологические факторы и на поддающиеся изменению факторы риска. Следует учитывать, что заболевание имеет сильную генетическую предрасположенность. В его патогенезе и экспрессии значительную роль играет ответная реакция организма человека на патогенные микроорганизмы зубного налета. Этот ответ определяется генетически и является неизменяемым фактором риска рассматриваемой патологии [5]. Тем не менее, заболевание также зависит от микробного фактора и факторов окружающей среды, поэтому может успешно контролироваться у восприимчивых индивидуумов, что свидетельствует о безусловной важности своевременного удаления зубных отложений в домашних условиях самим пациентом или врачом на стоматологическом приеме. У пациентов, восприимчивых к заболеванию, даже небольшое количество зубного налета способно спровоцировать ответную реакцию гуморального и клеточного иммунитета. Механического удаления бляшки с поверхности зуба возможно добиться путем обучения и мотивации пациента правильной гигиене полости рта посредством наглядной демонстрации на макете чистки зубов модифицированным методом Басс (для пациентов без рецессии десны) и модифицированным методом Стилмана (для пациентов с гиперестезией). Также использование вспомогательных очищающих предметов гигиены для межзубных промежутков (флоссы, межзубные щетки, ершики) обеспечит эффективную обработку самых труднодоступных участков полости рта. Большое значение имеют систематические посещения стоматолога с целью мониторинга результативности контроля зубного налета. Для дальнейшего контролирования в качестве дополнения к механическим мерам можно порекомендовать полоскание полости рта 0,12% или 0,2% раствором хлоргексидина или 1% повидон- йодид [6]. Аминофторид и фторид олова в составе ополаскивателей и зубных паст также эффективны в борьбе с наддесневыми бляшками при агрессивных пародонтитах. Помимо этого, применение фтора для полоскания полости рта рекомендуется для реминерализации обнаженных поверхностей корня, а также в качестве десенсибилизирующего средства у пациентов с жалобами на повышенную чувствительность зубов [7]. Научно доказано, что курение является существенным фактором риска и приводит к более тяжелому течению заболевания. Эффективность консервативного и хирургического лечения, регенеративной терапии у таких лиц значительно меньше, чем у некурящих пациентов. Поэтому врач на стоматологическом приеме должен проинформировать о влиянии курения на состояние периодонта и преимуществах отказа от него [8].
Одним из вариантов консервативной механической противомикробной терапии является Scaling & Root Planing (SRP) – методика инструментального устранения над/поддесневой зубной бляшки и зубного камня, выравнивания поверхности корня зуба, используемая клиницистами в качестве этиотропной терапии пародонтитов. С этой целью возможно применение ручного инструментария, преимущественно это кюреты и скейлеры, а также воздушно-абразивных систем и мелкозернистых алмазных боров. Scaling и Root Planing проводятся последовательно в одно посещение. После проведения вмешательства поверхность коронки и корня должна быть твердой, чистой и без микрошероховатостей. SRP является одной из наиболее часто используемых процедур, приводящих к уменьшению количества бактерий, и многими врачами рассматривается как золотой стандарт лечения [9]. Однако данный способ не обеспечивает полного уничтожения патогенных микроорганизмов и продуктов их жизнедеятельности из зубодесневых карманов. Существует закономерность, чем глубже при зондировании выявляется пародонтальный карман, тем меньше эффективность SRP [10]. Альтернативный вариант механической антимикробной терапии был предложен Quirynen и представляет собой однофазную дезинфекцию всей полости рта. Данный метод приводит к значительному улучшению клинической ситуации начальных стадий пародонтита, по сравнению с изолированным применением SRP. Он подразумевает полное санирование ротовой полости, осуществляемое за счет чистки языка 1%- раствором хлоргексидина в течение 1 минуты, снятия зубных отложений, полоскания рта 0,2% -ным раствором хлоргексидина в течение 2 минут, а также орошения пародонтальных карманов 1% раствором хлоргексидина. Необходимо тщательное соблюдение правил осторожности, поскольку высокая концентрация хлоргексидина у сенсибилизированных пациентов может вызвать индивидуальную реакцию в виде контактного дерматита, зуда и крапивницы. Эффект после местного применения хлоргексидина при беременности и лактации не изучен, поэтому антисептик следует задействовать только в крайних случаях. Действие препарата в педиатрической практике также не изучалось, исходя из этого, не рекомендуется его использовать у детей младше 18 лет. В целом методика лечения выбирается, основываясь на конкретной клинической ситуации и предпочтениях пациента [11].
Фотодинамическая терапия и лазерное облучение являются дополнительными методами к основной терапии для ингибирования патогенных бактерий зубодесневых карманов [12]. Эффективным и атравматичным методом лечения является использование лазеров, поскольку они обладают бактерицидным и детоксикационным действиями. Это обуславливается рядом факторов: улучшением регионального кровотока в области патологического очага, усилением хемотаксиса лейкоцитов в зону воспаления и активизацией протеолитических ферментов, которые губительно действуют на микробы. Наиболее широко используются газовые гелий-неоновые и полупроводниковые лазеры на арсениде галлия. Излучаемый ими свет эффективно поглощается клетками слизистых оболочек и имеет большую глубину проникновения в ткани. Удобны в работе лазерные аппараты серии AL-010 и SOFT-LASER [13, 31].
Фотодинамическая терапия (PDT) также представляет собой неинвазивный подход борьбы с инфекцией, сочетающий в себе объединение лазерной энергии с фотосенсибилизатором для получения молекул синглетного кислорода и свободных радикалов, эффективных в уничтожении бактериальных клеток. PDT имеет высокие клинические показатели эффективности и ряд преимуществ в виде: сокращения времени обработки поддесневых участков, разрушении микроорганизмов в течение короткого периода времени, отсутствии потребности в анестезии и повреждений соседних тканей, а также развитии устойчивых форм бактерий [14]. В последние годы эти современные методы показали себя, как перспективное направление, пользующееся популярностью у врачей, в качестве безоперационного лечения генерализованного агрессивного пародонтита. Комбинированное применение SRP, PDT и лазерного облучения показывает большую клиническую эффективность, по сравнению с монотерапией. На начальных этапах лечения регулярное посещение стоматолога позволяет оценить реакцию пациента на нехирургическую терапию [15].
Системная антибиотикотерапия. Применение системных антибиотиков является неотъемлемой составной частью лечения агрессивных пародонтитов, поскольку патогенные бактерии, такие как Aggregatibacter actinomycetem-comitans и Porphyromonas gingivalis, не могут быть полностью уничтожены с помощью других методов [16]. Ранее для достижения этой цели широко использовались антибиотики группы тетрациклина. Они обладают способностью концентрироваться в тканях пародонта и подавлять рост A. Actinomycetem-comitans. Кроме того, тетрациклины ингибируют коллагеназу, снижая разрушение тканей и облегчая регенерацию костной ткани [17]. Но развитие устойчивости к ним привело к использованию других фармакологических групп в качестве комбинированной или последовательной терапии. В настоящее время предпочтительнее использовать сочетание амоксициллина три раза в день по 250 мг вместе с метронидазолом два раза в день по 250 мг в течение 8 дней. Эта одна из наиболее эффективных комбинаций лекарственных средств, имеющая достаточно этому доказательств [18]. При терапевтическом лечении на начальных стадиях болезни, антибиотикотерапия значительно улучшает результаты лечения в целом. Идентификация видовой принадлежности бактерий и их чувствительности к антибиотикам не является обязательным мероприятием, так как описанные выше комбинации могут быть клинически и экономически более выгодными. Использование только одного лекарственного препарата (доксициклин, азитромицин, метронидазол и клиндамицин) приносит свои результаты, когда применяется дополнительно к SRP. Выбор антибиотика осуществляется, полагаясь на многочисленные критерии – возможные аллергические реакции со стороны пациента, сопутствующие патологии, данные анамнеза [19].
Местное применение антимикробных средств также является необходимым компонентом терапевтического лечения агрессивного пародонтита, главным образом если имеется ограниченное скопление экссудата, глубокие пародонтальные карманы и отсутствие адекватной реакции на механическую терапию и применение системных антибиотиков. Основное преимущество использования данного метода – доставка в зубодесневой карман меньших доз лекарственных средств, в то время как концентрация активного вещества в очаге инфекции поддерживается на высоком уровне. Это позволяет избежать побочных эффектов, характерных для системных антибактериальных средств.
Кроме того, этот вариант применим при непереносимости системного введения лекарственных веществ. Последнее время используют препараты с постепенным и медленным высвобождением действующего компонента. Решение о применении местной противоинфекционной добавочной терапии остается предметом индивидуальной клинической оценки, фазы лечения, а также статуса и выбора пациента [20].
Обзор литературы и научных исследований на тему нехирургического лечения генерализованного агрессивного пародонтита показал, что данную патологию возможно успешно лечить терапевтическими методами. Поскольку подобное лечение приводит к прекращению прогрессирования заболевания, разрешению воспаления, уменьшению глубины пародонтальных карманов, значительной реконструкции альвеолярных дефектов. Исходя из этих данных, план лечения следует начинать с основных или дополнительных методов механической противомикробной терапии в сочетании с приемом системных антибиотиков. Рекомендуется начинать антибиотикотерапию за 24 часа до SRP или других методов механического удаления зубных отложений и продолжать прием параллельно этим процедурам. Через 4-6 недель проводится повторная оценка состояния полости рта пациента. Если нет никаких значимых изменений на начальных этапах терапии, врач может повторить лечение, используя различные комбинации антибиотиков и возможных методов лечения. В случае отсутствия эффекта следует перейти к хирургическому лечению [21].
Хирургическое лечение генерализованного агрессивного пародонтита представляет собой совокупность мер, направленных на предотвращение дальнейшего повреждения тканей и потерю костной массы в случае несвоевременной постановки диагноза или неэффективности терапевтического вмешательства. С целью минимизации нежелательных последствий возможно использование альтернативной лазерной хирургии. При обширной потери пародонтальных тканей, хирургическое лечение может привести к увеличению подвижности зубов и ухудшению клинической ситуации в целом. Поэтому необходима тщательная оценка факторов риска и преимуществ для конкретной индивидуальной ситуации [22]. В настоящее время восстановительное хирургическое лечение основывается на регенерации анатомической формы и функций пародонта. Широко используются замещающие костные трансплантаты, направленная регенерация тканей (GTR) и биологические модификаторы (факторы роста и дифференциации, белки внеклеточного матрикса).
С целью устранения патологических карманов рационально проводить лоскутные операции на мягких тканях. Репозиционированный лоскут (модифицированный лоскут Видмана) и техника откидывания лоскута с сохранением десневого сосочка являются методами выбора в практической деятельности стоматолога. Сочетание оперативного лечения с использованием системных антибиотиков приводит к более интенсивному снижению микробной нагрузки и глубины карманов.
Разрушение кости, которое происходит в короткие сроки при агрессивном пародонтите, представляет собой особую проблему и требует немедленных мер со стороны врача. Существует два метода с наиболее успешными исходами лечения это — костная трансплантация и направленная регенерация тканей. Рынок стоматологических материалов представляет широкий спектр трансплантационных материалов, включая аутотрансплантаты, аллоимплантаты, ксеноимплантаты и аллопластики. В процессе аутотрансплантации происходит пересадка материала, полученного из одного анатомического участка на другой в пределах того же организма. Аутогенные трансплантаты считаются эталоном и имеют отличные регенеративные свойства, которые были научно доказаны на гистологическом исследовании. Дополнительными преимуществами являются устранение риска распространения заболевания, отсутствие иммунного ответа и сниженная стоимость операции. Основными ограничениями, связанными с использованием аутотрансплантатов в регенерации периодонта, является ограниченное количество костной ткани, которое может быть перемещено в совокупности с высоким риском развития патологических процессов на донорном участке [23]. В настоящее время достижения в области тканевой инженерии и технологии биоматериалов представляет большое количество вариантов лечения костных дефектов, поэтому врачи стремятся использовать в своей практике аллоимплантаты, ксеноимплантаты и аллопластические заменители кости. Пересадка костных тканей между двумя генетически различными организмами называется аллоимплантацией. Костные аллоимплантаты уникальны тем, что из них обычно удаляют клеточным компонент, чтобы снизить риск их отторжения. Кроме того они подвергаются тщательной обработке, с целью исключить любую возможность передачи заболевания. Клинические исследования подтверждают благоприятный исход лечения с использованием этих материалов. С точки зрения заполнения внутрикостных дефектов более 50% из них полностью разрешаются [24]. Применение материалов животного происхождения для восстановления тканей человека основано на использовании либо бычьего, либо кораллового материала. Эти типы имплантатов называются ксеноимплантаты. Сочетание бычьего материала с очищенным свиным коллагеном или синтетическим полипептидом (PepGen P-15) стимулирует регенерацию и приводит к формированию здоровой периодонтальной связки. Благодаря низкой аллергенности и биодеструкции коллагена, он обладает хорошей совместимостью с тканями. Коллагеновые препараты снижают воспалительные реакции и сокращают сроки заживления ран [25]. Синтетические заменители костной ткани включают остеокондуктивные полимеры в виде блоков, гранул, цементов или остеоиндуктивные белки. Белки стимулируют остеогенез, цементогенез и рост периодонтальной связки, а остеокондукторы представляют собой пассивный матрикс для новой кости. Гидроксиапатит, бета-трикальцийфосфат и биоактивное стекло чаще всего используются в качестве аллопластических материалов [24].
Принцип направленной регенерации тканей основан на использовании мембран, которые препятствуют миграции десневого эпителия и росту грануляционной ткани, что позволяет специфическим малодифференцированным клеткам периодонтальной связки формировать новое соединительнотканное прикрепление. Изготовление мембраны возможно из биологических препаратов или из крови пациента. Одной из наиболее часто используемых является мембрана из растянутого политетрафторэтилена. Многими экспериментальными и клиническими исследованиями была доказана эффективность применения мембранной техники совместно с посадочными материалами. Данный метод активно совершенствуется, улучшаются технологии производства мембран, однако на сегодняшний день гарантированную эффективность можно встретить только в случае 3-стеночных дефектов [26].
Применение биологических медиаторов (инсулиноподобного фактора роста, фактора роста тромбоцитов, обогащенной тромбоцитами плазмы) и внеклеточных белков приводит к улучшению клинических и рентгенологических параметров. Обогащенная тромбоцитами плазма способствует восстановлению утраченных тканей пародонта, так как тромбоциты играют решающую роль в заживлении ран [27]. Они способствуют начальной коагуляции на месте раны, а так же высвобождению факторов роста. Основная стратегия данного метода состоит в том, чтобы усилить и ускорить воздействие факторов роста, содержащихся в тромбоцитах и являющихся универсальными инициаторами регенерации всех ран. Тромбоциты плазмы также содержат фибриноген, фибронектин и витронектин, которые способствуют остеокондукции, играя роль матриц для восстановления костной и соединительной ткани [28].
Лечение генерализованного агрессивного пародонтита непростая цель, поскольку предполагает междисциплинарный подход. Когда постановка диагноза осуществляется на поздней стадии, вероятность потери зубов составляет до 60%. Потеря зубов в молодом возрасте может привести к психологической травме и изменению поведения человека. В таком случае решение косметических проблем возможно за счет сочетанной пародонто-ортодонтической терапии [29], протезирования [30], имплантационного лечения. В целях поддержания оптимальных результатов лечения и предотвращения рецидивов необходима поддерживающая терапия, которая продолжается на протяжении всей жизни. Психотерапия также имеет положительное влияние, её следует начинать сразу же после первой консультации у стоматолога и продолжать в зависимости от психологического состояния пациента [31,32].
Выводы:
1. Характерной особенностью генерализованного агрессивного пародонтита является быстрое разрушение тканей пародонта. Заболевание чаще поражает людей молодого возраста с отсутствием сопутствующих системных заболеваний.
2. Основной целью лечения является уменьшение или устранение поддесневых микроорганизмов, восстановление утраченных тканей и поддержание здоровья периодонта.
3. Традиционно считается, что GAgP имеет неблагоприятный прогноз и только радикальный метод лечения целесообразен в подобной ситуации. Современные схемы лечения генерализованного агрессивного пародонтита должны учитывать важность ранней диагностики и обоснованность комбинирования различных методик, только в таком случае можно рассчитывать на долгосрочную стабилизацию здоровья пародонта.
Массаж десен при пародонтите
С помощью простых манипуляций можно улучшить трофику и укрепить сосуды в поврежденных тканях пародонта. Метод используется в комплексе наряду с народными рецептами и традиционным лечением.
Необходимо тщательно вымыть руки, обработать антисептическим составом. Понадобятся большой и указательный пальцы, которыми следует обхватить десенные поверхности. При появлении сильных болевых ощущений надо прекратить все манипуляции и обратиться в стоматологическую клинику. Массажные техники:
- Поглаживающие движения. Процедура не только начинается, но и заканчивается этим этапом.
- Растирание. Степень нажима постепенно увеличивается.
- Выдавливание содержимого пародонтальных карманов интенсивными нажатиями.
- Сдавливание оральной и вестибулярной поверхностей на протяжении 5-7 секунд (не более).
Лучше задействовать эфирные масла. Так будет обеспечено достаточное скольжение.
обследования и лечения пародонтита у беременных женщин
В ситуациях, когда врач диагностирует пародонтит при беременности, лечение может быть назначено только после полного обследования и получения результатов дополнительных анализов, и полного анамнеза жизни. Для диагностики воспалительных заболеваний пародонта врачи стоматологи используют комплексный метод оценки, который состоит из стоматологического осмотра, результатов исследования и зондирования пародонтальных карманов, оценки рентгена челюстей. После получения всех результатов лечащий врач пародонтолог имеет возможность оценить степень поражения пародонтальных тканей, на основании чего и планируется терапия.
Осложнения
Воспалительные процессы крайне нежелательны для человеческого организма. Когда врачу становится понятно, от чего появляется пародонтит, чем он опасен, как определить его тип, можно разработать терапевтическую схему и устранить негативные проявления за короткий срок. Однако чаще всего пациенты бегут в клинику, когда уже совсем поздно. Бактериальная флора и токсины постепенно проникают в кровоток и доставляются во все органы и системы. В результате провоцируются ОРВИ, эндокринные нарушения, системные болезни. В запущенной форме истончаются стенки сосудов, развивается атеросклероз, который приводит к инсультам и инфарктам.
Симптоматика осложненной стадии:
- резкая зубная боль;
- постоянная слабость, усталость, апатия;
- устойчивое повышение температуры тела;
- выделение гноя из альвеол;
- деструкция альвеолярных отростков.
Чем отличается пародонтит от пародонтоза?
Пародонтоз – это болезнь, которая сопровождается разрушением костной ткани, не приводит к воспалительным процессам. Данные заболевания отличаются характером лечения, причинами, частотой появления и т.д. Пародонтоз встречается не более чем у 3% населения, развивается при сахарном диабете или вследствие наследственного фактора, является вяло текущим (пародонтит более интенсивен).
При пародонтозе очень редко кровоточат дёсна, не наблюдается их отёк, процесс развития заболевания всегда охватывает весь зубной ряд. Пародонтит может быть очаговым или распространённым.
Профилактика
Соблюдение следующих рекомендаций поможет предотвратить коварный недуг и защититься от других заболеваний полости рта:
- регулярно чистить зубы и выполнять гигиенические процедуры;
- использовать качественную щетку и пасту;
- не запускать стоматологические болезни и проблемы с деснами;
- укреплять иммунитет;
- избегать стрессовых ситуаций и переживаний;
- правильно питаться, включать в рацион продукты, богатые витаминами и минеральными веществами;
- при проблемах с прикусом посетить ортодонта для разработки терапевтической тактики;
- при отсутствии зубных единиц установить протезы, не оставлять пустые лунки;
- проходить регулярные профилактические осмотры в стоматологической клинике, закаляться, быть физически активными.
Местные факторы
Недостаточно высокий уровень гигиены полости рта
Неумение правильно чистить зубы специальной детской зубной щеткой и нежелание регулярно проводить гигиенические процедуры приводят к скоплению в зубодесневых карманах микроорганизмов, а выделяемые ими токсины запускают воспалительный процесс.
Короткая уздечка языка или губы
Недостаточно длинные уздечки провоцируют атрофию и воспаление прилегающего участка десны за счет постоянного натяжения волокон уздечки. Воспалительный процесс локализуется в области нижних центральных зубов.
Пережевывание пищи с одной стороны
Привычка жевать пищу на одной стороне чревата скоплением налета на зубах, не участвующих в жевании. Необходимо объяснить ребенку, что еду следует разжевывать как на левой, так и на правой стороне.
Аномалии и деформации зубочелюстной системы
Развитие воспалительного процесса в тканях пародонта может быть обусловлено как функциональной перегрузкой определенных зубов, так и недостаточной нагрузкой на них. Причиной тому являются неправильный прикус или неполный комплект зубов (постоянные зубы еще не выросли, а часть молочных уже выпала).
Травмы десен
Эта группа факторов, провоцирующих возникновение и развитие пародонтита, включает хронические травмы десен разрушенными зубами или деталями брекет-систем, а также дефекты пломбирования и повреждение тканей пародонта ногтями, ручками, заколками для волос.
Характер питания
Слишком мягкая пища не способствует достаточной нагрузке на жевательный аппарат ребенка и самоочищению зубов, в результате чего происходит скопление налета у их основания, а как следствие — появление у детей зубного камня .
К какому врачу обратиться при пародонтите
При наличии явных признаков патологического процесса необходимо посетить пародонтолога клиники «Дентика». На первичном осмотре он внимательно исследует ротовую полость, проводит опрос пациента о жалобах, назначает диагностические процедуры. Также обязательны консультации стоматологов смежных специализаций. Затем ставится точный диагноз, разрабатывается схема лечения.
По завершении терапии необходимо каждые 3-6 месяцев показываться специалисту. Таким образом будет поддерживаться устойчивый результат после врачебного вмешательства.
Зубной пародонтит начинается и проявляется как гингивит — с воспаления и кровоточивости десен. Затем при отсутствии терапии симптоматика нарастает, возникает болезненность и другие признаки. Чем раньше начато лечение, тем выше вероятность эффективного применения народных рецептов без медикаментозных средств и хирургического вмешательства.
Некоторые пациенты пренебрегают ежедневными гигиеническими процедурами, полагая, что иногда отсутствие чистки перед сном не повлечет за собой негативных последствий. Если не заботиться о ротовой полости, возрастает риск возникновения более тяжелых патологий, требующих длительной терапии и последующего протезирования. Разобравшись, что значит заболевание пародонтит, с его причинами, видами и лечением в стоматологии, можно создать все условия для сохранения здоровья улыбки на долгие годы.