(2 оценок, среднее: 5,00 из 5)
Кандидоз – это заболевание дрожжевой природы, вызванной дрожжами штамма Candida albicans. Первыми симптомами развития молочницы может быть зуд слизистой, жжение, появление белых выделений, похожих на творог, раздражение. Дальше появляется воспаление и сухость. Данная болезнь не является опасной, но доставляет множество неприятных ощущений человеку длительное время. Диета при молочнице поможет не только справиться с симптомами, но и навсегда забыть об этой проблеме.
Что такое кандидоз
Кандидоз вызывают дрожжевые грибы рода Candida. Эти микроорганизмы относятся к условно-патогенным. Они выявляются на слизистых оболочках кишечника и половых органов. Если иммунитет сильный, он может контролировать численность грибков, но при его снижении микроорганизмы начинают бесконтрольно размножаться, вызывая воспаление слизистой и другие проявления заболевания.
Развитию кандидоза способствуют следующие неблагоприятные факторы:
- недостаточная гигиена;
- дисбактериоз;
- злоупотребление алкоголем;
- неправильная установка катетеров;
- прием антибиотиков;
- сахарный диабет;
- резкое снижение иммунитета;
- авитаминоз;
- стресс и т.д.
Развитию кандидоза способствует алкоголь.
Кроме того, риск развития этого грибкового заболевания повышает употребление продуктов, богатых рафинированными углеводами и сахаром. Симптомы кандидоза зависят от того, какой орган был поражен.
К проявлениям наиболее распространенного урогенитального вида заболевания относятся:
- зуд;
- покраснение слизистой оболочки;
- творожистые выделения;
- дискомфорт при половых актах;
- неприятный запах;
- жжение.
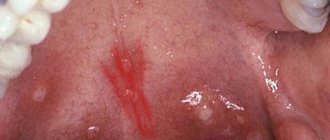
При поражении ротовой области на языке появляется белый налет. Кроме того, возможно формирование трещин и серых бляшек. Слизистая оболочка краснеет и отекает.
Как ни парадоксально, отчасти это связано с теми успехами, которых достигла современная медицина в лечении онкологических заболеваний и в борьбе с возбудителями серьезных инфекций. Кроме того, очевидно, что в последние десятилетия наблюдается увеличение интенсивности воздействия на организм человека внешних факторов, вызывающих развитие иммуносупрессивных состояний. Помимо этого, конец XX века ознаменовался значительным распространением фатального заболевания – ВИЧ–инфекции. Патологические состояния, вызванные воздействием грибов рода Candida на организм человека, также относятся к разряду оппортунистических микозов. Характеристика возбудителя Представители рода Candida представляют собой дрожжевые грибы, родственные Ascomycetes. Род Candida включает разнообразные виды (Candida spp.), среди которых основное значение, как возбудители кандидоза, имеют: Candida albicans, Candida tropicalis, Candida parapsilosis, Candida glabrata, Candida dubliniensis, Candida lusitaniae, Candida krusei. Candida spp. представляют собой компонент микрофлоры, симбионтной для человека. У 10–25% населения, не имеющих клинических признаков грибкового поражения, Candida spp. непостоянно выявляются в полости рта, у 65–80% – в содержимом кишечника. Candida spp. обнаруживаются в детрите гастродуоденальных язв примерно в 17% случаев. По современным представлениям, в нормальных условиях основным «местом обитания» Candida spp. в организме человека является кишечник. В микробной популяции кишечника доля этих грибов ничтожно мала. Рост колоний Candida spp. в организме человека отчасти регулируется благодаря работе звеньев иммунитета. Главное место в этом процессе занимают звенья неспецифического иммунитета – мононуклеарные фагоциты (моноциты/макрофаги) и полиморфноядерные лейкоциты [1,3]. Весьма важная роль в ограничении роста популяции Candida принадлежит также бактериям – кишечным симбионтам. Нормальная микрофлора, населяющая просвет желудочно–кишечного тракта, вырабатывает вещества с антибактериальной активностью (в частности, бактериокины и короткоцепочечные жирные кислоты), которые предотвращают внедрение патогенных микроорганизмов и избыточный рост, развитие условно–патогенной флоры. Кишечные палочки, энтерококки, бифидобактерии и лактобациллы обладают наиболее выраженными антагонистическими свойствами. Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно–кишечном тракте и вторично – в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах) [1,3,5]. Факторы вирулентности Candida Грибы рода Candida обладают адгезивностью к эпителиальным клеткам. Прикрепление к слизистой оболочке является одним из условий для дальнейшей инвазии микроорганизма в подлежащие ткани. Способность к адгезии у представителей различных видов Candida значительно различается; наиболее высока эта способность у C.albicans, C.tropicalis, C.dubliniensis; наименьшая – у Candida glabrata, Candida krusei. В качестве защитного барьера, препятствующего прикреплению микроба к слизистой оболочке, важную роль играет муцин – гликопротеин клеточной стенки эпителиальных клеток. Факторы агрессии этих микроорганизмов включают протеазы и гликозидазы, способные интенсивно расщеплять муцин. Как фактор вирулентности также рассматривают способность к быстрому образованию нитей псевдомицелия; эта особенность в наибольшей степени выражена у C.albicans. Вирулентность микроорганизмов подвержена внутривидовой изменчивости, в зависимости от генотипа [1,3]. Факторы риска развития кандидоза В качестве общих факторов, предрасполагающих к развитию кандидоза органов пищеварения и последующей лимфо–гематогенной диссеминацией грибков, как и в случаях других оппортунистических инфекций, выступают состояния, при которых наблюдается недостаточность иммунной защиты организма. Они включают: 1) Физиологические иммунодефициты (период новорожденности и ранний детский период, сенильный иммунодефицит, беременность, стрессовые состояния). 2) Врожденные иммунодефициты (синдром Ди– Джорджи, Незелофа, Шедиака–Хигаши и др.). 3) Инфекция вирусом иммунодефицита человека в терминальной стадии (синдром приобретенного иммунодефицита). Микозы составляют 70% в структуре клинических проявлений ВИЧ–инфекции. 4) Онкологические заболевания (включая гемобластозы); химиотерапия злокачественных опухолей, сопровождающаяся тяжелой гранулоцитопенией (<1х109 гранулоцитов в л). Развитие кандидоза на фоне противоопухолевой терапии обычно связывают с подавлением функций иммунной системы, наблюдающимся как нежелательный эффект лечения. В то же время существуют предположения, что цитостатики и лучевая терапия угнетают защитные функции эпителиального покрова кишечника и способствуют транслокации Candida в другие органы. При проведении химиотерапии возрастает процент грибковых микроорганизмов, адгезированных к энтероцитам. 5) Аутоиммунные и аллергические заболевания, в особенности при назначении глюкокортикостероидов. 6) Трансплантация органов (применение иммунодепрессантов в посттрансплантационном периоде). Более половины больных, которым планируется проведение трансплантации костного мозга, еще до трансплантации имеют картину системного кандидоза. 7) Эндокринопатии (декомпенсированный сахарный диабет, аутоиммунный полигландулярный синдром).  Другие заболевания и состояния (шоковые состояния, анемия, гепатит, цирроз печени, хронические инфекции, синдром мальабсорбции и др.). При патологических состояниях, сопровождающихся снижением кровоснабжения кишечника, повышается транслокация грибов в другие ткани. Нарушение переваривания и всасывания сопровождается избыточным ростом микроорганизмов в просвете кишечника. 9) Антибиотикотерапия (обычно – длительное применение препаратов широкого спектра действия). Введение антибактериальных препаратов может приводить к нарушению равновесия в микробном биоценозе кишечника, вследствие чего возможно избыточное развитие кандидозной популяции в кишечнике. Назначение туберкулостатических препаратов в течение 3–4 мес. сопровождается развитием кандидоза кишечника в 58–62% случаев. Риск развития идиопатической антибиотикоассоциированной диареи зависит от дозы введенного антибиотика; это заболевание обычно протекает без повышения температуры тела и лейкоцитоза в крови и при отсутствии лабораторных признаков инфекции Clostridium difficile. Полагают, что примерно в трети случаев развитие идиопатической антибиотикоассоциированной диареи обусловлено именно кандидозом кишечника. 10) Несбалансированное питание (дефицит в рационе белков, витаминов). В эксперименте на животных показано, что недостаточное поступление белка в организм сопровождается снижением фагоцитарной и бактерицидной активности макрофагального звена, незавершенным фагоцитозом и повышением проницаемости кишечного барьера для Candida albicans [1,3,4,5]. По данным аутопсий кандидоз 12–перстной, тонкой и толстой кишки обнаруживается примерно у 3% погибших пациентов (учитывались только макроскопические изменения). При этом половина случаев приходится на долю пациентов, получавших химиотерапию по поводу злокачественных новообразований [1]. Патогенез развития кандидоза кишечника Исследования последних лет в большой степени прояснили закономерности взаимодействия грибков Candida с организмом хозяина. По современным представлениям, можно выделить два принципиально различных механизма патогенеза кандидоза органов пищеварения: инвазивный и неинвазивный кандидоз [3]. Инвазивный кандидоз обусловлен внедрением нитчатой формы гриба Candida в ткани. Первым этапом кандидоза, как инфекционного процесса, служит адгезия к эпителиоцитам, затем происходит инвазия в эпителиальный слой, проникновение за пределы базальной мембраны. Этим проявлениям микробной агрессии макроскопически соответствуют эрозивно–язвенные дефекты стенки кишечника различного размера и формы, трещины, мембранные наложения (сходные с таковыми при псевдомембранозном колите), полиповидные или сегментарные циркулярные образования. При прогрессирующей инвазии возможно развитие лимфо–гематогенной диссеминации грибов (системный кандидоз с поражением слизистых оболочек других органов; генерализованный кандидоз с поражением висцеральных органов). В экспериментальной модели на животных, перорально инфицированных C.albicans в условиях иммуносупрессии, показано первоначальное возникновение эрозий и язв слизистой оболочки в подвздошной кишке, колонизация лимфоидных образований кишечника, их некроз и дальнейшая диссеминация. Отсутствие макроскопических изменений, по всей видимости, не должно рассматриваться, как свидетельство против инвазивного кандидоза. При диссеминированных формах кандидоза в лимфатических узлах и протоках обнаруживаются многоядерные гигантские клетки, содержащие грибы, что, вероятно, отражает феномен незавершенного фагоцитоза. Инвазивный кандидоз чаще наблюдается в органах, выстланных многослойным плоским эпителием (полость рта, пищевод), и реже – цилиндрическим эпителием (желудок, кишечник), что, вероятно, связано с особенностями местной иммунной защиты. Неинвазивный кандидоз не сопровождается превращением грибка в нитчатую форму; наблюдается избыточный рост его колоний в просвете полого органа – кишечника. Предполагается, что важное патогенетическое значение при этом имеет нарушение полостного и пристеночного пищеварения, проникновение в системный кровоток микробных компонентов и метаболитов, развитие в той или иной степени выраженной системной иммунно–воспалительной реакции. На основании всего сказанного выше следует еще раз подчеркнуть, что кандидоз слизистых внекишечной локализации или генерализованный кандидоз с поражением паренхиматозных органов служит проявлением транслокации грибков из просвета кишечника, где представлена основная масса этих сапрофитных грибков. Кандидоз внекишечной локализации (например, полости рта или гениталий) служит проявлением системного кандидоза, «берущего свое начало» из кишечника. Ниже приводится классификация кандидоза органов пищеварения: 1. Оро–фарингеальный кандидоз (хейлит, гингивит, заеды, глоссит, стоматит, фарингит). 2. Кандидоз пищевода (осложнения – кровотечение, стриктура). 3. Кандидоз желудка: – диффузный (специфический эрозивно–фибринозный гастрит); – фокальный (вторичный для язвы желудка). 4. Кандидоз кишечника: – инвазивный диффузный; – фокальный (вторичный для язвы 12–перстной кишки, при неспецифическом язвенном колите); – неинвазивный (избыточный рост Candida в просвете кишечника). 5. Ано–ректальный кандидоз: – инвазивный кандидоз прямой кишки, – перианальный кандидозный дерматит. Ниже охарактеризованы основные проявления кандидозного поражения кишечника, который, как уже было сказано выше, является основой для развития системных проявлений. Клиническая картина кандидоза кишечника Особенности течения кандидоза кишечника недостаточно четко очерчены, недостаточно хорошо изучены и мало знакомы большей части практикующих врачей. Характерно, что у погибших от разных причин больных, у которых при аутопсии были обнаружены макроскопические изменения кишечника, соответствующие инвазивному кандидозу, при жизни, как правило, отмечалась весьма скудная симптоматика со стороны желудочно–кишечного тракта, а эндоскопический диагноз часто был ошибочным. Нередко при обнаружении единичных изъязвлений кишечной стенки врач затрудняется в их трактовке, а по результатам морфологического исследования дается заключение о неспецифических воспалительных изменениях в краях язвенных дефектов, тогда как целенаправленное микологическое исследование не проводится. Клинические проявления кандидоза кишечника могут быть различными в зависимости от уровня поражения. При диффузном инвазивном кандидозе кишечника имеются проявления энтероколита: жалобы на боли в животе спастического характера, метеоризм, наличие патологических примесей в стуле (крови и слизи), обычно имеются признаки системного кандидоза (поражение слизистых оболочек полости рта, гениталий). При эндоскопическом исследовании выявляются изменения по типу фибринозно–язвенного колита. При инвазивном фокальном кандидозе кишечника проявления заболевания могут напоминать упорное, резистентное к традиционной терапии, течение язвенной болезни 12–перстной кишки или неспецифического язвенного колита. При неинвазивном кандидозе кишечника пациенты предъявляют жалобы на неоформленный стул, метеоризм, дискомфорт в животе, с положительной клинико–лабораторной динамикой при лечении антимикотическими препаратами. При инвазивном кандидозе прямой кишки могут отмечаться симптомы проктита (боли, тенезмы, патологические примеси в кале). В ряде случаев этому сопутствуют явления перианального кандидо–дерматита. Кандидоз кишечника нередко сопровождается субфебрильной лихорадкой [1,3,5]. Осложнения В качестве осложнений кандидоза кишечника возможно развитие кишечной перфорации, пенетрации язв в окружающие органы, кровотечения, генерализации с поражением паренхиматозных органов, развитием грибкового сепсиса. Поражение паренхиматозных органов (печень, желчный пузырь, поджелудочная железа и др.) весьма часто сопутствует глубокой нейтропении (менее 500 нейтрофилов в мм3 крови) и наблюдается в терминальной фазе СПИДа [1,3,5]. Летальность при инвазивном кандидозе достигает 25–55%. Для некоторых категорий больных (реципиенты трансплантатов, пациенты с острым лейкозом) инвазивные микозы являются основной причиной летального исхода. Диагностика Вопрос о диагностике кандидоза кишечника и определении показаний к противогрибковой терапии исключительно важен. В распознавании кандидоза слизистых оболочек необходимо проводить различие между физиологическим «кандидоносительством» и инфекционным процессом, вызванным этим грибком. Для диагностики кандидоза абсолютно информативно обнаружение Candida в стерильных жидкостях (спинно–мозговой, лаважной, перитонеальной и др.) или обнаружение грибов в тканях (нередко обнаруживаются изменения по типу гранулем с некрозом). Для повышения чувствительности культуральных и морфологических методов диагностики кандидоза рекомендуется исследовать несколько биоптатов слизистой оболочки. Биопсированную ткань собирают в 2 стерильные чашки Петри или стерильные баночки с завинчивающейся крышкой; одну пробу заливают 10% раствором формальдегида и направляют для гистологического исследования, вторую используют для микологического исследования. Материал транспортируют в микробиологическую лабораторию, защищая от прямых солнечных лучей. Необходимо, чтобы материал был доставлен на микологическое исследование не позднее 1 ч после взятия при хранении в условиях комнатной температуры или не более чем через 3 ч при хранении при +4°С. Микроскопическое исследование необходимо проводить в нативных и окрашенных препаратах. ШИК–реакция (обработка хромовой кислотой) или ее модификация – окраска по Гридли – позволяют выявить возбудителя в ткани или мазке за счет окрашивания полисахаридных компонентов клеточной стенки; для подавления окраски окружающих тканей применяется «контрокраска» световым зеленым, метаниловым желтым, и т.п. В данном случае обнаруживаются только инвазирующие клетки грибов, в то же время невозможно судить о реакции со стороны окружающих тканей. Поэтому необходимо также оценивать препараты, «докрашенные» гематоксилином и эозином. Псевдомицелий Candida также можно выявить в мазке–отпечатке слизистой оболочки или мазке–отпечатке из дна язвы (окраска по Романовскому–Гимзе). На поверхности плотной питательной среды в чашке Петри делают отпечаток исследуемым кусочком ткани, затем производят рассев петлей. Этот же кусочек ткани помещают в 50 мл жидкой питательной среды (среда Сабуро, сусло) и инкубируют при +37°С в течение 5 дней. Широко применяются методы быстрой идентификации C.albicans. Этот вид Candida способен образовывать ростковые трубки и короткие нити псевдомицелия в течение 2–4 часов при +37°С на сыворотке крови, яичном белке и др. подобных средах. Для вида C.albicans этот феномен характерен в 90% случаев. Для эффективного лечения необходимо стремиться к определению видовой принадлежности грибков Candida и определению индивидуальной чувствительности штамма к антимикотическим средствам; некоторые штаммы Candida lusitanlae устойчивы к амфотерицину, Candida krusei и Candida glabrata – к флуконазолу. Обнаружение Candida в крови позволяет поставить диагноз генерализованного кандидоза только в сочетании с соответствующей клинической симптоматикой (особенно информативно повторное обнаружение Candida в крови). Следует помнить о том, что у 70–80% больных, реально страдающих генерализованным кандидозом, выявить грибы при посеве крови не удается. Значение серологических методов состоит, главным образом, в выявлении больных с вероятными инвазивными микозами. Ложноположительные результаты серологических проб возможны при миконосительстве и у здоровых людей, сенсибилизированных антигенами грибов; ложноотрицательные пробы могут наблюдаться при иммунодефиците. Предложены оригинальные процедуры обнаружения антигенов и антител некоторых метаболитов клеток грибов; созданы специальные диагностические наборы. В качестве примера можно привести Pastorex Candida, – для определения в реакции «латекс–агглютинации» повторяющихся олигоманнозных эпитопов антигенных структур, экспрессирующихся на большом числе макромолекул гриба. Набор Platelia Candida может использоваться для определения антигена–маннана Candida, например, в сыворотке крови пациента с циркуляцией микроорганизма. С помощью первого набора порог определения антигенных структур равен 2,5 нг/мл, с помощью второго в связке с методом порог определения – 0,5 нг/мл. В диагностике неинвазивного кишечного кандидоза, при котором отсутствует тканевой биопсийный материал для микологического исследования, в качестве стандарта диагностики предлагается использовать следующие критерии: рост свыше 1000 КОЕ/г Candida spp. при посеве кишечного содержимого, взятого в стерильных условиях, в сочетании с явлениями кишечной диспепсии и положительной клинико–лабораторной динамикой при лечении антимикотическими препаратами [1]. К сожалению, правильный забор кишечного содержимого для культурального исследования технически сложен; широко распространенная в нашей стране методика «посева кала на дисбактериоз» не может служить опорой в оценке реального состава микрофлоры кишечника [1,3,5]. В диагностике любой формы кандидоза органов пищеварения важно учитывать наличие у пациента предрасполагающих факторов риска. «Случайное» выявление кандидоза должно послужить стимулом к поиску такого фонового фактора. Важно помнить, что кандидоз может выступать в качестве ранней манифестации общих заболеваний, сопровождающихся развитием иммунодефицита. Учитывая вышесказанное, вероятно, было бы не совсем корректно формулировать диагноз кратко, как «Кандидоз», не указывая при этом фонового состояния. Дифференциальный диагноз инвазивного кишечного кандидоза (при обнаружении макроскопических изменений кишечника) необходимо проводить с хроническими воспалительными заболеваниями кишечника, антибиотикоассоциированной диареей, обусловленной инфекцией C. difficile, злокачественным поражением, ишемическим колитом. Неинвазивную форму кандидоза следует дифференцировать с широким спектром энтеритов и колитов другой этиологии. Косвенным свидетельством в пользу наличия кандидоза кишечика могут выступать внекишечные системные проявления кандидоза. Лечение Следует еще раз подчеркнуть, что одно лишь обнаружение грибов рода Candida при бактериологическом анализе испражнений (по принятой методике в России), независимо от наличия или отсутствия симптомов кишечной диспепсии, не может служить показанием для назначения пациенту антимикотических средств. Для лечения кандидоза кишечника необходимо назначение препаратов, неадсорбирующихся из просвета кишечника. Сегодня существуют разнообразные антимикотические средства. Такие препараты, как амфотерицин В, итраконазол, кетоконазол, флуконазол, обладают системным действием, могут применяться местно, перорально и внутривенно. При назначении внутрь эти препараты практически полностью адсорбируются из верхних отделов желудочно–кишечного тракта и не достигают уровня подвздошной кишки, где сосредоточена основная популяция грибов. Кроме того, применение «системных» противогрибковых препаратов нередко сопровождается побочными явлениями, в частности, развитием токсического гепатита. К практически неадсорбирующимся антимикотическим средствам относятся леворин, нистатин и натамицин (Пимафуцин). Назначение леворина и нистатина с достаточно высокой частотой сопровождается развитием побочных эффектов (диспепсические явления, аллергия, токсический гепатит). Пимафуцин (натамицин) – противогрибковый полиеновый антибиотик широкого спектра. Обладает фунгицидным потенциалом. Пимафуцин связывает стеролы клеточных мембран, нарушая их целостность и функции, что приводит к гибели микроорганизмов. К натамицину чувствительно большинство патогенных дрожжевых грибов, в наибольшей степени – Candida albicans. Пимафуцин обладает более высокой эффективностью по сравнению с нистатином. Случаев резистентности к натамицину в клинической практике не встречалось; при многократном применении этого препарата минимальная подавляющая концентрация его в отношении C.albicans не меняется. Пимафуцин в таблетках действует только в просвете кишечника, практически не всасывается из желудочно–кишечного тракта. При применении таблеток в первые дни лечения возможны диспепсические явления – тошнота и диарея, которые не требуют отмены препарата и самостоятельно разрешаются в ходе лечения. Единственным противопоказанием к назначению Пимафуцина является повышенная чувствительность к компонентам препарата. Пимафуцин можно назначать в периоды беременности и лактации, а также новорожденным детям. Для лечения кишечного кандидоза необходимо проведение курса лечения невсасывающимися противогрибковыми препаратами в течение 7–10 дней. Нистатин назначают по 250000 ЕД 6–8 раз в сутки (суточная доза – до 3 млн ЕД) в течение 14 дней. Его назначают по 100 мг (1 таблетке) 2–4 раза в день в течение 7–10 дней [1]. Опираясь на изложенные выше положения и клинический опыт, приходится признать, что тактика лечения кандидоза слизистых оболочек внекишечной локализации только местными противогрибковыми средствами или препаратами системного действия, всасывающимися желудочно–кишечного тракта, по своей сути ошибочна. Поскольку источником лимфо–гематогенного распространения вирулентных штаммов Candida, вызывающих системный кандидоз, является кишечник,– без подавления роста грибов в его просвете противогрибковая терапия оказывается неэффективной или наблюдается лишь кратковременный нестойкий эффект. При системном кандидозе доза нистатина может быть повышена до 4–6 млн ЕД/сут, одновременно назначается местно действующее противогрибковое средство. При системном кандидозе Пимафуцин используется в той же дозе при одновременном назначении местно действующего противогрибкового средства. В тяжелых случаях к комплексной терапии добавляются препараты с системным действием [1,5]. Особенно важны своевременное распознавание и терапия кишечного кандидоза, как профилактика системного и генерализованного кандидоза у больных групп риска, к которым относятся прежде всего пациенты, получающие противоопухолевую лучевую и/или химиотрепию, противотуберкулезные препараты, пациенты, готовящиеся к плановым операциям на органах брюшной полости. В данных ситуациях наиболее предпочтительно назначение невсасывающихся противогрибковых препаратов, поскольку их длительный и повторный прием существенно не влиет на фармакодинамику других препаратов. Основным критерием эффектиности терапии является не получение отрицательного результата посева на грибы, а прежде всего исчезновение основных проявлений болезни, нормализация количества грибов по данным микологического исследования (при возможности адекватного проведения посева кишечного содержимого). Для достижения эффекта нередко приходится прибегать к повторным курсам лечения [1]. В данной статье ставилась цель расширить представления практических врачей о гибкости взаимодействия организма человека с симбионтной микрофлорой, о патогенном потенциале, которым обладает безобидный кишечный комменсал – Candida. Перед интернистами и специалистами по медицинской микологии стоят актуальные задачи отчетливого определения распространенности и клинического значения грибковых инфекций в клинической практике, разработки алгоритма диагностики и показаний к лечению кандидоза кишечника. Литература 1. Златкина А.Р., Исаков В.А., Иваников И.О. Кандидоз кишечника как новая проблема гастроэнтерологии. // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2001. – №6. – С.33–38. 2. Danna P.L., Urban C., Bellin E., Rahal J.J. Role of Candida in pathogenesis of antibiotic–associated diarrhoea in elderly patients.//Lancet/–1991.–Vol.337.–P.511–514. 3. Prescott R.J., Harris M., Banerjee S.S. Fungal infections of small and large intestine.//J.clin.Path.–1992.–Vol.45.–P.806–811. 4. Redmond H.P., Shou J., Kelly C.J. et al. Protein–calorie malnutrition impairs host defense against Candida albicans.//J.Surg.Res.–1991.–Vol.50.–P.552–559. 5. The Merck Manual. Sixteenth edition. Copyright (c) 1992 by Merck&Co., Inc.
Другие заболевания и состояния (шоковые состояния, анемия, гепатит, цирроз печени, хронические инфекции, синдром мальабсорбции и др.). При патологических состояниях, сопровождающихся снижением кровоснабжения кишечника, повышается транслокация грибов в другие ткани. Нарушение переваривания и всасывания сопровождается избыточным ростом микроорганизмов в просвете кишечника. 9) Антибиотикотерапия (обычно – длительное применение препаратов широкого спектра действия). Введение антибактериальных препаратов может приводить к нарушению равновесия в микробном биоценозе кишечника, вследствие чего возможно избыточное развитие кандидозной популяции в кишечнике. Назначение туберкулостатических препаратов в течение 3–4 мес. сопровождается развитием кандидоза кишечника в 58–62% случаев. Риск развития идиопатической антибиотикоассоциированной диареи зависит от дозы введенного антибиотика; это заболевание обычно протекает без повышения температуры тела и лейкоцитоза в крови и при отсутствии лабораторных признаков инфекции Clostridium difficile. Полагают, что примерно в трети случаев развитие идиопатической антибиотикоассоциированной диареи обусловлено именно кандидозом кишечника. 10) Несбалансированное питание (дефицит в рационе белков, витаминов). В эксперименте на животных показано, что недостаточное поступление белка в организм сопровождается снижением фагоцитарной и бактерицидной активности макрофагального звена, незавершенным фагоцитозом и повышением проницаемости кишечного барьера для Candida albicans [1,3,4,5]. По данным аутопсий кандидоз 12–перстной, тонкой и толстой кишки обнаруживается примерно у 3% погибших пациентов (учитывались только макроскопические изменения). При этом половина случаев приходится на долю пациентов, получавших химиотерапию по поводу злокачественных новообразований [1]. Патогенез развития кандидоза кишечника Исследования последних лет в большой степени прояснили закономерности взаимодействия грибков Candida с организмом хозяина. По современным представлениям, можно выделить два принципиально различных механизма патогенеза кандидоза органов пищеварения: инвазивный и неинвазивный кандидоз [3]. Инвазивный кандидоз обусловлен внедрением нитчатой формы гриба Candida в ткани. Первым этапом кандидоза, как инфекционного процесса, служит адгезия к эпителиоцитам, затем происходит инвазия в эпителиальный слой, проникновение за пределы базальной мембраны. Этим проявлениям микробной агрессии макроскопически соответствуют эрозивно–язвенные дефекты стенки кишечника различного размера и формы, трещины, мембранные наложения (сходные с таковыми при псевдомембранозном колите), полиповидные или сегментарные циркулярные образования. При прогрессирующей инвазии возможно развитие лимфо–гематогенной диссеминации грибов (системный кандидоз с поражением слизистых оболочек других органов; генерализованный кандидоз с поражением висцеральных органов). В экспериментальной модели на животных, перорально инфицированных C.albicans в условиях иммуносупрессии, показано первоначальное возникновение эрозий и язв слизистой оболочки в подвздошной кишке, колонизация лимфоидных образований кишечника, их некроз и дальнейшая диссеминация. Отсутствие макроскопических изменений, по всей видимости, не должно рассматриваться, как свидетельство против инвазивного кандидоза. При диссеминированных формах кандидоза в лимфатических узлах и протоках обнаруживаются многоядерные гигантские клетки, содержащие грибы, что, вероятно, отражает феномен незавершенного фагоцитоза. Инвазивный кандидоз чаще наблюдается в органах, выстланных многослойным плоским эпителием (полость рта, пищевод), и реже – цилиндрическим эпителием (желудок, кишечник), что, вероятно, связано с особенностями местной иммунной защиты. Неинвазивный кандидоз не сопровождается превращением грибка в нитчатую форму; наблюдается избыточный рост его колоний в просвете полого органа – кишечника. Предполагается, что важное патогенетическое значение при этом имеет нарушение полостного и пристеночного пищеварения, проникновение в системный кровоток микробных компонентов и метаболитов, развитие в той или иной степени выраженной системной иммунно–воспалительной реакции. На основании всего сказанного выше следует еще раз подчеркнуть, что кандидоз слизистых внекишечной локализации или генерализованный кандидоз с поражением паренхиматозных органов служит проявлением транслокации грибков из просвета кишечника, где представлена основная масса этих сапрофитных грибков. Кандидоз внекишечной локализации (например, полости рта или гениталий) служит проявлением системного кандидоза, «берущего свое начало» из кишечника. Ниже приводится классификация кандидоза органов пищеварения: 1. Оро–фарингеальный кандидоз (хейлит, гингивит, заеды, глоссит, стоматит, фарингит). 2. Кандидоз пищевода (осложнения – кровотечение, стриктура). 3. Кандидоз желудка: – диффузный (специфический эрозивно–фибринозный гастрит); – фокальный (вторичный для язвы желудка). 4. Кандидоз кишечника: – инвазивный диффузный; – фокальный (вторичный для язвы 12–перстной кишки, при неспецифическом язвенном колите); – неинвазивный (избыточный рост Candida в просвете кишечника). 5. Ано–ректальный кандидоз: – инвазивный кандидоз прямой кишки, – перианальный кандидозный дерматит. Ниже охарактеризованы основные проявления кандидозного поражения кишечника, который, как уже было сказано выше, является основой для развития системных проявлений. Клиническая картина кандидоза кишечника Особенности течения кандидоза кишечника недостаточно четко очерчены, недостаточно хорошо изучены и мало знакомы большей части практикующих врачей. Характерно, что у погибших от разных причин больных, у которых при аутопсии были обнаружены макроскопические изменения кишечника, соответствующие инвазивному кандидозу, при жизни, как правило, отмечалась весьма скудная симптоматика со стороны желудочно–кишечного тракта, а эндоскопический диагноз часто был ошибочным. Нередко при обнаружении единичных изъязвлений кишечной стенки врач затрудняется в их трактовке, а по результатам морфологического исследования дается заключение о неспецифических воспалительных изменениях в краях язвенных дефектов, тогда как целенаправленное микологическое исследование не проводится. Клинические проявления кандидоза кишечника могут быть различными в зависимости от уровня поражения. При диффузном инвазивном кандидозе кишечника имеются проявления энтероколита: жалобы на боли в животе спастического характера, метеоризм, наличие патологических примесей в стуле (крови и слизи), обычно имеются признаки системного кандидоза (поражение слизистых оболочек полости рта, гениталий). При эндоскопическом исследовании выявляются изменения по типу фибринозно–язвенного колита. При инвазивном фокальном кандидозе кишечника проявления заболевания могут напоминать упорное, резистентное к традиционной терапии, течение язвенной болезни 12–перстной кишки или неспецифического язвенного колита. При неинвазивном кандидозе кишечника пациенты предъявляют жалобы на неоформленный стул, метеоризм, дискомфорт в животе, с положительной клинико–лабораторной динамикой при лечении антимикотическими препаратами. При инвазивном кандидозе прямой кишки могут отмечаться симптомы проктита (боли, тенезмы, патологические примеси в кале). В ряде случаев этому сопутствуют явления перианального кандидо–дерматита. Кандидоз кишечника нередко сопровождается субфебрильной лихорадкой [1,3,5]. Осложнения В качестве осложнений кандидоза кишечника возможно развитие кишечной перфорации, пенетрации язв в окружающие органы, кровотечения, генерализации с поражением паренхиматозных органов, развитием грибкового сепсиса. Поражение паренхиматозных органов (печень, желчный пузырь, поджелудочная железа и др.) весьма часто сопутствует глубокой нейтропении (менее 500 нейтрофилов в мм3 крови) и наблюдается в терминальной фазе СПИДа [1,3,5]. Летальность при инвазивном кандидозе достигает 25–55%. Для некоторых категорий больных (реципиенты трансплантатов, пациенты с острым лейкозом) инвазивные микозы являются основной причиной летального исхода. Диагностика Вопрос о диагностике кандидоза кишечника и определении показаний к противогрибковой терапии исключительно важен. В распознавании кандидоза слизистых оболочек необходимо проводить различие между физиологическим «кандидоносительством» и инфекционным процессом, вызванным этим грибком. Для диагностики кандидоза абсолютно информативно обнаружение Candida в стерильных жидкостях (спинно–мозговой, лаважной, перитонеальной и др.) или обнаружение грибов в тканях (нередко обнаруживаются изменения по типу гранулем с некрозом). Для повышения чувствительности культуральных и морфологических методов диагностики кандидоза рекомендуется исследовать несколько биоптатов слизистой оболочки. Биопсированную ткань собирают в 2 стерильные чашки Петри или стерильные баночки с завинчивающейся крышкой; одну пробу заливают 10% раствором формальдегида и направляют для гистологического исследования, вторую используют для микологического исследования. Материал транспортируют в микробиологическую лабораторию, защищая от прямых солнечных лучей. Необходимо, чтобы материал был доставлен на микологическое исследование не позднее 1 ч после взятия при хранении в условиях комнатной температуры или не более чем через 3 ч при хранении при +4°С. Микроскопическое исследование необходимо проводить в нативных и окрашенных препаратах. ШИК–реакция (обработка хромовой кислотой) или ее модификация – окраска по Гридли – позволяют выявить возбудителя в ткани или мазке за счет окрашивания полисахаридных компонентов клеточной стенки; для подавления окраски окружающих тканей применяется «контрокраска» световым зеленым, метаниловым желтым, и т.п. В данном случае обнаруживаются только инвазирующие клетки грибов, в то же время невозможно судить о реакции со стороны окружающих тканей. Поэтому необходимо также оценивать препараты, «докрашенные» гематоксилином и эозином. Псевдомицелий Candida также можно выявить в мазке–отпечатке слизистой оболочки или мазке–отпечатке из дна язвы (окраска по Романовскому–Гимзе). На поверхности плотной питательной среды в чашке Петри делают отпечаток исследуемым кусочком ткани, затем производят рассев петлей. Этот же кусочек ткани помещают в 50 мл жидкой питательной среды (среда Сабуро, сусло) и инкубируют при +37°С в течение 5 дней. Широко применяются методы быстрой идентификации C.albicans. Этот вид Candida способен образовывать ростковые трубки и короткие нити псевдомицелия в течение 2–4 часов при +37°С на сыворотке крови, яичном белке и др. подобных средах. Для вида C.albicans этот феномен характерен в 90% случаев. Для эффективного лечения необходимо стремиться к определению видовой принадлежности грибков Candida и определению индивидуальной чувствительности штамма к антимикотическим средствам; некоторые штаммы Candida lusitanlae устойчивы к амфотерицину, Candida krusei и Candida glabrata – к флуконазолу. Обнаружение Candida в крови позволяет поставить диагноз генерализованного кандидоза только в сочетании с соответствующей клинической симптоматикой (особенно информативно повторное обнаружение Candida в крови). Следует помнить о том, что у 70–80% больных, реально страдающих генерализованным кандидозом, выявить грибы при посеве крови не удается. Значение серологических методов состоит, главным образом, в выявлении больных с вероятными инвазивными микозами. Ложноположительные результаты серологических проб возможны при миконосительстве и у здоровых людей, сенсибилизированных антигенами грибов; ложноотрицательные пробы могут наблюдаться при иммунодефиците. Предложены оригинальные процедуры обнаружения антигенов и антител некоторых метаболитов клеток грибов; созданы специальные диагностические наборы. В качестве примера можно привести Pastorex Candida, – для определения в реакции «латекс–агглютинации» повторяющихся олигоманнозных эпитопов антигенных структур, экспрессирующихся на большом числе макромолекул гриба. Набор Platelia Candida может использоваться для определения антигена–маннана Candida, например, в сыворотке крови пациента с циркуляцией микроорганизма. С помощью первого набора порог определения антигенных структур равен 2,5 нг/мл, с помощью второго в связке с методом порог определения – 0,5 нг/мл. В диагностике неинвазивного кишечного кандидоза, при котором отсутствует тканевой биопсийный материал для микологического исследования, в качестве стандарта диагностики предлагается использовать следующие критерии: рост свыше 1000 КОЕ/г Candida spp. при посеве кишечного содержимого, взятого в стерильных условиях, в сочетании с явлениями кишечной диспепсии и положительной клинико–лабораторной динамикой при лечении антимикотическими препаратами [1]. К сожалению, правильный забор кишечного содержимого для культурального исследования технически сложен; широко распространенная в нашей стране методика «посева кала на дисбактериоз» не может служить опорой в оценке реального состава микрофлоры кишечника [1,3,5]. В диагностике любой формы кандидоза органов пищеварения важно учитывать наличие у пациента предрасполагающих факторов риска. «Случайное» выявление кандидоза должно послужить стимулом к поиску такого фонового фактора. Важно помнить, что кандидоз может выступать в качестве ранней манифестации общих заболеваний, сопровождающихся развитием иммунодефицита. Учитывая вышесказанное, вероятно, было бы не совсем корректно формулировать диагноз кратко, как «Кандидоз», не указывая при этом фонового состояния. Дифференциальный диагноз инвазивного кишечного кандидоза (при обнаружении макроскопических изменений кишечника) необходимо проводить с хроническими воспалительными заболеваниями кишечника, антибиотикоассоциированной диареей, обусловленной инфекцией C. difficile, злокачественным поражением, ишемическим колитом. Неинвазивную форму кандидоза следует дифференцировать с широким спектром энтеритов и колитов другой этиологии. Косвенным свидетельством в пользу наличия кандидоза кишечика могут выступать внекишечные системные проявления кандидоза. Лечение Следует еще раз подчеркнуть, что одно лишь обнаружение грибов рода Candida при бактериологическом анализе испражнений (по принятой методике в России), независимо от наличия или отсутствия симптомов кишечной диспепсии, не может служить показанием для назначения пациенту антимикотических средств. Для лечения кандидоза кишечника необходимо назначение препаратов, неадсорбирующихся из просвета кишечника. Сегодня существуют разнообразные антимикотические средства. Такие препараты, как амфотерицин В, итраконазол, кетоконазол, флуконазол, обладают системным действием, могут применяться местно, перорально и внутривенно. При назначении внутрь эти препараты практически полностью адсорбируются из верхних отделов желудочно–кишечного тракта и не достигают уровня подвздошной кишки, где сосредоточена основная популяция грибов. Кроме того, применение «системных» противогрибковых препаратов нередко сопровождается побочными явлениями, в частности, развитием токсического гепатита. К практически неадсорбирующимся антимикотическим средствам относятся леворин, нистатин и натамицин (Пимафуцин). Назначение леворина и нистатина с достаточно высокой частотой сопровождается развитием побочных эффектов (диспепсические явления, аллергия, токсический гепатит). Пимафуцин (натамицин) – противогрибковый полиеновый антибиотик широкого спектра. Обладает фунгицидным потенциалом. Пимафуцин связывает стеролы клеточных мембран, нарушая их целостность и функции, что приводит к гибели микроорганизмов. К натамицину чувствительно большинство патогенных дрожжевых грибов, в наибольшей степени – Candida albicans. Пимафуцин обладает более высокой эффективностью по сравнению с нистатином. Случаев резистентности к натамицину в клинической практике не встречалось; при многократном применении этого препарата минимальная подавляющая концентрация его в отношении C.albicans не меняется. Пимафуцин в таблетках действует только в просвете кишечника, практически не всасывается из желудочно–кишечного тракта. При применении таблеток в первые дни лечения возможны диспепсические явления – тошнота и диарея, которые не требуют отмены препарата и самостоятельно разрешаются в ходе лечения. Единственным противопоказанием к назначению Пимафуцина является повышенная чувствительность к компонентам препарата. Пимафуцин можно назначать в периоды беременности и лактации, а также новорожденным детям. Для лечения кишечного кандидоза необходимо проведение курса лечения невсасывающимися противогрибковыми препаратами в течение 7–10 дней. Нистатин назначают по 250000 ЕД 6–8 раз в сутки (суточная доза – до 3 млн ЕД) в течение 14 дней. Его назначают по 100 мг (1 таблетке) 2–4 раза в день в течение 7–10 дней [1]. Опираясь на изложенные выше положения и клинический опыт, приходится признать, что тактика лечения кандидоза слизистых оболочек внекишечной локализации только местными противогрибковыми средствами или препаратами системного действия, всасывающимися желудочно–кишечного тракта, по своей сути ошибочна. Поскольку источником лимфо–гематогенного распространения вирулентных штаммов Candida, вызывающих системный кандидоз, является кишечник,– без подавления роста грибов в его просвете противогрибковая терапия оказывается неэффективной или наблюдается лишь кратковременный нестойкий эффект. При системном кандидозе доза нистатина может быть повышена до 4–6 млн ЕД/сут, одновременно назначается местно действующее противогрибковое средство. При системном кандидозе Пимафуцин используется в той же дозе при одновременном назначении местно действующего противогрибкового средства. В тяжелых случаях к комплексной терапии добавляются препараты с системным действием [1,5]. Особенно важны своевременное распознавание и терапия кишечного кандидоза, как профилактика системного и генерализованного кандидоза у больных групп риска, к которым относятся прежде всего пациенты, получающие противоопухолевую лучевую и/или химиотрепию, противотуберкулезные препараты, пациенты, готовящиеся к плановым операциям на органах брюшной полости. В данных ситуациях наиболее предпочтительно назначение невсасывающихся противогрибковых препаратов, поскольку их длительный и повторный прием существенно не влиет на фармакодинамику других препаратов. Основным критерием эффектиности терапии является не получение отрицательного результата посева на грибы, а прежде всего исчезновение основных проявлений болезни, нормализация количества грибов по данным микологического исследования (при возможности адекватного проведения посева кишечного содержимого). Для достижения эффекта нередко приходится прибегать к повторным курсам лечения [1]. В данной статье ставилась цель расширить представления практических врачей о гибкости взаимодействия организма человека с симбионтной микрофлорой, о патогенном потенциале, которым обладает безобидный кишечный комменсал – Candida. Перед интернистами и специалистами по медицинской микологии стоят актуальные задачи отчетливого определения распространенности и клинического значения грибковых инфекций в клинической практике, разработки алгоритма диагностики и показаний к лечению кандидоза кишечника. Литература 1. Златкина А.Р., Исаков В.А., Иваников И.О. Кандидоз кишечника как новая проблема гастроэнтерологии. // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2001. – №6. – С.33–38. 2. Danna P.L., Urban C., Bellin E., Rahal J.J. Role of Candida in pathogenesis of antibiotic–associated diarrhoea in elderly patients.//Lancet/–1991.–Vol.337.–P.511–514. 3. Prescott R.J., Harris M., Banerjee S.S. Fungal infections of small and large intestine.//J.clin.Path.–1992.–Vol.45.–P.806–811. 4. Redmond H.P., Shou J., Kelly C.J. et al. Protein–calorie malnutrition impairs host defense against Candida albicans.//J.Surg.Res.–1991.–Vol.50.–P.552–559. 5. The Merck Manual. Sixteenth edition. Copyright (c) 1992 by Merck&Co., Inc.
Разрешенные продукты
Диета при молочнице требует включения в рацион продуктов, богатых белком и растительной клетчаткой.
К ним относятся:
- Мясные продукты: постная говядина, индейка, курятина, крольчатина.
- Морепродукты: нежирные сорта рыбы, ламинария, мидии, устрицы.
- Овощи и зелень: укроп, петрушка, лук, брокколи, цветная капуста, огурцы, зеленый горошек, морковь, щавель, сельдерей, шпинат, баклажаны, редька, цукини и т.д.
- Ягоды: калина, смородина, грейпфрут, брусника, смородина, рябина.
- Фрукты: лимоны, апельсины, яблоки, гранаты.
- Приправы: чеснок, черный перец, орегано, лавровый лист, гвоздика, корица.
- Молочные продукты: нежирный творог, биокефир, ряженка, натуральный йогурт.
- Крупы и каши: гречка, бурый и коричневый рис, овсянка.
- Масла: подсолнечное, оливковое, кукурузное, сливочное.
- Яйца: перепелиные и куриные.
- Напитки: томатный и морковный соки, брусничный и тыквенный морсы, минеральная вода.
При кандидозе разрешены мясные продукты.
Для компенсации возможной нехватки белка и полезных веществ желательно вводить в рацион семена и орехи.
В ограниченном количестве можно употреблять макароны из цельных сортов пшеницы и цельнозерновой хлеб.
Во время беременности
Во время беременности у женщины наблюдаются перестройка организма и выраженные гормональные изменения. Это создает условия для активизации патогенных грибков, вызывающих кандидоз. Если уже после зачатия начали проявляться симптомы этого заболевания, необходимо обратиться к врачу, который сможет подобрать безопасные для плода препараты.
Женщинам, планирующим наступление беременности, рекомендуется заблаговременно соблюдать специальную диету. Рацион подбирают так, чтобы он удовлетворял потребности организма в витаминах, минералах и других веществах, но при этом не способствовал росту патогенных грибков.
В этот период нужно исключить продукты, содержащие легкоусвояемые углеводы, в т.ч. кондитерские изделия, мед, сахар и т.д. Нужно отказаться от употребления блюд, при приготовлении которых использовались дрожжи. Кроме того, нельзя в период лечения употреблять молоко и сливки. Важно также исключить каши и овощи с высоким содержанием крахмала, а также сладкие фрукты и напитки из них.
Основой рациона должны стать следующие продукты:
- нежирные сорта рыбы и мяса;
- яйца;
- капуста;
- салат;
- огурцы;
- репа;
- цукини;
- морковь;
- морская капуста;
- пророщенные злаки;
- баклажаны;
- томаты;
- бобовые;
- нежирная сметана;
- сыр тофу;
- кефир;
- квашеные овощи.
Беременным нужно соблюдать диету.
Кроме того, рекомендуется употреблять компоты и отвары из клюквы, смородины и брусники. Обязательно нужно пить морковный, тыквенный и цитрусовый соки.
Переход к диете от молочницы
После того, как будет закончена стадия очищения, можно перейти к противогрибковой диете, которая не только препятствует развитию кандидоза, но и помогает организму навсегда избавиться от этого заболевания.Диета состоит из нескольких этапов.
Отказ от проблемных продуктов
Прежде всего, нужно продолжать удалять из рациона продукты, которые буквально являются питательной средой для кандиды и стимулируют ее рост в организме. В число основных возбудителей входят сахар, белая мука, дрожжи и алкоголь. Считается, что эти продукты способствуют росту кандиды. Если избегать употребления сахара и белой муки, то можно легко отказаться и от большинства других обработанных продуктов, которые, как правило, содержат больше калорий и вредных для здоровья ингредиентов, а также содержат меньше питательных веществ. Отказ от сахара во всех его различных формах действительно является ключом диеты при кандидозе у женщин. Дрожжевым клеткам необходим сахар, чтобы построить клеточные стенки, размножаться и перейти в более опасную грибковую форму. Вот почему диета с низким содержанием сахара является такой необходимой частью лечения. Диета должна быть сосредоточена на овощах, высококачественных белковых продуктах и безглютеновых зернах, таких как коричневый рис и просо. Избегать фруктов в это время также обычно рекомендуется, потому что, хотя фрукты очень полезны, они превращаются в сахар в организме. Что касается овощей, нужно также избегать этих сладких, крахмалистых овощей: картофель, морковь, сладкий картофель, свекла, горох. Эти овощи запрещены в строгой антикандидозной диете из-за их высокого содержания углеводов, но они, безусловно, богаты питательными веществами и могут быть позже введены в рацион.
Укрепление иммунной системы
Ежедневно нужно включить в список 10 специальных продуктов питания для поднятия иммунитета и угнетения развития дрожжей, включая яблочный уксус, квашеную капусту и другие ферментированные овощи, зеленые овощи и зеленые напитки, кокосовое масло, мед, чеснок, льняное семя и масло, натуральный клюквенный сок, кисломолочные продукты, а также специи, такие как куркума и корица. По теме: Почему нельзя есть посе 6 вечера Чтобы добиться результата с данной диетой при кандидозе пищевода и других органов, нужно от нескольких недель до нескольких месяцев. Это зависит от нескольких ключевых элементов:
- Насколько строго соблюдается диета.
- Потребление пробиотиков и противогрибковых препаратов.
- Иммунитет больного.
- Склонность к подобным заболеваниям и образ жизни.
Конечно, не стоит забывать и о личной гигиене, правильном выборе противогрибковых средств, консультации со своим лечащим врачом, курении и других вредных привычках, которые также влияют на эффективность диеты.
Повторное введение запрещенных продуктов
Как только будут видны первые результаты, и молочница начнет отступать, многие срываются и возвращаются к своему прежнему рациону питания и образу жизни. Естественно, молочница вновь появляется на горизонте. Чтобы этого не произошло, нужно постепенно вводить обратно в диету некоторые продукты питания. Фрукты с низким содержанием сахара, такие как зеленые яблоки, являются отличным примером разумного выбора. Если повторно введенные продукты не вызывают обострения симптомов кандидоза, можно продолжать проверять список дальше. Можно вводить примерно по одному продукту раз в 3-4 дня, чтобы внимательно следить за реакцией организма и, если что, моментально отказаться от проблемной пищи. Существует основной список продуктов, которые рекомендуется вводить в свой ежедневный рацион для профилактики и лечения кандидоза:
- Яблочный уксус. Кислота и ферменты в яблочном уксусе помогают избавлять организм от лишних дрожжей.
- Квашеная капуста. Ферментированные продукты, такие как квашеная капуста, содержат микрофлору, которая помогает защитить кишечник. Регулярное потребление может помочь улучшить иммунную систему, делая организм менее питательным для кандиды.
- Зеленые овощи и зеленые напитки. Листовые зеленые овощи помогают бороться с кислотным характером разрастания дрожжей. Зелень не содержит сахара, но содержит большое количество магния, который естественным образом выводит токсины из организма, витамин С для укрепления иммунной системы, хлорофилл для очищения организма, витамины группы В для активизации и железо для полной поддержки.
- Кокосовое масло. Обладает антимикробными свойствами, а сочетание лауриновой и каприловой кислот, содержащихся в кокосовом масле, убивает вредную микрофлору при употреблении в пищу и местном применении.
- Стевия. Стевия — идеальный выбор для тех, кто придерживается диеты, так как она отлично заменяет сахар, подслащая пищу. Стевия является не только противогрибковым, противовоспалительным и антибиотическим средством, но также помогает сбалансировать работу поджелудочной железы.
- Чеснок. Содержит большое количество серосодержащих соединений, которые обладают чрезвычайно сильными противогрибковыми свойствами широкого спектра действия. Сырой чеснок особенно полезен для борьбы с молочницей.
- Измельченные семена льна. Полифенолы, содержащиеся в семенах льна, поддерживают рост пробиотиков в кишечнике и могут также помочь устранить кандидоз в организме.
- Несладкий клюквенный сок. Клюквенный сок без добавления сахара помогает корректировать уровень pH мочи, помогая предотвратить разрастание грибков.
- Кисломолочные продукты. Культивируемые молочные продукты, предпочтительно кефир, могут эффективно уничтожить кандиду в организме и способствуют росту здоровой микрофлоры.
- Специи, такие как куркума и корица. Диета при лечении кандидоза невозможна без специй. Куркума содержит активный компонент, называемый куркумин, который, как было показано, полностью ингибирует рост Candidaalbicans (а также многих других грибковых штаммов). Корица может лечить молочницу, потому что исследования показали, что люди, которые употребляют корицу, обычно страдают от этого заболевания гораздо реже.
- Приготовленные овощи. Некрахмалистые приготовленные овощи, такие как брокколи, цветная капуста и спаржа, обладают ценными питательными веществами, которые борются с молочницей.
- Мясо натурального происхождения. Белок играет ключевую роль в диете против молочницы. Если получать белок из мяса, выращенного на заводе, то можно не до конца знать, какие вспомогательные продукты и вещества были использованы, и как они скажутся на развитии молочницы. Вот почему важно употреблять только экологически чистое мясо.
- Костный бульон. Полезен для многих аспектов здоровья. Это один из лучших источников веществ для уничтожения кандиды из-за положительного воздействия бульона на здоровье кишечника.
Список продуктов, которые необходимо исключить из рациона
Крайне важно исключить из рациона все продукты, способные активизировать размножение грибков. При приготовлении блюд соль можно заменить небольшим количеством уксуса или лимонного сока.
В список не рекомендованных для употребления при молочнице продуктов входят:
- рожь;
- ячмень;
- пшеница;
- бананы;
- изюм;
- финики;
- виноград;
- манго;
- арахис;
- сыр;
- жирное молоко;
- соевый соус;
- сахар;
- кондитерские изделия;
- кетчуп;
- жирные сорта мяса и рыбы;
- колбасные изделия;
- мед;
- сливки и т.д.
Бананы нужно исключить из рациона.
Следует отказаться от употребления сладких газированных напитков, концентрированных фруктовых соков и алкоголя.
Кроме того, необходимо исключить все продукты, содержащие искусственные подсластители, нитраты и сульфаты.
Общие правила питания при наличии заболевания
Диету следует соблюдать не только на протяжении всего активного периода течения болезни, но и не менее полутора месяцев после устранения симптомов. Калорийность рациона должна составлять 1900-2200 ккал в сутки. Обязательно нужно употреблять не менее 1,5 л воды. При этом доля растительной пищи должна достигать 60%. Блюда нужно по возможности готовить без добавления соли и специй. Термическая обработка продуктов выполняется путем варки, тушения, пропаривания и т.д.
При молочнице у женщин
У женщин молочница проходит с выраженной симптоматикой и часто приобретает рецидивирующий характер, поэтому требуется максимально ограничить употребление продуктов, провоцирующих стремительное размножение патогенной микрофлоры.
Требуется ограничить употребление продуктов, провоцирующих размножение микрофлоры.
Необходимо вводить в рацион блюда, обладающие противогрибковым и антибактериальным действием. Крайне полезны натуральные йогурты, овощи с низким содержанием крахмала, морепродукты, зелень и чеснок. Кроме того, рекомендуется употреблять чаи из люцерны, ромашки, клевера и т.д.
При кандидозе у мужчин
У мужчин кандидоз с выраженными проявлениями встречается редко. При этом заболевании требуется диета, способствующая повышению иммунитета. Мужчинам рекомендуется повысить потребление пищи, богатой белком, и по возможности максимально исключить продукты, включающие большое количество простых углеводов.
При этом специальную диету следует соблюдать не менее 4-12 месяцев для снижения риска рецидива болезни. На период терапии необходимо отказаться от спиртных напитков, соусов и острых специй. Предпочтение следует отдавать легкоусвояемым блюдам.
Пребиотики натурального происхождения
Эти компоненты так же помогают справиться с грибком в ротовой полости и увеличить эффективность лечения. Пребиотики, по мнению специалистов, это сложные полисахариды, которые не подвергаются перевариванию ферментами.
В результате, они становятся прекрасной пищей для микрофлоры кишечника и вытесняют патогенные микроорганизмы. Одним из наиболее известных полисахаридов по праву признан фруктозоолигосахарид. Его максимальное содержание выявлено в:
- Спарже;
- Бананах;
- Луке и чесноке;
- Топинамбуре.
Введение вышеперечисленных ингредиентов в свой повседневный рацион позволит снизить риск рецидива и ускорить процесс выздоровления.
Симптомы молочницы в пищеводе и желудке
Грибковое поражение пищевода и желудка встречается редко. В большинстве случаев это заболевание возникает при сильном снижении иммунитета.
К характерным проявлениям кандидоза пищевода и желудка относятся:
- изжога;
- дискомфорт при глотании;
- першение за грудиной;
- рвота с отхождением слизи;
- снижение аппетита;
- нарушения стула;
- ощущение кома в горле.
Изжога проявляется неприятными ощущениями или чувством жжения в грудной клетке.
Для такой молочницы характерен длительный скрытый период течения болезни. Это приводит к отсрочке начала лечения. При обследовании выявляются покраснение и отек слизистой оболочки пищевода и желудка, а также характерный белый налет.
На поздних стадиях развития патологии поражаются глубокие слои тканей, что приводит к формированию язв и рубцов.
Особенности болей внизу спины у женщин
Боль в спине практически никогда не является единственной жалобой – во многих случаях пациент отмечает наличие и иных беспокоящих его симптомов. У женщин она может сочетаться с болью в нижней части живота, нарушениями мочеиспускания. В такой ситуации думающий врач направит пациентку, прежде всего, на осмотр к гинекологу для исключения патологии «по женской части» либо беременности.
При женских болезнях
Если болит низ спины у женщины, распространенные причины этого состояния следующие:
- эндометриоз (сопровождается ноющей болью в пояснице и тянущей – в животе, одно- или двусторонней, обильными и длительными, со сгустками, менструациями, нерегулярным циклом);
- миома матки (при данном заболевании матка, как при беременности, постепенно увеличивается в размерах, сдавливая внутренние органы и окружающие матку ткани, в связи с чем и возникает боль в пояснице);
- полипоз матки (протекает с обильными менструациями, мажущими выделениями из влагалища после полового акта; женщины также отмечают боли внизу живота или сзади, в области крестцового отдела позвоночника, копчика);
- опущение, выпадение матки, влагалища (при резких движениях, наклонах туловища у больных возникает ноющая боль в нижней части живота, часто отдающая в низ поясницы, ноги; также отмечаются нарушения мочеиспускания (частые позывы, болезненность) и учащение стула);
- поликистоз яичников (наиболее характерный симптом – боль в подвздошной области со стороны пораженного придатка; в ряде случаев она иррадиирует в нижнюю часть спины, усиливается при физических нагрузках, наклонах корпуса, а также в вечернее время).
При беременности
Чувство дискомфорта, тяжести, тянущая неинтенсивная боль внизу живота и в пояснице при отсутствии иных настораживающих женщину и врача проявлений – вариант нормы, не требующий беспокойства и лечения. Возникают эти симптомы в связи с давлением растущей матки на окружающие ее ткани, смещением центра тяжести из-за увеличивающегося в размерах живота, а также по причине активной выработки организмом будущей мамы прогестерона, который приводит к некой слабости мышц и связок. Часто они сопровождаются тошнотой и рвотой.
Если же боли в нижней части спины интенсивные, сопровождаются выраженной схваткообразной болью в животе – это признак угрозы прерывания беременности, требующей неотложной консультации врача.
После родов
Любая женщина знает, что поясница может заболеть после родов. Обусловлена эта боль ослаблением мышц передней брюшной стенки за период беременности, реже – травмами элементов опорно-двигательного аппарата матери в процессе родоразрешения.
Диета при кандидозе кишечника
Нужно употреблять как можно больше кисломолочных продуктов, в которых присутствует много лактобактерий. Это поможет восстановить нормальную микрофлору. В рацион следует вводить продукты, которые не способны повредить уже воспаленную слизистую оболочку.
К рекомендованным относятся:
- все виды капусты;
- натуральный йогурт;
- биокефир;
- творог;
- птица;
- нежирное мясо;
- морепродукты;
- цельная овсянка;
- каша из коричневого риса;
- гречка;
- бананы;
- артишоки;
- лук-порей;
- топинамбур;
- яблоки;
- фасоль;
- натуральные соки из клюквы и ростков пшеницы и т.д.
При кандидозе кишечника рекомендуется капуста.
При кандидозе кишечника рекомендовано обильное питье. Можно употреблять отвар шиповника, ромашковый чай, некислые свежевыжатые соки. При этом нужно отказаться от дрожжевого хлеба и выпечки, сахара, меда, кондитерских изделий и других продуктов, богатых простыми углеводами.
Питание при кандидозе полости рта
При молочнице слизистой рта необходимо придерживаться тех же рекомендаций, касающихся питания, что и при поражении кишечника. Рацион должен быть щадящим и при этом способствовать повышению иммунитета.
Приготовление пищи оказывает большое влияние на ее конечные свойства.
Особенности приготовления пищи
Для быстрого устранения симптомов кандидоза ротовой полости нужно употреблять блюда, приготовленные щадящими методами, в т.ч. путем варки, паровой обработки и тушения. Каши следует делать слизистыми. При приготовлении блюд нельзя использовать соль и острые специи.
Рекомендуемые продукты
При поражении слизистой рта в рацион можно вводить овощи и фрукты с низким содержанием кислот.
К рекомендованным продуктам и блюдам относятся:
- цветная капуста;
- нежирные сорта рыбы и мяса;
- птица;
- кисломолочные продукты;
- слизистые каши;
- компоты;
- проваренные фрукты и т.д.
При поражении слизистой рта включите в рацион цветную капусту.
Допустимо употребление в ограниченном количестве подсушенного бездрожжевого хлеба.
Рецепты блюд
Есть немало вкусных блюд, которые можно приготовить из рекомендованных при кандидозе продуктов. Следует рассмотреть рецепты простых первых и вторых блюд.
Кабачковые оладьи
Для изготовления кабачковых оладий потребуются следующие ингредиенты:
- молодой кабачок — 3 шт.;
- лук — 1 шт.;
- морковь — 1 шт.;
- яйца — 2-3 шт.;
- зелень — пучок.
Кабачковые оладьи — овощное блюдо из кабачков.
Кабачок очищают от кожуры, перетирают. Мякоть немного присаливают и через 15 минут устраняют выделившийся сок. Морковь натирают, а лук нарезают мелкими кубиками. Все компоненты смешивают.
К ним добавляют измельченную зелень и яйца. Из полученной смеси формируют котлеты, которые обжаривают на оливковом масле.
Омлет со шпинатом
Еще одно вкусное блюдо, которое можно употреблять при лечении кандидоза, — это шпинатный омлет.
Для его приготовления потребуются:
- яйца — 2-3 шт.;
- молоко — 2 ст.л.;
- шпинат — 80 г.
Омлет со шпинатом — вкусный и быстрый вариант завтрака.
Сначала нужно вымыть и измельчить зелень. Затем прожарить шпинат 1-2 минуты на раскаленной сковороде с добавлением оливкового масла. Яйца соединить с молоком и слегка взбить. После этого вылить смесь на сковороду и закрыть крышку. Готовое блюдо можно посыпать свежей зеленью.
Свекольный салат
Такой салат можно приготовить быстро при наличии уже сваренной свеклы. Этот овощ необходимо натереть на крупной терке, к смеси добавить толченый зубчик чеснока. Салат рекомендуется заправлять нежирной сметаной.
Свекольный салат — это вкусно, полезно и безопасно для фигуры.
Зеленый борщ со щавелем
Среди блюд, которые допустимо употреблять при кандидозе, особенно выделяется такое вкусное блюдо, как зеленый борщ.
Для его приготовления потребуются:
- бульон — 2,5 л;
- лук — 1 шт.;
- картофель — 3-4 шт.;
- морковь — 1 шт.;
- шпинат — 1 пучок;
- щавель — 1 пучок;
- томатная паста — 1-2 ст.л.;
- оливковое масло — 30 г.
Зеленый борщ со щавелем — первое блюдо, которое лучше всего готовить в летнее время.
Картофель очищают и нарезают на крупные кубики. Морковь следует натереть на терке, а лук измельчить на мелкие кусочки, зелень нарезать тонкой соломкой.
В кипящий подсоленный бульон добавляют картофель. Морковь и лук слегка обжаривают на растительном масле. Затем к этим овощам добавляют томатную пасту. После 3-5 минут тушения зажарку снимают с огня. Когда картошка почти сварится, в бульон добавляют зажарку и измельченную зелень. Через 10 минут блюдо готово.
Паровой омлет
Паровой омлет — это еще одно блюдо, которое можно быстро приготовить дома.
Паровой омлет — питательное блюдо из яиц.
Для этого 2 яйца необходимо разбить в емкость и добавить к ним 2-3 ст.л. молока. Затем емкость с яичной смесью нужно поставить в дуршлаг, а его установить в кастрюлю, чтобы он не касался налитой на дно воды. Готовить омлет следует 10-15 минут.