Выберите город, чтоб найти лор врача
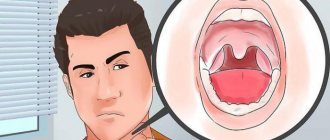
Шишка в горле представляет собою плотное образование, которое может возникать на задней стенке горла, миндалинах, шее, под подбородком. Ее появление сопровождается возникновением дискомфортных ощущений, и свидетельствует о развитии различных заболеваний.
Симптоматика и месторасположения опухоли зависит от причин развития патологии. При появлении первых признаков болезни необходимо обратиться к специалисту. Он назначит курс эффективного лечения с учетом провоцирующих факторов и индивидуальных особенностей пациента.
Причины появления
Причин для появления шишки множество, большинство из них не опасны для жизни человека, но все же не стоит откладывать визит к врачу.
- Киста. Данное доброкачественное образование практически не болит, имеет небольшой размер с горошину и не отличается жесткостью при нажатии от других частей тела. Во время ощупывания шарик под кожей катается и даже пропадает, но потом опять появляется. Однако киста опасна, так как внутри шишки часто находится лимфа, гной или другая жидкость. Причина появления кисты – это занесение инфекции под кожу с дальнейшей закупоркой сальных желез.
- Липома – это мягкая шишечка на шее под кожей. Ее развитие происходит безболезненно, а во время прощупывания не вызывает дискомфорта. Удаляют, если под кожей твердый шарик болит при надавливании или сильно зудит. При отсутствии симптомов уплотнение можно не вырезать.
- Фолликулит – это еще одна причина, почему появляется небольшое уплотнение на коже. Заболевание появляется при попадании инфекции или грязи в волосяные фолликулы, где развивается воспалительный процесс. В большинстве случаев данному недугу подвержены люди с лишним весом, диабетом или слабым иммунитетом. Удалять образование в этом случае не требуется. Для лечения достаточно курса антибиотиков и противовоспалительных препаратов.
- Фурункул – это гнойное воспаление волосяного фолликула. Определить проблему можно по сильному зуду и боли во время нажатия. Такое уплотнение появляется при нарушении правил личной гигиены, слабой иммунной системы или переохлаждения. Развитие фурункула происходит в течение 2-4 дней. В эти дни уплотнение постепенно увеличивается в размерах, приобретает красный оттенок, сильно болит и имеет стержень белового цвета – гной.
- Воспаление лимфоузлов на шее сбоку слева или справа. Характеризуется несильной болью при нажатии в области увеличения, а также около уха или под нижней челюстью. Воспалиться сразу могут несколько лимфатических узлов, например, в подмышечных впадинах или паху. Помимо этого, человек испытывает сильную головную боль, слабость или озноб, также отмечается повышение температуры до 37-38 градусов. Подобное происходит при попадании вируса или при воспалительном процессе какого-либо органа. Увеличенные лимфоузлы на шее справа или слева без боли являются опасным сигналом. В это время в организм может развивать лимфогранулема или лимфолейкоз.
- Злокачественная опухоль характеризуется твердой структурой, которая при нажатии напоминает камень. Во время прощупывания появляется сильная боль, образование практически не смещается в сторону. При развитии злокачественного процесса, опухоль не проходит самостоятельно, а лишь увеличивается в размерах. Болезненная шишка нередко возникает при появлении раковых клеток в лимфатических узлах или щитовидной железе.
Самостоятельно поставить диагноз, и начать лечение – не лучшая идея. В противном случае, признаки могут пройти, а болезнь будет протекать бессимптомно. Это затруднит постановку верного диагноза и назначение эффективной терапии.
Инородные тела гортани и трахеи у детей
Инородные тела (ИТ) гортани
Инородные тела гортани, хотя и встречаются реже, чем в нижележащих путях, представляют большую угрозу для жизни ребенка вследствие различной степени стеноза. Такие дети обычно поступают в ближайшие сроки после аспирации. Широкая распространенность случаев попадания инородных тел в гортань в детском возрасте обусловлена как анатомо-физиологическими свойствами, так и недоразвитием защитных механизмов ребенка, особенно недоношенных детей, у которых защитные рефлексы резко снижены (Б. М. Шеврыгин, 1989).
В гортани инородное тело задерживается прежде всего выступами, образуемыми вестибулярными и голосовыми складками. Затем это тело может попасть в Морганиевы карманы. Гораздо реже задержка происходит в передней комиссуре или черпаловидной области. Острое инородное тело, например игла, осколок кости, под воздействием неудержимых кашлевых движений все глубже вонзается в слизистую оболочку и подлежащую ткань. Следствием этого могут быть кровотечение, катаральное набухание и даже подслизистый ларингит. В Морганиевом кармане инородное тело может держаться в образовавшейся язве, которая покрывается грануляциями и может зажить в виде соединительно-тканного рубца. Инородное тело может задержаться и в подскладковом отделе. В гортань оно попадает в том случае, когда ребенок, держа во рту какой-нибудь предмет, по неосторожности делает при этом вдох. Такие случаи весьма распространены, например, во время еды, при смехе, крике, плаче, иначе говоря, при всех формах форсированного дыхания. Маленькие мушки, комары иногда попадают в гортань при зевании вследствие производимого при этом глубокого вдыхания. Ребенок может поперхнуться любым пищевым продуктом либо втянуть его в гортань и трахею при попытках заговорить или при внезапном испуге (А. Risenberg, 1900; М. Ф. Цытович, 1922; А. Клиник, 1931; Б. М. Млечин, 1954; и др.).
Внезапное начало заболевания — весьма существенный симптом, свидетельствующий о наличии в гортани инородного тела (И. М. Розенфельд, 1958). В результате попадания в гортань самых разнообразных инородных тел наступает острая асфиксия.
Наиболее характерным симптомом инородного тела гортани является стеноз, который даже при небольших размерах ИТ может быть результатом рефлекторного спазма мышц самой гортани. После попадания в гортань инородного тела первый приступ удушья достигает наибольшей степени и обычно сопровождается покраснением или цианозом лица. По мнению П. Г. Лепнева (1956), при внезапно наступившем стойком стенозе всегда следует подозревать закрытие дыхательных путей инородным телом. Постепенно нарастающие явления стеноза характерны для патологических процессов, развивающихся в окружности инородного тела, или для разбухания инородного тела. Начальный период продолжается, как правило, минут 10—30, после чего вследствие истощения защитных рефлексов наступает успокоение. После этого при определенных положениях инородного тела может начаться скрытый период заболевания, во время которого больной не испытывает никаких неприятных ощущений. Однако такие случаи представляют скорее исключение, чем правило. Одышка всегда носит инспираторный характер. Но тонкие и острые инородные тела (булавки, швейные иглы, гвозди, рыбьи кости) при их фиксации в подскладковом отделе вызывают отек рыхлой соединительной ткани с последующим развитием стеноза.
Иногда инородное тело, застрявшее в гортани, меняет свое положение; в таких случаях отмечается чередование одышки с периодами покоя. Другим постоянным симптомом является нарушение голосовой функции вплоть до афонии. Но в тех случаях, когда инородное тело застревает не между складками, а в подскладковом пространстве, этого симптома может и не быть.
Расстройство голосовой функции бывает кратковременным или длительным. По мнению П. Г. Лепнева (1956), первое нередко появляется в результате перенапряжения голосовых складок во время начального периода и вскоре проходит. При длительной стойкой охриплости голоса, наступившей вслед за аспирацией, более вероятно, что инородное тело находится в гортани и либо механически препятствует фонации, либо уже травмировало элементы гортани. И если в первом случае обычно наблюдается резкая степень афонии, то во втором — речь идет об умеренном расстройстве голосовой функции, сопровождающейся огрублением или небольшой охриплостью голоса.
Проявление расстройства голосовой функции через некоторое время после аспирации характерно для вторичных изменений в самой гортани вследствие травмы, нанесенной инородным телом либо надрывным кашлем. Однако неожиданно возникший звучный голос может свидетельствовать и о смещении инородного тела из гортани либо в нижележащие отделы, либо наружу, и наоборот, вследствие ущемления в гортани баллотирующего предмета, голос может внезапно пропасть. Звучное дыхание при сужении гортани и трахеи носит название стридора (скрипа) или стиртора (храпа). Известно, что всевозможные формы дисфонии и афонии наблюдаются на почве функционального расстройства нервной системы, причем повод для расстройства голосовой функции может быть самый разнообразный, что умаляет диагностическое значение данного симптома. Все же стойкая выраженная афония, наступившая внезапно вслед за аспирацией, дает право считать этот признак весьма достоверным (П. Г. Лепнев, 1956). Частым симптомом инородного тела гортани является кашель, носящий резко выраженный приступообразный характер и иногда не прекращающийся ни днем, ни ночью. В некоторых случаях кашель сопровождается рвотой, свистом и кровохарканьем (Ю. Ф. Исаков, С. П. Орловский, 1979; А. И. Цыганов и соавт., 1986).
Кровохарканье наблюдается и в тех случаях, когда инородное тело имеет острые края и ранит слизистую оболочку, а также вследствие образований грануляций при длительном пребывании в дыхательных путях. В литературе встречаются описания случаев попадания в гортань пиявок. Особенностью этого живого инородного тела является способность быстро увеличиваться в объеме, вследствие чего возможна асфиксия. В то же время так как высасываемая пиявкой кровь из-за наличия гирудина не свертывается, возникшее кровотечение бывает обильным и длительным. Если же пиявку при удалении разрывают, то кровотечение в трахею и нижележащие отделы трахеобронхиального дерева может стать фатальным. П. Г. Лепнев (1956) полагал, что попадание пиявки в гортань обусловливает своеобразие клинической картины: быстро нарастающее, но обычно непостоянное затруднение дыхания и периодическое кровохарканье. Иногда пиявка, присосавшаяся у входа в гортань, двигаясь, касается голосовых складок, вызывая тем самым повторные приступы сильного кашля.
Болевой синдром возникает при попадании инородного тела извне, например при ранениях. В этих случаях должен быть раневой канал, через который это тело проникло в полость гортани. Нами описано два таких случая. В одном из них отколовшаяся щепка от букового костыля при ударе по шее прошла через левую пластинку щитовидного хряща в области гортанного желудочка и другим концом вклинилась в правый желудочек, вследствие чего складки утратили подвижность и зафиксировались в одном положении. Попытки фонации, глотания вызывали резкую болезненную реакцию. В другом случае осколок от металлического пресса проник через передний отдел правой пластинки щитовидного хряща и оказался в толще желудочковой складки с небольшим выходом из нее в полость гортаноглотки, где при глотательных движениях царапал заднюю стенку глотки и даже тело 5-го шейного позвонка, куда попала отломанная его часть (до 3 мм длиной). Лишь спустя три с половиной месяца эти тела были удалены, и болевой синдром исчез.
При этом появление боли во время глотания, характерное для инородных тел глотки и пищевода, может наблюдаться при фиксированных в гортани или трахее угловатых и остроконечных предметов. Локализованная болезненность за грудиной в глубине, особенно проявляющаяся во время кашля или резких движений, характерна для инородных тел нижнего отрезка трахеи и бронхов (П. Г. Лепнев, 1956), колющие боли в горле с иррадиацией в ухо — для инородных тел в области гортани (Б. М. Млечин, 1956).
Анамнестические указания на аспирацию инородного тела совсем не обязательно служат свидетельством того, что оно находится в дыхательных путях.
У детей с острым респираторным заболеванием начало его может сопровождаться громким лающим кашлем, при котором на высоте приступа наблюдаются цианоз лица и дыхательная недостаточность. У детей младшего возраста момент аспирации в большинстве случаев проходит незамеченным. Ю. Ф. Исаков и С. П. Орловский (1979) считают, что это обстоятельство «и составляет особенность инородных тел дыхательных путей у маленьких детей и затрудняет не только диагностику, но и лечение», и поэтому «при затяжном атипичном течении пневмонии всегда следует иметь в виду вероятность незамеченной аспирации».
При первичном осмотре ребенка особое внимание следует обращать на его дыхание и окраску кожных покровов. Раздетого до пояса ребенка осматривают при рассеянном ярком освещении. Учитываются число дыханий, их глубина, продолжительность вдоха, выдоха и дыхательных пауз, равномерность экскурсий правой и левой половин грудной клетки, а также участие в дыхании вспомогательных мышц, крыльев носа, инспираторное опускание гортани, западение или вздутие яремной и надключичной ямок, межреберных промежутков и надчревной области. Обращают внимание на звучность дыхания, которое может быть бесшумным, шумным, астматическим, стридорозным, свистящим. Вынужденное положение, позволяющее избежать приступов кашля и болевых ощущений при соответствующем анамнезе, следует трактовать в пользу косвенного признака инородного тела (П. Г. Лепнев, 1956). М. Ф. Исаков и С. П. Орловский (1976) отмечали, что у детей «с инородными телами гортани — при перкуссии легких звук коробочный, а при аускультации выслушивается ослабленное дыхание. Данные рентгеноскопии указывают на равномерную повышенную прозрачность легочных полей».
По мнению Е. М. Александровской (1927), характерными признаками инородных тел гортани считаются стенотическое дыхание с затрудненным вдохом, ослабленный fremitus pectoralis в верхушках до ключицы и грубые сухие хрипы в обоих легких, сильнее выраженные в верхних долях. При этом нередко можно наблюдать внезапно возникающее, особенно у маленьких детей, втягивание над- и подключичных впадин и яремной ямки вследствие усиленной компенсаторной работы грудино-ключично-сосковых и лестничных мышц (Б. М. Млечин, 1954). Млечин утверждал, что «при отсутствии достоверных анамнестических данных и клинических показаний к прямой ларингоскопии больного нужно госпитализировать, в особенности это касается детей». Это положение остается актуальным и в настоящее время. В тех случаях, когда для окружающих и родителей момент аспирации инородного тела с его характерными признаками остается незамеченным, ребенка доставляют уже с явлениями асфиксии в результате развившегося отека, и у врача не остается времени для постановки точного диагноза, так как его первоочередная задача — восстановить дыхание и ликвидировать непосредственную опасность удушья.
При инородных телах, длительно находящихся в гортани, велика опасность принять образовавшиеся грануляции за проявление респираторного папилломатоза, что может привести к врачебной ошибке.
Так, у одного из пациентов в правой половине гортани длительно находилась пластинка зубного протеза, которую из-за наложений белесоватого цвета приняли за грибковое поражение гортани.
Диагноз инородного тела гортани ставится на основании анамнеза, клинических симптомов и дополнительных методов исследования. В настоящее время главным вспомогательным методом диагностики аспирированных инородных тел является рентгенологическое исследование (рентгеноаппараты: ОКО КРТ, pr oline, OPERA, Медикс-Р, Арком-2, Multix). Рентгенограмма в боковой проекции по методу Г. М. Земцова и прямые томограммы, особенно у детей старшей возрастной группы, при рентгенконтрастных инородных телах помогают точно локализовать их. Реактивные и воспалительные проявления, даже при наличии неконтрастных инородных тел, могут указывать на сторону поражения.
Согласно данным Б. В. Шеврыгина (1989), «тактика диктуется состоянием ребенка». Ларингоскопия имеет важное дифференциально-диагностическое значение, так как обнаружение других заболеваний во многих случаях позволяет исключить наличие в гортани инородного тела. Поэтому непрямая ларингоскопия (ларингоскопы: ENF-T3, Reda, Karl STORZ, Miller, Optima, ЛРВС-3) должна производиться при подозрении на инородное тело у всех больных, у которых она технически выполнима. Если зеркальный осмотр гортани провести не удается, то при подозрении на инородное тело гортани необходимо осуществлять прямую ларингоскопию (М. Ф. Цытович, 1922; Б. М. Млечин, 1954; П. Г. Лепнев, 1956; А. Г. Лихачев, 1971; и мн. др.).
М. Ф. Цытович о.
В современных условиях оказание неотложной помощи детям с инородными телами в дыхательных путях требует высокой квалификации от врачей-оториноларингологов и анестезиологов, а также достаточного оснащения инструментарием и аппаратурой. Инородные тела должны удаляться в тех лечебных учреждениях, где имеются условия для проведения эндоскопических манипуляций под наркозом. В настоящее время такими возможностями располагают практически все городские и областные оториноларингологические отделения. Если нет условий для оказания квалифицированной специализированной помощи, детям с инородными телами гортани и трахеи до транспортировки в специализированное учреждение необходимо произвести трахеотомию (В. К. Трутнев, 1952; Б. М. Млечин, 1954; П. Г. Лепнев, 1956; И. М. Розенфельд, 1958; А. Г. Лихачев, 1971; и др.).
Иногда после операции баллотирующее инородное тело выскакивает при кашле через трахеостому. М. А. Шустер и соавт. (1987) считают, что транспортировка ребенка с инородным телом может представлять опасность для его жизни. Поэтому детей с инородными телами гортани и баллотирующими телами в трахее следует считать нетранспортабельными. А. Г. Лихачев (1971) указывает, что «транспортировку детей с баллотирующими инородными телами лучше осуществлять в положении сидя, чтобы не вызвать смещения инородного тела и возможного при этом удушья».
Б. В. Шеврыгин (1989) считает, что ребенка с инородным телом трахеи следует доставлять в стационар в сидячем положении на машине «скорой помощи», где ему при необходимости проводят аппаратное искусственное дыхание, дают дышать кислородом и вводят сердечно-сосудистые средства.
Подавляющее число инородных тел любой локализации, попавших ребенку в дыхательные пути, должно удаляться под наркозом через естественные пути с помощью прямой ларингоскопии. Адекватное обезболивание достигается внутривенным или ингаляционным наркозом типа назофарингеального. Распространенный в настоящее время внутривенный наркоз с инжекционной вентиляцией легких применять для удаления инородных тел гортани нельзя, так как мощный воздушный поток, поступающий из инжектора, может сместить инородное тело в нижележащие отделы дыхательного тракта (М. А. Шустер и соавт., 1987).
При локализации аспирированного предмета в гортани и верхних отделах трахеи методом выбора эндоскопии является прямая ларингоскопия. Манипуляция производится быстро во время апное после масочной гипервентиляции в течение 3–5 мин в условиях внутривенной тотальной анестезии с миоплегией. При необходимости продолжения вмешательства у пациента вновь проводят гипервентиляцию и повторно быстро производят ларингоскопию. Недостатки предлагаемой методики очевидны. Из-за затруднений, которые могут возникать при масочной искусственной вентиляции легких или возможности открытия кровотечения при манипуляции, применять этот метод опасно. Кроме того, времени, которое отводится хирургу для манипуляций (1–1,5 мин) явно недостаточно для успешного и атравматичного удаления инородного тела даже при многократном повторении попыток.
Ларингоскопию можно проводить в условиях так называемой назофарингеальной анестезии. В этом случае обычно делается масочная фторотан-кислородная вводная анестезия, после достижения хирургической стадии наркоза один или два катетера соответственно через один или оба носовых хода подводят ко входу в гортань. Поддержание анестезии производится подачей газонаркотической смеси через эти катетеры. В связи с тем что поддержание анестезии происходит фактически по открытому контуру, управление глубинной анестезии чрезвычайно затруднительно. Нельзя забывать также, что хирургу приходится работать в атмосфере с высоким содержанием наркотических веществ.
Необходимо отметить, что использование фторотана, способствующего сенсибилизации миокарда к симпатомиметикам и приводящего вследствие этого к аритмиям, ограничивает возможность применения препаратов для анемизации слизистой бронха и грануляций на месте фиксации инородного тела, что ухудшает условия манипулирования.
При невозможности удаления инородного тела через естественные пути показана его экстракция ретроградным путем через трахеостому.
Таким образом, описанные методы общей анестезии при удалении инородных тел гортани и верхних отделов трахеи обладают рядом весьма существенных недостатков, ограничивающих их применение, и не позволяют быть уверенным в возможности успешного осуществления ларинготрахеоскопии.
Однако и ранее предлагавшиеся методы пальцевого удаления инородных тел из гортани вслепую, равно как и использование ларингоскопа, который вводился детям безо всякой анестезии, в настоящее время сторонников не имеют.
А медикаментозные средства (отхаркивающие препараты) еще менее надежны, когда речь идет о том, чтобы добиться удаления инородного тела кашлевыми толчками, поэтому о них в данном случае следует забыть. Последний метод, помимо своей малой эффективности, чреват еще и потерей драгоценного времени (И. М. Розенфельд, 1958). Поэтому, если соответствующие условия нельзя создать на месте, необходимо немедленно направить больного в такое лечебное учреждение, где ему может быть оказана специальная помощь.
Инородные тела трахеи
Клиническая картина при этом весьма своеобразна. Симптомы нарушения дыхания имеются во всех случаях, но оно выражено не столь резко, как при локализации инородного тела гортани. Наблюдается приступообразный коклюшеобразный кашель, который особенно усиливается по ночам, когда ребенок беспокоится. Приступы кашля бывают длительными, мучительными, иногда с рвотой, могут сопровождаться цианозом лица, а в случае ущемления инородного тела при его смещении в гортань вызывать асфиксию. При попадании инородного тела в трахею возникает «эффект копилки». Раздражение рефлексогенных зон гортани препятствует выкашливанию инородного тела за счет быстрого смыкания голосовых складок, что и способствует баллотированию его в трахее. Именно характерным признаком нефиксированных инородных тел трахеи является симптом баллотирования, имеющий большое диагностическое значение. При беспокойстве, плаче, смехе и кашле отчетливо выслушивается флотация («хлопанье»), возникающая вследствие баллотирования инородного тела и ударов его о стенки трахеи и голосовые складки во время вдоха и выдоха. В этот момент слышен хлопающий звук, похожий на тот, который возникает при откупоривании бутылки с газированной водой. Баллотирование инородного тела нередко слышно на расстоянии, а еще лучше определяется при выслушивании фонендоскопом или путем прикладывания ладони к передней поверхности шеи. Также можно услышать свистящий звук, возникающий в результате сужения воздушной струи между стенками трахеи и самим инородным телом.
Баллотирование инородного тела в трахее может продолжаться длительное время. В то же время, по мнению П. Г. Лепнева (1956), «в трахее инородное тело может задерживаться лишь в редких случаях. Для этого оно должно иметь либо размер, допускающий прохождение его через голосовую щель и делающий невозможным проникновение его в бронх, либо особую форму, позволяющую ему цепляться за стенки трахеи или заклиниваться между ними». Попадая в момент вдоха в правый или левый главный бронх, баллотирующие инородные тела могут вызвать бронхоспазм с сокращением также и бронхиол, что сразу резко ухудшает состояние больного (Ю. Ф. Исаков, С. П. Орловский, 1979).
Состояние больных при наличии инородных тел, фиксированных в трахее, бывает очень тяжелым. Дыхание учащено и затруднено, наблюдается втяжение уступчивых мест грудной клетки, выражен акроцианоз. Пациент старается занять положение, в котором ему легче дышать. Голос обычно чистый. При перкусии отмечается коробочный звук над всей поверхностью легких, а при аускультации дыхание ослаблено с обеих сторон.
Особое внимание следует обратить на инородные тела, располагающиеся на бифуркации трахеи. Эта локализация представляет большую опасность из-за угрозы смещения инородного тела в ту или иную сторону и закрытия входа в главный бронх, что вызывает его полную обтурацию с развитием ателектаза всего легкого. Такая локализация инородных тел представляет определенные трудности для диагностики и, главное, грозит тяжелыми расстройствами дыхания. В трахее из-за слабой выраженности рыхлой соединительно-тканной клетчатки не возникает гиперергической реакции на внедрение инородного тела, поэтому при данной его локализации расстройства дыхания чаще являются следствием ущемления предмета в просвете голосовой щели или попеременного закрытия просветов главных бронхов при баллотировании. Наличие перепончатой части, довольно легко растяжимой, делает невозможным полное закрытие просвета трахеи даже разбухшими аспирированными инородными телами. В худшем случае могут наблюдаться лишь значительное затруднение дыхания и расстройства дренажной функции.
Находящийся в трахее предмет редко остается в одном положении длительное время. Иногда он баллотирует, иногда закрывает сильнее то правый, то левый бронх. Дети, у которых инородные тела фиксируются на бифуркации трахеи, как правило, поступают в стационар с выраженными нарушениями дыхания: инспираторная, реже экспираторная одышка, бледность кожных покровов, беспокойство и т. д. Синдром баллотирования инородного тела чаще всего отсутствует.
При первом осмотре ребенка может создаться впечатление о наличии астматического бронхита или тяжелой пневмонии (М. А. Шустер и соавт., 1987).
В этих случаях решающее значение приобретает рентгенологическое обследование, которое может подтвердить или исключить пневмонию, хотя, по мнению А. И. Фельдмана, С. И. Вульфсона (1957), у маленьких детей уже в первые часы после попадания инородного тела в трахею поднимается температура. В то же время подъем температуры у двухлетнего ребенка спустя сутки после факта аспирации семечка, отмеченной родителями, и выполненной в дальнейшем трахеобронхоскопии, при которой были найдены сероватые пленки, содержащие бациллы Леффлера, дали основание В. К. Трутневу (1952) оспорить выводы, сделанные проводившим обследование врачом, поскольку тот не обратил внимание на повышение температуры. Значит, повышение температуры не может служить прямым признаком наличия инородного тела в верхних дыхательных путях. К такому выводу склоняются и М. Ф. Исаков, и С. П. Орловский (1979): «Особенно легко принять за респираторную инфекцию инородное тело, мигрирующее в трахее. Эти заболевания можно дифференцировать по высокой температуре тела и катаральным явлениям, характерным для инфекции».
Обтурационная эмфизема наступает вследствие клапанной закупорки трахеи или бронха и обусловлена не только присутствием инородного тела, но и отеком слизистой оболочки бронха, скоплением слизи, отложением фибрина. Клапанный стеноз трахеи ведет к вздутию обоих легких и определяется как равномерное вздутие с повышением прозрачности обоих легких, не изменяющееся при дыхании. Отмечаются также низкое стояние диафрагмы и расширение межреберных промежутков.
Согласно мнению Е. М. Александровской (1927), если инородное тело трахеи лежит ближе к одной какой-нибудь ее стенке, то ослабление голосового дрожания отмечается на соответствующей верхушке легкого. Если инородное тело находится у бифуркации трахеи, ближе к одному из главных бронхов, то в соответствующем легком фиксируется небольшое приглушение звука. Эти симптомы неспецифические, так как встречаются и при других заболеваниях легких и плевры, поэтому некоторые авторы отрицают значение перкусии и аускультации для распознавания инородных тел (Б. М. Млечин, 1954).
При перфорации стенки трахеи возможны образования подкожной эмфиземы и проникновение воздуха в средостение, плевральную полость и шею.
В то же время мелкие металлические предметы, внедрившиеся в стенку трахеи и вызвавшие приступы кашля, удушья и другие характерные симптомы, могут в дальнейшем длительно оставаться на месте и не доставлять пациенту особых неудобств (А. И. Фельдман, С. И. Вульфсон, 1957; и др.).
При внедрении в трахею острые режущие предметы наносят слизистой оболочке поверхностные или более глубокие ранения. В случае последующего инфицирования раны возможно развитие язвы. Длительное пребывание этих тел вызывает организацию грануляций, а когда последние заменяются рубцовой тканью, может возникнуть стойкий стеноз. Поэтому, когда инородное тело остается фиксированным в стенке в течение длительного срока, воспалительные изменения могут существенно преобразить анатомические соотношения и исказить картину, получаемую при трахеобронхоскопии, затрудняя диагностирование даже для опытного специалиста (В. К. Трутнев, 1952).
Рентгенография и рентгеноскопия (ОКО КРТ, Медикс-р, OPERA, Арком-2, Multix) играют определенную роль в диагностике инородных тел трахеи, особенно металлических. Во многих случаях это исследование помогает установить характер и местоположение аспирированного предмета, его форму и определить, какой частью он вклинился в слизистую оболочку. У ряда больных удается установить изменение и положение инородного тела или его перемещение, особенно при полипозиционном исследовании. Дополнительное контрастирование с использованием различных контрастных средств, о котором напоминал Б. М. Млечин (1954), вызывает весьма настороженное отношение со стороны других ученых (М. И. Перельман, 1972) из-за возможных осложнений. Следует напомнить, что у детей большие инородные тела, фиксированные в пределах шейной части пищевода или в глубине гортаноглотки, могут сдавливать гортань или трахею, что сопровождается резким нарушением дыхания. Б. М. Млечин (1954) при дифференциальной диагностике обращает внимание на возможность сдавления дыхательных путей перибронхиальными железами, увеличенной вилочковой железой и натечным абсцессом туберкулезного происхождения. Распад туберкулезных перибронхиальных желез вследствие прорыва их в дыхательные пути может привести к немедленному удушью. Об этом осложнении писал В. К. Трутнев (1952). Клиническую картину наличия инородного тела в трахее может дать полип или другая опухоль как трахеи, так и главного бронха (М. И. Перельман, 1972), а также зоб, аномалии аорты (двойная дуга и проч.).
В большинстве случаев на аспирацию инородного тела указывает анамнез, который бывает весьма часто недостоверным, а иногда и обманчивым. Сведения об аспирации могут отсутствовать у психически больных, маленьких детей, а также при эндогенных инородных телах (конгломераты и пробки из густой слизи и гноя, свернувшейся крови, фибринозные пленки и «слепки», куски казеозных или кальцинированных масс из пораженных туберкулезом перибронхиальных лимфатических узлов). Неясность анамнеза или полное отсутствие анамнестических данных при отрицательных результатах рентгенологического обследования служит обоснованием для проведения диагностической ларинготрахеобронхоскопии. Она одновременно является и необходимым лечебным мероприятием. При этом обязательным условием ее проведения многие авторы считают возможность выполнения и других вмешательств, главным из которых считается трахеотомия (В. К. Трутнев, 1952; Б. М. Млечин, 1954; М. И. Перельман, 1972; и др.).
Основным лечебным мероприятием является срочное извлечение инородного тела. Это относится и к так называемым «хроническим инородным телам», вследствие возможности их внезапного смещения и попадания в область голосовой щели с последующей асфиксией.
При выборе способа удаления инородного тела из трахеи надо иметь в виду его местоположение, степень подвижности, форму, величину, консистенцию, возраст и индивидуальные особенности пациента. В. К. Трутнев (1952), Б. М. Млечин (1954) в свое время отмечали, что для удаления инородных тел трахеи могут применяться следующие способы: 1) прямая ларингоскопия; 2) верхняя трахеобронхоскопия; 3) трахеотомия; 4) нижняя бронхоскопия. Но уже в 1987 г. М. А. Шустер и соавт. утверждали, что инородные тела трахеи и бронхов, при наличии современных бронхоскопов типа Фриделя, должны удаляться только с помощью поднаркозной трахеобронхоскопии, независимо от возраста больного. В то же время не устарело и замечание В. К. Трутнева (1952): «Нельзя предложить какое-нибудь единое правило, применение которого обязательно обеспечит удачное извлечение инородного тела».
В. Г. Зенгер, доктор медицинских наук, профессор МОНИКИ, Москва
Как распознать болезнь
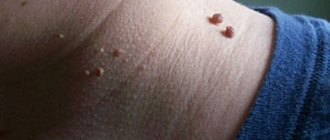
При появлении шарика под кожей на шее, человек может совсем не ощущать ухудшения состояния. Следует внимательнее понаблюдать за самочувствием и поведением уплотнения.
Во время развития опухолей злокачественного характера человек иногда не испытывает боли в области уплотнения. Шишка часто достигает больших размеров и просматривается невооруженным глазом даже под одеждой. Чаще всего раковая болезнь сопровождается слабостью, ознобом, упадком сил, зудом, потерей аппетита, резким похудением и температурой до 38 градусов.
Если шишка является жировиком или атеромой, то она не болит и перемещается под кожей. Фурункул развивается быстро и приносит сильную боль, а также зуд и покраснение тканей.
Диагностика и лечение заболевания
Чтобы точно узнать диагноз и начать лечение, в первую очередь следует посетить хирурга. Врач отправляет больного на ультразвуковое исследование и, возможно, к онкологу. Однако это не означает, что в организме найдена злокачественная опухоль. Тщательный осмотр несколькими врачами помогает исключить некоторые диагнозы и назначить эффективную терапию. Также могут быть выписаны и другие необходимые процедуры для исследования: общий анализ крови, рентгеновский снимок, биохимия и биопсия. Чтобы не смазать картину заболевания, не рекомендуется до похода к специалисту применять лекарственные препараты и, тем более, пытаться выдавить или вскрыть подкожный шарик.
После прохождения необходимых диагностических процедур, пациенту назначается лечение. Возможна следующая схема лечения:
- прием антибиотиков, противовоспалительных или противовирусных препаратов при подтверждении инфекционного заболевания;
- небольшой надрез или прокол для удаления жидкости при кисте и жировике;
- хирургические удаление раковой опухоли, жировика или кисты.
Снять воспаление можно народными методами, например, компрессами с лечебными травами, медом, салом или мазью Вишневского. Строго запрещается использовать йод или спирт! Они имеют согревающий эффект и усиливают воспалительный процесс.
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопрос
Если после лечение в течение 2 недель не наступает облегчение, нужно обязательно повторно посетить врача. Также на время принятия лекарств необходимо отказаться от алкогольных напитков и курения.
Алгоритм действий при обнаружении шишки в горле
Обнаружить шишку на задней стенке горла можно в домашних условиях при визуальном осмотре. Если возникли дискомфортные ощущения во время дыхания, приема пищи, или появился комок в горле, следует осмотреть ротовую полость с помощью зеркала.
После выявления шишки необходимо исключить провоцирующие факторы, следить за чистотой полости рта, обратится к доктору. Специалист проведет необходимые исследования, которые помогут определить причину развития и природу заболевания: фарингоскопию, МРТ, биопсию.
Для устранения новообразования назначается курс терапии с учетом провоцирующих факторов, индивидуальных особенностей больного, характера опухоли. Не рекомендуется прибегать к самолечению или удалению шишки. Неправильное, несвоевременное лечение способно привести к развитию нежелательных последствий, осложнений и летального исхода.
Шарик под кожей на шее у ребенка
Возникновение шишки на шее слева или справа у ребенка расскажет не только о вышеописанных заболеваниях, но и, так называемых, детских болезнях – эпидемический паротит, мононуклеоз и другие. У детей также могут появиться липомы, атеромы, опухоли и фурункулы. Для определения точной причины необходимо посетить педиатра или детского хирурга.
Чаще всего у маленьких пациентов диагностируют жировик, который не опасен для здоровья. Причиной появления уплотнения становятся и лимфатические узлы. Чаще всего такой шарик не достигает более 1 см. Лимфоузлы воспаляются во время инфекционных болезней в организме, заболеваниях и прорезывании зубов, отите, кори, ОРЗ или воспалении миндалин. Экстренно посетить врача необходимо, если:
- уплотнение стало очень жестким и резко увеличилось;
- шишка сильно болит и ее невозможно переместить пальцами при нажатии;
- область вокруг нароста изменила цвет на ярко-красный или синий, а также покрылась сыпью;
- на шарике появился стержень гноя, который со временем начинает сочиться;
- появилось еще несколько уплотнений как рядом с первой шишкой, так и в других местах.
Если ребенку ранее был поставлен диагноз и назначено лечение, которое не приносит результатов в течение 7 дней, это повод пройти обследование заново. Возможно, в анализах была допущена ошибка или неверно подобраны медикаменты.
Не нужно бояться уплотнения, даже если оно появилось и катается под кожей у ребенка. Лучше выявить патологию на ранней стадии и начать лечение. Поэтому, при выявлении даже маленького узелка рекомендуется обратиться за помощью к хирургу. Пониженный иммунитет, сильный стресс на фоне подозрительного шарика и отказ от терапии лишь ухудшит состояние.
Вы можете задать свой вопрос нашему автору:
Факторы, провоцирующие образование шишек в горле
Появления новообразования в горле сопровождается различными симптомами.
Признаками развития патологии выступают:
- болевые ощущения во время еды;
- нарушенное дыхание;
- ощущения наличия инородного предмета в горле;
- гнойные выделения;
- боль в горле;
- высокая температура тела;
- хрипота в голосе;
- воспаления миндалин.
Симптоматика болезни зависит от провоцирующих факторов.
Основными причинами появления уплотнения являются:
- простудные, вирусные болезни;
- грипп;
- дисфункции щитовидной железы;
- инфекция;
- осложнения после ангины;
- болезни почек, пищеварительной системы;
- сердечно-сосудистые заболевания;
- гормональные сбои;
- нарушения обменных процессов;
- хронические болезни органов дыхания;
- радиационное облучение.
Новообразование гортани может быть проявлением паратонзиллита, заглоточного абсцесса, сифилиса, онкологии, доброкачественных образований.