16.11.2019
Такое осложнение, как стоматит после удаления зуба, в стоматологической практике хорошо известно. Причем очаг воспаления может появиться не только на десне, где раньше был зуб, но и на других местах слизистой поверхности полости рта. Причиной возникновения заболевания может оказаться недобросовестная работа стоматолога. Повлиять на образование язвенных дефектов способен и сам пациент. В любом случае нужно провести полноценное лечение болезни.
Связь между операцией и стоматитом
Казалось бы, какая может быть связь между операцией по удалению зуба и стоматитом – воспалением слизистой рта? Самая прямая. Стоматология, изучающая зубные, челюстные и другие заболевания ротовой полости, доказала, что все процессы во рту взаимосвязаны.
Соответственно, удаление зуба вполне способно вызвать симптомы стоматита: болезненные язвочки, эрозии, специфический налет белого оттенка, скрывающий кровоточащие ранки, неприятный запах. Чаще всего дефекты появляются на деснах или близко к ним: на внутренней стороне губ, небе, дне ротовой полости. Воспалиться может и внутренняя область щеки, если заболевание возникло после удаления зуба мудрости. Без своевременного лечения язвы начинают распространяться по всему рту.
Конечно, не каждое вырывание зуба влечет за собой воспаление отдельных участков слизистой поверхности ротовой полости. Для этого нужны дополнительные условия.
Заразен ли стоматит?
Передается стоматит или нет – вопрос, который волнует многих. Язвочки не заразны в том случае, если они возникли в результате:
– механических травм;
– аллергии;
– во время интоксикации.
Если же причина появления стоматита – инфекция, то заболевание может распространяться на других людей. К таким видам относят грибковый, герпетический, инфекционный стоматит.
Когда пациент сам виноват
Стоматит может появиться, даже если стоматолог выполнил технику безопасности и полностью удалил зуб. Иногда виноват сам пациент. Такое может произойти из-за пренебрежения послеоперационным уходом за пострадавшей зубной лункой. После вырывания зуба нельзя ковыряться в ранке инородными предметами, интенсивно полоскать рот. В противном случае из зубной лунки выпадет кровяной сгусток – защита от болезнетворных микроорганизмов.
Стоматит после вырывания зуба может возникнуть из-за игнорирования правил личной гигиены: плохого ухода за ротовой полостью, употребления немытых продуктов, прием пищи грязными руками.
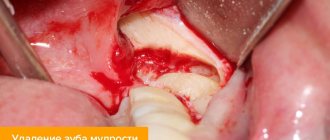
Сложное удаление зуба мудрости
В ходе такой операции хирург использует гораздо больше инструментов и выполняет более сложные манипуляции, в частности, разрезает мягкие ткани и ушивает разрез в обязательном порядке.
Сложное удаление проводится, если:
- речь идёт об удалении нижнего зуба мудрости;
- присутствует аномальная корневая система;
- коронковая часть сильно разрушена;
- ретинированные, дистопированные моляры.
Подготовка к операции проходит примерно по той же схеме, что и для простого удаления зуба мудрости, но на этом сходство и заканчивается. Это заметно уже на начальном этапе: отводится больше времени для воздействия анестезии – около 10 минут.
Другие обстоятельства
На развитие стоматита после ликвидации зуба могут повлиять и другие обстоятельства. Например, у пациента возникла аллергическая реакция на местную или общую анестезию. В таком случае проявляется аллергическая форма заболевания.
Иногда после вырывания зуба в зубной лунке не появляется кровяной сгусток. В ткани незащищенной лунки начинают проникать патогенные микроорганизмы, вызывая их воспаление.
К возникновению стоматита на месте вырванного зуба также могут привести поцелуи с зараженным человеком. Или использование грязных предметов общего пользования в кафе, столовой, дома.
Велика вероятность появления заболевания, если у пациента слабая иммунная система, а ранок несколько и они долго заживают. Чаще всего такое происходит после удаления зуба мудрости. Из-за его труднодоступности, стоматологу перед операцией порой приходится разрезать десну и часть щеки.
Особенности структуры зуба мудрости
По строению зуб мудрости не отличается от других моляров и состоит из шейки, корневой системы (4–5 штук) и коронки. В некоторых случаях развитие корня нарушается и образовывается единый конгломерат, то есть вырастает зуб с одним корнем.
Единственное его отличие от соседних заключается в том, что последние исследования признают зуб мудрости рудиментом, утратившим своё функциональное назначение в ходе эволюционного развития человека. Учёные не рассматривают его как полноценный орган, поскольку у некоторой части человечества он вообще не вырастает.
Однако есть у зуба мудрости несколько параметров, отличающих его от той же «семёрки»:
- отсутствие молочных предшественников, что, в конечном итоге, затрудняет прорезывание и препятствует росту. На зубной дуге для него не остаётся места, в связи с чем и возникают различные патологии развития;
- количество корней больше, чем у других моляров – до 5 штук. В связи с этим нередко при удалении зуба мудрости возникают проблемы;
- значительно изогнутые корни «восьмёрок» сильно затрудняют чистку и лечение корневых каналов;
- скудное, по сравнению с другими зубами, кровоснабжение приводит к быстрому старению, сопровождающемуся хрупкостью и склонностью тканей к кариесу, несмотря на минимальную нагрузку;
- многие патологические состояния, например, патологии жевательных мышц, нарушение прикуса, перикоронарит, связаны с ростом «восьмёрок».
Таким образом, появление третьих моляров имеет гораздо больше негативных последствий, чем положительных. Многие пациенты вынуждены обращаться к стоматологу ещё до того, как их можно увидеть воочию.
Последствия опасны
Без своевременного лечения безобидный на вид стоматит может принести много негативных последствий. Болезнетворные микроорганизмы начинают выделять токсины – яд биологического происхождения.
Попадая в кровь или желудок, токсины отравляют организм. Интоксикация приводит к ухудшению самочувствия. Появляются головные, суставные боли, пропадает аппетит, ощущаются вялость, тошнота, открывается понос, может подниматься температура.
Возможно развитие других патологий: от воспаления горла или дыхательных путей до разрушения кости челюсти или общего заражения кровеносной системы.
Избежать осложнений поможет комплексное лечение стоматита. Но прежде, чем приступить к самостоятельной терапии, необходимо вновь обратиться к стоматологу. Или посетить терапевта – взрослым, педиатра – детям. Только доктор сможет установить разновидность заболевания и назначить подходящие лекарственные средства.
Лечение стоматита
Способ лечения заболевания зависит от вида стоматита, определить который сможет врач. Именно поэтому при появлении язвочек во рту необходимо сразу обратиться к доктору. Он же расскажет, заразна данная форма стоматита или нет.
Для уменьшения болей могут применяться различные мази, например, «Холисал». Это одно из самых эффективных средств для лечения десен при стоматите. Лекарство восстанавливает слизистую полости рта, снимает воспаление и боль. Схожими свойствами обладают «Лидокаин», «Камистад», «Анестезин».
Для уменьшения микробов во рту можно применять хлоргексидин, фурацилин. Для лечения микробного стоматита потребуются антибиотики, например, такие как: «Агументин», «Амоксициллин», «Линкомецин» и др. Во время лечения стоматита можно также использовать различные ополаскиватели и бальзамы для полости рта с экстрактом ромашки, календулы, эвкалипта.
Помните, что статья носит рекомендательный характер, поэтому во избежание осложнений не стоит заниматься самолечением. Лучше обратитесь к специалисту для эффективного и быстрого лечения стоматита.
Профессиональный уход и обеззараживание
Лечение стоматита, возникшего после вырывания зуба, начинают с устранения сопутствующих болезней в полости рта и профессиональной чистки зубов. Затем необходимо обеззаразить поверхность слизистой с помощью антисептиков:
- содового раствора;
- зеленки;
- перекиси водорода;
- раствора марганцовки;
- «Хлоргексидина»;
- «Мирамистина»;
- «Фурацилина».
Это максимально снизит количество патогенных микроорганизмов, что позволит ускорить выздоровление. Прежде, чем лечить стоматит с применением любого лечебного средства, нужно получить разрешение у доктора.
Как лечить стоматит
Какой бы ни была форма стоматита, лечение всегда начинается с визита к стоматологу. Он ставит диагноз и назначает лечение. При необходимости может понадобиться консультация других специалистов, например гастроэнтеролога, иммунолога или аллерголога.
В зависимости от формы стоматита врач проводит осмотр пациента и выслушивает жалобы или назначает лабораторные исследования, например бактериальный посев мазка или соскоба кожи, а также ПЦР-исследование, для определения возбудителя (вирус герпеса, грибок и т. д.). Лечение стоматита обычно происходит с помощью местных средств и включает в себя:
- нормализацию и поддержание качественной гигиены полости рта
- точечную обработку язвочек препаратами с противомикробным, противовирусным или противогрибковым действием
- снятие болевых ощущений анестетиками
- снижение отечности и покраснений с помощью противовоспалительных средств
Кроме того, частью терапии является и специальная диета, которая поможет снизить воспаление и не будет раздражать слизистую.
Витамины – залог здоровья
Одновременно с использованием обеззараживающих средств необходимо укреплять иммунитет. Это можно сделать с помощью питания, богатого витаминами, макро и микроэлементами. По рекомендации специалиста можно принимать витаминно-минеральный комплекс: «Алфавит», Vitrum, «Мульти Табс», «Центрум».
Помогут отвары или экстракты эхинацеи, элеутерококка, женьшеня, лимонника китайского. При необходимости врач назначает препараты для повышения иммунитета: «Рибомунил», «Имудон», «Ирс-19», «Ликопид», «Деринат», «Тимактид».
Если стоматит возник из-за проблем с желудочно-кишечным трактом, в комплексное лечение должны входить препараты, содержащие полезные микроорганизмы – пробиотики. Они помогут восстановить микрофлору пищеварительного тракта. К ним относят «Бифидумбактерин», «Лактобактерин», «Ацилакт», «Бифилонг», «Наринэ».
Для скорейшего заживления поврежденной поверхности слизистой назначают масло облепихи или шиповника, винилин, препараты на прополисе.
Показания к удалению зуба мудрости
Лечения третьих моляров – достаточно сложная задача, но компетентный стоматолог постарается сохранить относительно здоровую единицу. Однако на практике даже относительно здоровые «восьмёрки» – явление крайне редкое.
Чаще всего проблемы начинаются на этапе прорезывания, с которым связаны болевые ощущения, повышение температуры, отёчность и прочие неприятности. Удаление зуба мудрости врач назначает, если:
- непрорезавшийся моляр неправильно расположен в челюсти, травмирует соседние зубы и мягкие ткани;
- обширное поражение кариесом со значительным разрушением коронки;
- перикоронарит (наличие воспалённого капюшона);
- установка брекет-системы. Иногда только удалением зуба мудрости можно обеспечить правильное перемещение других моляров;
- наличие кисты;
- ущемлён тройничный нерв;
- пульпит, периодонтит.
Большинство специалистов склоняется к мнению, что «восьмёрка» должна находиться под наблюдением врача с момента прорезывания. Достаточно рентгеновского снимка для оценки развития зуба и оценки дальнейших перспектив. Это нужно сделать сразу хотя бы потому, что у молодых людей период реабилитации протекает значительно легче и вероятность осложнений минимальна.
Этапы сложного удаления зуба мудрости
Методика может отличаться для каждого конкретного случая, но в общих чертах можно обозначить несколько ориентировочных этапов:
- 1. местная анестезия;
- 2. надрез мягких тканей, отслаивание их от кости;
- 3. выпиливание, высверливание надлежащей костной ткани;
- 4. извлечение «восьмёрки»;
- 5. обработка свежей лунки, оставшейся после удаления больного зуба мудрости;
- 6. наложение швов нерассасывающимся шовным материалом;
- 7. швы врач снимет только после полного срастания краёв раны.
Продолжительность процедуры зависит от ситуации и может длиться как 30 минут, так и 2 часа. После операции врач консультирует пациента относительно ухода за раной, назначает препараты и сообщает дату следующего приёма.
Что может беспокоить после удаления зуба?
К сожалению, здоровыми зубами может похвастаться не каждый. Редкое посещение стоматолога, плохая экология, курение, кариес и разрушение зуба – не весь список причин, способствующих потере зуба. Процедура удаления зуба может быть абсолютно безболезненной, но последствия после — куда серьезнее.
Почему возникает боль после удаления зуба?
Боль может быть абсолютно нормальной реакцией организма. В процессе удаления зуба действует анестезия, пациент чувствует себя комфортно. Спустя несколько часов начинается боль и пациент старается ее не замечать – все таки было вмешательство в организм. Боль может быть ноющей, но, как правило, практически не мешает нашему образу жизни, а вскоре и вообще проходит.
Неприятные ощущения после удаления зуба могут быть еще на протяжении следующих суток. Стоит задуматься, когда боль не проходит более двух-трех дней и при этом вас беспокоит головная боль. Обратите внимание на десну и на щеку: если присутствует отечность и опухоль, то, скорее всего ваш стоматолог не до конца удалил кисту или зубной корень. В этом случае следует обратиться к специалисту повторно, либо обратиться к более профессиональному врачу.
Еще одна причина боли – альвеолит или острое воспаление стенок лунки на месте удаленного зуба. Альвеолит бывает при сложном удалении зуба, то есть когда зуб удаляется частично. Также диагноз возможен из-за нарушений в формировании кровяного сгустка, закрывающего ранку. Сгусток – это биологический барьер, который должен защищать лунку от инфекции, если сгусток вообще не появился, либо был сдвинут, в ранку попадает инфекция и возникает альвеолит.
При данном диагнозе помимо возможной головной боли может быть повышенная температура, пульсирующая или острая боль в лунке, прием пищи практически невозможен, повышается чувствительность к холодной и горячей пище или напиткам, во рту появляется горький привкус и зловонный запах, слюноотделение увеличивается, в организме чувствуется слабость.
Помните, что альвеолит возникает по вине самого пациента. Во-первых, при активном полоскании полости рта: раненая поверхность «раскрывается», тромб вымывается и возникает инфицирование. Во-вторых, к альвеолиту может привести нарушение гигиены полости рта: при попадании еды в лунку или кариес соседних зубов.
Еще одна причина боли после удаления зуба – неврит тройничного нерва. Данный диагноз возможен при удалении зуба из нижнего ряда. В этом случае боль будет «стреляющая» и беспокоит пациента не только в полости рта, а отдает в виски, глаза и шею, при этом отсутствует опухоль десны или щеки.. Неврит тройничного нерва по сравнению с альвеолитом вообще не опасен и пройдет спустя несколько часов.
Что делать, если возникла боль после удаления зуба и признаки указывают на альвеолит?
Ни в коем случае не занимайтесь самолечением! Как стало известно, причин возникновения боли немало, а диагнозы неутешительные. «Сама по себе» боль не пройдет! Обезболивающие препараты помогут вам лишь на какое-то время, но сто процентов – боль вернется.
При всех вышеупомянутых случаях помощь вам сможет оказать лишь стоматолог. Если остался корень зуба или часть зуба, то здесь никакие таблетки вам не помогут – только повторное удаление. При альвеолите вообще опасно оттягивать время – это чревато более серьезными осложнениями. Если лунка повреждена, то главная задача стоматолога – сформировать новый кровяной сгусток. Это возможно только в стоматологической клинике! Помните, что при оказании своевременной помощи, вы не только облегчите свои страдания, но и сэкономите — длительность и цена терапии будет существенно отличаться от «запущенных» случаев. Берегите свое здоровье!
Вернуться назад
Язвенный стоматит — симптомы и лечение
Основная цель терапии состоит в том, чтобы уменьшить боль и ускорить заживление. Прежде всего необходимо устранить раздражители, которые причиняют дискомфорт пациенту. Далее следует уменьшить симптомы настолько, насколько это возможно.
Для лечения стоматита назначают полоскания растворами фурацилина, мирамистина, хлоргексидина, перекисью водорода. Полоскания уменьшат боль и зуд, очистят ротовую полость от остатков пищи, которые травмируют повреждённые участки.
При сильной боли назначают аппликации с обезболивающими средствами — «Камистадом», «Лидокаин асептом». Лечение различных форм стоматитов будет отличаться.
Инфекционный стоматит. При лечении в первую очередь необходимо понять, вследствие какой проблемы с иммунитетом возникло это состояние, и укрепить защитные силы организма. Для этого внутримышечно вводят «Продигиозан», полость рта обрабатывают антисептиками, протеолитическими ферментами, назначают УФ-терапию [11].
Везикулярный стоматит. Для уменьшения симптомов будут полезны полноценный отдых, обильное питьё, приём жаропонижающих препаратов. Также слизистую оболочку рта обрабатывают антисептиками («Супрастин», «Гексэтидин», «Пипольфен») и применяют противовирусные мази — риодоксоловую и теброфеновую. Часто назначают антигерпетические препараты — «Фамцикловир», «Ацикловир», «Валацикловир». Если придерживаться рекомендаций врача, то симптомы заболевания быстро уходят, и больной выздоравливает.
Язвенно-некротический стоматит Венсана. При лечении тщательно удаляют зубные отложения, обрабатывают слизистую оболочку полости рта антисептиками и назначают приём поливитаминов (например, «Компливита»).
Аллергический стоматит. Лечение заключается в устранении причины аллергии и приёме внутрь антигистаминных препаратов. В тяжёлых случаях аллергического стоматита вводят внутривенно раствор тиосульфата натрия. При лечении в стационаре назначают капельное вливание гемодеза, изотонического раствора хлорида натрия, полиглюкина, а также приём кортикостероидов.
Хронический рецидивирующий афтозный стоматит. При местном леченииустраняют травматические факторы, полоскают рот тетрациклином (250 мг на 5 мл воды 4 раза в день в течение 5-7 дней), делают аппликации с кортикостероидами и антибиотиками, назначают обезболивающие. При глубоких язвах применяют протеолитические ферменты.
Общее лечение включает приём препаратов:
- тетрациклин, рифампицин (две капсулы дважды в сутки);
- «Таривид» (по одной таблетке дважды в сутки в течение 20 дней);
- тиосульфат натрия (10 мл 30 % раствора внутривенно один раз в сутки или 1,5-3 г внутрь);
- «Продигиозан» (начинают с 15 мкг один раз в пять дней и увеличивают дозу до 100 мкг);
- «Левамизол» (50 мг три раза в сутки два дня подряд в неделю или 150 мг однократно);
- «Делагил» (по одной таблетке один раз в день);
- «Колхицин» (по одной таблетке дважды в день в течение двух месяцев);
- «Аевит» (1 мл один раз в день внутримышечно в течение 20 дней);
- «Гистаглобулин» (2 мл подкожно один раз в три дня) [11].
Стоматиты при интоксикациях солями тяжёлых металлов и химическими растворами. Если на слизистую попало химическое вещество, необходимо сразу смыть его нейтрализующим раствором. Дальнейшее лечение пациентов с химическими ожогами проводится обезболивающими и антисептическими средствами и препаратами, ускоряющими восстановление эпителия. Также важна высококалорийная диета. При обширных рубцах показано оперативное вмешательство [15].