Одна из самых сильных, мучительных болей – зубная. Возникает по разным причинам: при кариесе, инфицировании, потере зубного наполнения, воспалительном процессе, пародонтозе. Помимо сильной болезненности может отмечаться отечность щеки, десен, челюсти. Несвоевременное обращение к стоматологу нередко приводит к развитию флегмон и потере зубов. Антибиотики в стоматологии с широким спектром действия используются часто. Препараты позволяют избавиться от флюса, воспалительного процесса, боли. Средства подбираются индивидуально и принимаются с учетом рекомендации врача.
Зубной антибиотик во взрослой и детской стоматологии – особенности
Антибактериальные средства хорошо себя зарекомендовали в лечении различных заболеваний, вызываемых инфекциями и патогенными микробами. Их используют для устранения воспалительно-инфекционного процесса в ротовой полости и челюстно-лицевом отделе, а также для подавления патогенной микрофлоры.
Такая группа лекарственных препаратов применяется в терапии хронической и острой патологии (имплантации, хирургии, пародонтологии, стоматологии).
Стоматологический антибиотик назначают при таких осложнениях и инфекциях:
- абсцессе зуба – воспалительном процессе корней с обильным скоплением гноя;
- различных воспалительно-гнойных процессах;
- периодонтите – воспаление соединительных тканей (периодонт);
- пульпите – симптоме запущенного кариеса, который часто приводит к разрушения твердой ткани;
- перед хирургическим вмешательством – для профилактики воспалительных процессов и осложнений;
- флюсе – заболевании десен.
В некоторых случаях препарат назначается после удаления зуба и для профилактики стоматологического заболевания. Действие препаратов различное. Использование: для нарушения образований опорных полимеров клеточных стенок, блокировки действий ферментов микроорганизмов, накопления в костных тканях. Антибиотикотерапия хорошо себя зарекомендовала и в детской стоматологии.
Препараты при воспалении десен и зубов
Антибактериальные препараты эффективны при воспалительных процессах корней зуба и флюсе. Это гнойные заболевания в поднауостничной или поддесневой части. Проявляются в виде гнойных мешочков на деснах. Неправильное и несвоевременное лечение приводит к операционному вмешательству.
Основные причины появления:
- челюстная травма;
- осложнение после неграмотного лечения пульпита и удаления зуба;
- последствие перенесения ОРВИ, гриппа;
- механические повреждения десневых тканей;
- запущенные формы кариеса;
- воспаление десневых карманов;
- переохлаждение.
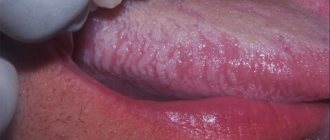
Флюсы бывают разных видов: оссифицирующие, обыкновенные, серозно-альбумиозные, гнойные, фиброзные. Проявляются такими симптомами, как общая слабость, лихорадка, сильная зубная боль, отдающая в висок, отечность, патологические подвижности зубов, увеличение лимфатических узлов на шее, покраснение в области локализации.
Антибиотик при зубной боли, развившейся вследствие флюса, помогает на начальной стадии заболевания. Препараты устраняют симптомы. Дополнительно назначаются витаминно-минеральные комплексы для укрепления иммунитета.
Операция назначается в запущенных случаях. Гнойник вскрывается под местным наркозом, проводится очищение, ставится дренаж для выхода остаточных гнойных масс. После хирургического вмешательства пациенту придется принимать антибактериальные препараты, назначенные стоматологом.
Терапевтическое лечение антибиотиками имеет накопительный эффект, поэтому важно соблюдать дозировку и не прекращать прием раньше времени. Выбор средств зависит от причины образования воспаления, возраста пациента, особенностей протекания заболевания и степени его запущенности.
Можно использовать такие препараты, как Амоксиклав, Линкомицин, Азитромицин, Цитролет, Клиндамицин, Трихопол, Бисептол.
Средства назначают с учетом противопоказаний и индивидуальной переносимости. Во избежание микробной устойчивости организма противопоказан прием более 10 дней.
В детском возрасте флюс встречается редко, но приводит к тяжелым последствиям из-за ускоренного распространения инфекции в организме. При малейших признаках нагноения необходимо сразу обратиться к специалисту. Лечение направлено на устранение очага воспалительного процесса, общее укрепление организма и иммунной системы.
Антибиотики при флюсе и воспалении корней зубов –
Давайте рассмотрим какие антибиотики при флюсе десны можно применять взрослому. Выбор тут достаточно большой, например, начиная от недорогих антибиотиков – типа линкомицина или амоксициллина, и заканчивая более дорогими препаратами (например, β-лактамными антибиотиками, фторхинолонами 2-го поколения и макролидами). Ниже мы разберем наиболее популярные антибиотики, и расскажем – хорошо ли они работают при этом виде воспаления зубов.
1) Амоксиклав (или Аугментин) – эти препараты содержат комбинацию «антибиотика амоксициллина и клавулановой кислоты». Очень многие современные патогенные бактерии вырабатывают ферменты группы β-лактамаз, которые разрушают амоксициллин. Клавулановая кислота защищает амоксициллин от действия бета-лактамаз, что во много раз повышает эффективность антибиотика. А вот применять самый обычный амоксициллин (без комбинации с клавулановой кислотой) – в стоматологии бессмысленно.
Схема приема для взрослого – по 500 мг 2-3 раза в день (2 или 3 раза – зависит от выраженности воспаления), длительность приема обычно 5 дней, но при необходимости врач может продлить прием препарата еще на 2-3 дня. Упаковка антибиотика Амоксиклав (15 таб. по 500 мг) – цена от 330 рублей, а упаковка антибиотика Аугментин (14 таб. по 500 мг) – от 180 рублей. И мы не рекомендуем приобретать их российские аналоги, содержащие комбинацию «амоксициллина и клавулановой кислоты», тем более что они и не будут дешевле.
Важно: если вы все же решите приобрести недорогой амоксициллин (идущий без клавулановой кислоты) – его тогда стоит применять хотя бы в комбинации с антибиотиком метронидазол (Трихопол). Последний принимается при гнойных инфекциях по такой же схеме – по 500 мг 3 раза в день (всего 5-7 дней). Только в этом случае можно будет ожидать от лечения – хоть какой-то приемлемой эффективности.
2) Ципрофлоксацин (Ципролет) – этот недорогой популярный антибиотик относится к фторхинолонам 2-го поколения. Рекомендуемая схема применения у взрослых – по 500 мг 2 раза в день (в течение 5 дней), а стоимость упаковки препарата индийского производства составит около 120 рублей. Он хорошо работает при апикальных периодонтитах, т.е. воспалении у верхушки корня зуба. Кроме того, риск развития диареи на этот препарат ниже – в сравнении β-лактамными антибиотиками (Амоксиклав, Аугментин).
Антибиотик Ципролет (10 таб. по 500 мг) –
Однако, если речь идет о длительно протекающем апикальном периодонтите (особенно если в проекции корня зуба были случаи появления свища с гнойным отделяемым), если есть острая боль, говорящая о формировании гнойного абсцесса у верхушки корня зуба – будет оптимальным назначить антибиотик, содержащий комбинацию «ципрофлоксацин + тинидазол». Это препараты – «Ципролет-А» или «Цифран-СТ», в которых помимо 500 мг ципрофлоксацина каждая таблетка содержит еще и 600 мг тинидазола.
Тинидазол – это антибактериальный препарат с противопротозойной активностью, т.е. он эффективен против анаэробных микроорганизмов (которых особенно много при формировании гноя в очаге воспаления). Кроме того, тинидазол весьма эффективен против Clostridium difficile и Clostridium perfringens, которые виновны в развитии диареи на фоне приема антибиотиков, и таким образом при приеме комбинированных антибиотиков с тинидазолом – диарея практически исключена.
3) Азитромицин (Азитрал) – обычно его назначают при аллергии на β-лактамные антибиотики (например, амоксициллин). Существуют разные схемы применения, но согласно исследованиям при гнойной одонтогенной инфекции оптимальная схема терапии – 1 день принять однократно 1000 мг, после чего препарат принимается еще 2 или 3 дня – в дозе 1 раз в день по 500 мг. Но цена на этот антибиотик будет высокой, если не брать в расчет российских производителей.
Например, препарат с азитромицином «Азитрал» хорошего индийского – обойдется вам в 220 рублей за упаковку 3 капсулы по 500 мг (получается, что на курс нужно будет приобрести 2 упаковки). Короткий курс применения связан с тем, что этот антибиотик имеет накопительный эффект, и поэтому даже по окончании его приема – в организме еще несколько дней сохраняются терапевтические концентрации антибиотика.
Стоит ли применять Азитромицин при осложнениях кариеса (апикальный периодонтит, припухлость или свищ на десне, либо флюс на лице) – безусловно не стоит. Это связано с тем, что у пациентов с воспалением у верхушки зуба – препараты с азитромицином показывают хорошую эффективность только в 50% случаев, а у остальной половины пациентов – чувствительность микрофлоры в очаге воспаления к азитромицину расценивается как «низкая». Ниже мы еще продемонстрируем научные работы, которые это подтверждают.
4) Линкомицин или Клиндамицин – это достаточно старые антибиотики, принадлежащие к группе линкозамидов. Причем клиндамицин является более эффективным аналогом линкомицина (по эффективности на некоторые типы патогенных бактерий, вызывающих гнойное воспаление, он эффективнее линкомицина – в 2-10 раз). Особенность этих антибиотиков – некоторая тропность к костной ткани, что является преимуществом при гнойном воспалении в области зубов, а также их низкая цена. К минусам можно отнести – узкий спектр противомикробного действия, а также то, что они часто вызывают диарею.
Схема приема Линкомицина – по 2 капсулы 3 раза в день, всего 5 дней (упаковка препарата стоит всего от 60 рублей). Схема приема Клиндамицина – по 1 капсуле 150 мг 4 раза в день, в течение 4 дней. Последний является препаратом выбора при аллергии на β-лактамные антибиотики, к которым относятся пенициллины, амоксициллин, цефалоспорины и т.д. Доступная цена – упаковка 16 таб. по 150 мг (производство Сербии) стоит примерно 160 рублей. Для профилактики диареи на фоне приема антибиотиков – их также стоит комбинировать с таб. Метронидазола.
Стоит ли применять Линкомицин – современные исследования показывают, что линкомицин показывает хорошую эффективность лишь в 36,8% случаев (в минимум в 63,2% случаев патогенные бактерии в очаге воспаления имеют лишь слабую чувствительность к линкомицину). Причем, если речь идет о длительно существующем очаге воспаления в области корня зуба (при наличии свища или гнойного абсцесса) – линкомицин эффективен лишь в 19% случаев, одновременно с этим в 47,6% случаев он демонстрирует лишь слабую эффективность, а в 33,4% случаев – у пациентов отмечается полная устойчивость микрофлоры в очаге воспаления к линкомицину.
Резюме (какой антибиотик лучше при воспалении у корня зуба) –
Чтобы сравнить эффективности антибиотиков в этой статье – автор статьи использовал личный опыт их назначения, а также научную работу «Чувствительность микробных ассоциаций экссудата пародонтального кармана и одонтогенного очага к антибактериальным препаратам» (Макеева И.М., Даурова Ф.Ю.), которая была выполнена в 2016 году в Медицинском университете им. Сеченова, г. Москва.
Из этой работы мы узнаем следующее. У пациентов с апикальным периодонтитом (воспалением у верхушки корня зуба) – антибактериальные препараты с комбинацией «амоксициллин + клавулановая кислота» были высоко эффективны в 79-80% случаев, для ципрофлоксацина (без тинидазола) – в 76% случаев, для азитромицина – от 66% до 52% случаев, а для линкомицина – только от 36% до 19% случаев. Таким образом, если у вас припухлость десны или флюс на лице, либо есть острая боль при накусывании на зуб – точно не стоит применять линкомицин, азитромицин.
Препараты 1-го выбора – это фторхинолоны 2-го поколения, а именно антибиотик ципрофлоксацин (можно обычный «Ципролет», но лучше всего те препараты, где ципрофлоксацин идет в комбинации с тинидазолом – это «Ципролет-А» или «Цифран-СТ»). Причем, последние 2 препарата являются препаратами 1-го выбора и у тех пациентов, у которых в анамнезе есть случаи диареи на фоне антибактериальной терапии. На втором месте – β-лактамные антибиотики типа «Амоксиклав» или «Аугментин», которые можно использовать в виде монотерапии, либо в комбинации с метронидазолом (для усиления эффекта при гнойном воспалении).
Если речь идет о необходимости антибактериальной терапии в условиях стационара (гнойные абсцессы, флегмоны, одонтогенный остеомиелит и т.д.), то препаратами 1-го выбора будут уже антибиотики группы цефалоспоринов (в/м), например, антибиотик «Цефтриаксон».
Важно: помните, что вы не должны принимать антибиотики самостоятельно без назначения врача. Выбор антибиотика осуществляется врачом с учетом конкретной ситуации в полости рта, выраженности гнойного воспаления, а также с учетом ваших хронических заболеваний. Антибиотики при флюсе десны назначаются сразу же после вскрытия зуба терапевтом-стоматологом, а также после проведения небольшого разреза десны (если это необходимо). Но антибиотики не могут быть заменой этих врачебных процедур, т.к. антибиотики не способны «стерилизовать» инфекцию в корневых каналах и вокруг верхушки корня зуба.
Лечение антибиотиками припухлости десны около зуба или острой боли при накусывани на зуб – не является основным лечением. При возможности сохранения зуба – сначала должно проводиться вскрытие корневых каналов (для создания оттока гнойного отделяемого из очага воспаления у верхушки корня зуба). И только после этого назначаются антибиотики. Если вы используете антибиотик, только чтобы заглушить воспаление – вы создаете ситуацию, при которой инфекция в очаге воспаления приобретет устойчивость к антибиотику, а следующие обострения воспаления будут намного серьезней.
Антибиотики при зубной боли –
Боль в зубе является следствием либо воспаления нерва в зубе (это заболевание называют пульпитом), либо воспаления у верхушки корня зуба (апикальный периодонтит). Антибиотики при зубной боли не позволяют быстро ее уменьшить, т.к. они не обладают анальгетическим эффектом. Правда они могут уменьшить боль опосредованно – за счет снижения воспаления, однако этот эффект будет развиваться настолько долго, что это не имеет какого-либо клинического значения.
Эффективным средством для купирования зубной боли являются нестероидные противовоспалительные средства (НПВС), к которым относится Нурофен, а также и другие намного более сильные анальгетики. Начать прием антибиотиков еще до посещения стоматолога стоит только в одном случае, например, если вечером или ночью у вас возникла острая боль при накусывании на зуб или припухлость десны/ лица, но на следующий день вы планируете срочный визит к стоматологу.
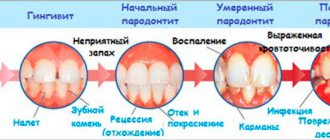
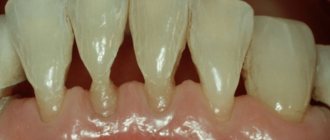
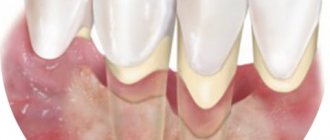
Зубные антибиотики при пародонтозе и пародонтите
В схемах лечения при пародонтозе антибактериальные препараты используют часто. При этом каждый клинический случай требует особого подхода. Терапия направлена на восстановление нормальной микробной флоры. Антибиотики назначаются в форме таблеток, инъекций, мазей, гелей. Лекарство подбирается стоматологом-пародонтологом с учетом степени тяжести поражения околозубных тканей и результатов диагностического обследования.
Следует различать пародонтоз от пародонтита, не смотря на схожесть симптомов:
- неприятный запах;
- болезненность;
- отечность, кровоточивость десен;
- ощущение неприятного вкуса;
- патологическую подвижность зубов.
Пародонтит – это следствие воздействия патогенных бактерий. Тогда как пародонтоз чаще развивается на фоне обменно-дистрофического нарушения. Другие провоцирующие факторы патологии:
- генетическая предрасположенность;
- патологический прикус;
- травмы десен из-за неправильно подобранных протезов, коронок;
- отложения в поддесневых карманах;
- нарушение гормонального фона;
- желудочно-кишечные обострения;
- заболевания органов дыхания инфекционного характера;
- аномальные прикрепления уздечек;
- сахарный диабет.
Несмотря на некоторые различия, оба заболевания могут привести к полной потере зубов. Тяжелые формы требуют длительного лечения, включительно с антибактериальной терапией. Антибиотики, применяемые в стоматологии при пародонтите и для профилактики пародонтоза, назначают курсом (до 10 дней), в форме таблеток, уколов и местно.
Большое значение имеет правильная гигиена рта и питание. При недостатке в организме макро-, микроэлементов подбирается эффективный препарат. Профессиональная чистка зубов, не менее 2 раз в год, регулярное устранение микробного налета качественными пастами предотвратит развитие пародонтоза.
Лекарства для профилактики
Профилактика антибактериальными средствами – распространенная методика в челюстно-лицевой хирургии и стоматологии. Антибиотикотерапия до и после проведения хирургического вмешательства снижает осложнения.
Целесообразно использовать средства с высокой биодоступностью и минимальными побочными действиями. Требования, предъявляемые к медикаментам, используемым в профилактических целях:
- повышенная активность по отношению к патогенным бактериям, чаще встречаемым в ондонтогенном воспалительном очаге;
- соответствие спектра действия к представителям микрофлоры, находящейся в ротовой полости;
- хорошее проникновение в ткани, особенно при проведении операций по вскрытию флегмоны, абсцесса.
Антибиотик при имплантации в стоматологии сводит к минимуму риск развития побочных действий. Активно борются с очагами инфекций и бактериями. Подбираются с учетом веса и возраста. Распространенные средства — пенициллинового ряда и цефалоспорины.
Назначение препаратов зависит от сложности хирургического вмешательства и возможных осложнений. Профилактика обязательна при продолжительной операции или неблагоприятном лечении.
Системные антибиотики в терапии бактериальных инфекций кожи и мягких тканей: фокус на макролиды
Бактериальные инфекции кожи, вызывающие ее гнойное воспаление, были выделены в группу инфекционных дерматозов французским ученым H. Leloir в 1891 г. под названием пиодермиты (pyon – гной, derma – кожа). За рубежом пиодермии обычно относят к обширной группе инфекций кожи и мягких тканей (ИКМТ), включающей, помимо инфекций кожи и ее придаточных образований, инфекции подкожно–жировой клетчатки и нижележащих тканей. В экономически развитых странах ИКМТ составляют 1/3 всех инфекционных заболеваний. По данным отечественных исследований, гнойничковые инфекции кожи составляют 30–40% всей дерматологической патологии у лиц трудоспособного возраста, у военнослужащих этот показатель достигает 60%. В детской дерматологической практике данная патология относится к числу наиболее частых и составляет от 30 до 50% всех случаев обращений к врачу [1–3]. Этиология Основной источник ИКМТ – микроорганизмы, контаминирующие и колонизирующие поверхность кожи. Грамположительные кокки S. aureus и S. Pyogenes, способные проникать в толщу эпидермиса при наличии его повреждений, несомненно, играют ведущую роль в этиологии гнойничковых инфекций кожи. Причем S. aureus является наиболее частым возбудителем, несколько реже встречаются инфекции, вызванные S. pyogenes, а также смешанная инфекция с участием обоих микроорганизмов. Согласно результатам зарубежных многоцентровых исследований, кроме S. aureus, S. pyogenes, в развитии ИКМТ могут принимать участие Corynebacterium diphtheriae, P. aeruginosa, Enterobacteriaceae, Streptococcus spp. Большое значение в определении этиологической роли предполагаемого возбудителя имеет тип инфекции (табл. 1). В отличие от первичных пиодермий вторичные, как и большинство некротизирующих ИКМТ инфекций, имеют полимикробную этиологию. Важную роль в развитии инфекции играют вирулентность микроорганизма и степень бактериальной обсемененности. Показано, что вероятность развития инфекции прямо пропорциональна степени бактериальной обсемененности и вирулентности микроорганизма и обратно пропорциональна силе защитной реакции организма. Вероятность колонизации увеличивается при наличии заболеваний кожи аллергического генеза. Так, у больных атопическим дерматитом колонизация пораженных участков S. aureus выявляется в 90% случаев [3]. Патогенез В возникновении той или иной формы пиодермии большую роль играют: вид патогена, его вирулентность, состояние макроорганизма, а также разнообразные эндогенные и экзогенные предрасполагающие факторы, снижающие барьерную и защитную функции кожи. Вирулентность стафилококков и стрептококков определяется рядом выделяемых ими патогенных токсинов и энзимов (коагулазой, лейкоцидином, стрептокиназой, гиалуронидазой стрептолизином, гемолизинами и др.), которые облегчают проникновение патогенов в кожу, приводят к повреждению и расслоению всех слоев эпидермиса, вызывают гемолиз и некротизацию дермы и подлежащих тканей, нарушая их нормальный метаболизм [4,5]. В возникновении и развитии ИКМТ большое значение имеют реактивность организма, его механизмы сопротивления микробной агрессии. Недостаточность иммунокомпетентной системы при этом носит, как правило, вторичный (приобретенный) характер. Она может формироваться в преморбидный период вследствие перенесенных или сопутствующих тяжелых заболеваний. Заболевания эндокринной системы (ожирение, сахарный диабет, недостаточная активность гипофизарно–надпочечниковой системы, щитовидной, половых желез) способствуют снижению механизмов антиинфекционной защиты организма. Более половины больных (52%) хронической пиодермией злоупотребляют углеводами (как правило, легкоусвояемыми), что создает постоянную перегрузку инсулярного аппарата поджелудочной железы и может способствовать расстройствам углеводного обмена той или иной степени, накоплению в тканях углеводов, являющихся благоприятной питательной средой для пиококков. Существенную роль отводят также себорейному состоянию кожи. Вследствие увеличения количества кожного сала и изменения его химического состава происходит снижение стерилизационных свойств кожи и активации гноеродных кокков [6]. Немаловажное значение в развитии гнойничковых заболеваний кожи имеют хронические инфекционные заболевания различных органов и тканей: пародонтоз, кариес, гингивит, тонзиллит, фарингит, инфекции урогенитального тракта, дисбактериоз, кишечные интоксикации, снижающие общую и местную антибактериальную резистентность организма и способствующие развитию у больных последующей специфической сенсибилизации, которая отягощает течение инфекционного процесса. Существенную роль в развитии хронической пиодермии играют заболевания центральной и вегетативной нервной системы, умственное или физическое перенапряжение, «истощающие заболевания» – алкоголизм, голодание, неполноценное питание (недостаток белков, витаминов, минеральных солей, гиповитаминозы, особенно А и С. Витамин А участвует в процессе кератинообразования, витамин С регулирует проницаемость сосудистой стенки, является синергистом кортикостероидов). Большую роль в развитии пиодермий играют различные иммунодефицитные состояния, возникающие вследствие врожденного или приобретенного иммунодефицита (ВИЧ–инфекция, прием глюкокортикостероидов, цитостатиков и иммунодепресантов). Дефекты клеточной антибактериальной защиты в виде угнетения фагоцитарной активности нейтрофилов, нарушения хемотаксиса, а также снижение опсонических факторов сыворотки крови и иммуноглобулинов способствуют хронизации инфекции и частым рецидивам [7]. Важнейшее значение в патогенезе ИКМТ имеют нарушения Т–клеточной системы иммунитета. В основе расстройств специфических механизмов иммунологической реактивности лежит уменьшение числа Т–лимфоцитов в периферической крови, снижение количества СD3– и CD4–клеток и изменение их взаимосвязи с моноцитами, что приводит к ослаблению Т–клеточного иммунного ответа. Недостаточность иммунной системы (иммунологический дисбаланс) больного и антигенная мимикрия возбудителя нередко ведут к хронизации инфекции и формированию бактерионосительства, а нерациональное применение антибиотиков – к резистентности возбудителя [8]. Весомое значение в развитии бактериальных инфекций кожи имеют неблагоприятные воздействия окружающей среды, нарушающие целостность кожного покрова и создающие «входные ворота» для проникновения инфекции. К ним в первую очередь относят влияние высокой или низкой температуры, повышенной влажности, приводящей к мацерации кожи, повышенное загрязнение и микротравматизации профессиональными факторами (маслами, цементом, угольной пылью). Входные ворота для инфекции возникают при бытовых микротравмах (порезы, уколы), расчесах при зудящих дерматозах. Нарушение кожного барьера в виде сухости и истончения рогового слоя способствуют проникновению микроорганизмов в глубокие слои кожи и подлежащие ткани, что приводит к развитию пиодермического процесса. Клинические разновидности ИКМТ ИКМТ представляют собой достаточно многочисленную и разнородную по клинической картине группу заболеваний, приводящих к поражениям различной глубины, распространенности и степени тяжести. Общим, характерным для всех признаком является наличие локального гнойного воспаления, при тяжелом течении сопровождающегося развитием системной воспалительной реакции. Клинические формы зависят от вида этиологического фактора, анатомической локализации, приуроченности к придаткам кожи, глубины и площади поражения, длительности течения процесса. В отечественной дерматологии принята классификация первичных пиодермий, предложенная J. Jadasson еще в 1934 г. и построенная по этиологическому принципу. В ней выделяют: стафилодермии, преимущественно поражающие кожу вокруг придатков (сально–волосяных фолликулов, потовых желез); стрептодермии, поражающие гладкую кожу преимущественно вокруг естественных отверстий и смешанные стрепто–стафилококковые инфекции. В каждой из трех групп в зависимости от глубины поражения выделяют поверхностные и глубокие формы. Кроме того, гнойничковые заболевания кожи разделяют на первичные, возникающие на неизмененной кожи, и вторичные, развивающиеся как осложнения на фоне уже существующего дерматоза, как правило, зудящего (чесотки, экземы, атопического дерматита). По длительности течения различают острые и хронические пиодермии. Стафилоккоковые пиодермии обычно связаны с придатками кожи (волосяными фолликулами, апокриновыми железами). Для них характерно образование глубокой пустулы, в центре которой формируется полость, заполненная гнойным экссудатом. По периферии располагается зона эритематозно–отечной воспалительной кожи. Нагноительный процесс заканчивается формированием рубца (рис. 1). Стрептококковые пиодермии чаще развиваются на гладкой кожи, вокруг естественных отверстий (полости рта, носа) и начинаются с образования фликтены – поверхностно расположенного пузыря с дряблой складчатой покрышкой, внутри которого содержится серозно–гнойное содержимое. Тонкие стенки фликтены быстро вскрываются, и содержимое изливается на поверхность кожи, ссыхаясь в медово–желтые слоистые корочки. Процесс склонен к распространению по периферии в результате аутоинукуляции (рис. 2). Стафилодермиями чаще страдают мужчины, стрептодермиями – женщины и дети [3,4]. В зарубежной литературе все ИКМТ с практической точки зрения делят на три основные группы: первичные пиодермии, в подавляющем большинстве вызванные S. aureus и пиогенными b–гемолитическими стрептококками (преимущественно группы А), и развивающиеся на неизмененной коже (фолликулит, импетиго, рожистое воспаление); вторичные пиодермии развивающиеся на фоне повреждений кожи или сопутствующей соматической патологии (например, пролежни, диабетическая язва стопы, инфекции после укусов животных, послеоперационные раневые и посттравматические инфекции), а также на фоне дерматозов, сопровождающихся зудом и расчесами (аллергический дерматит, псориаз, чесотка и т.д.); некротические инфекции, представляющие наиболее тяжелую форму ИКМТ (целлюлит полимикробной этиологии – синергидный целлюлит, некротизирующий фасциит, мионекроз – газовая гангрена) (рис. 3). При данной патологии определение глубины и распространенности поражения является приоритетом врача–хирурга, т.к. только при хирургической обработке можно наиболее точно определить истинную степень распространения инфекции. Начальная тактика ведения этих пациентов одинакова. Она заключается в раннем проведении хирургического вмешательства и назначении адекватной антимикробной терапии [9]. Лечение ИКМТ Терапия больных с бактериальными инфекциями кожи должна быть комплексной (этиотропной и патогенетической) и проводиться после тщательного анамнестического, клинического и лабораторного обследования больного. Необходимо выявление и лечение сопутствующих заболеваний, обследование на очаги фокальной инфекции, а в случае длительно персистирующего процесса – исследования иммуностатуса. Основным и единственным методом этиотропного лечения больных ИКМТ являются антибиотики. При острых поверхностных нераспространенных процессах (импетиго, фолликулиты, паронихии) терапия может быть ограничена местным применением антибиотиков и антисептиков. Во всех прочих случаях требуется проведение системной антибактериальной терапии. Показаниями к назначению системной антибиотикотерапии являются глубокие формы пиодермий: фурункулы (особенно с локализацией на лице и шее), карбункул, гидраденит, рожистое воспаление, целлюлит. Перечисленные формы бактериальных инфекций кожи имеют длительное, нередко хроническое рецидивирующее течение, большую распространенность процесса и часто сопровождаются симптомами общей интоксикации в виде лихорадки, головной боли, слабости, а также развитием регионарных осложнений (лимфаденит, лимфангит). В качестве этиотропного средства антибиотики используются при лечении дерматоза бактериальной природы – болезни Лайма. Они являются препаратами выбора при лечении вульгарных угрей. В дерматовенерологической практике антибиотики широко применяются как для лечения инфекционных дерматозов, так и заболеваний, обусловленных инфекциями, передающимися половым путем (ИППП) [4]. Перед назначением антибактериального препарата желательно производить посев гноя с определением чувствительности выделенного микроорганизма к различным антибиотикам и по результатам исследования назначать соответствующий препарат. Однако это не всегда выполнимо, особенно при угрозе или развитии осложнений инфекции. Как показывает анализ современной литературы и собственный клинический опыт, сегодня наиболее часто в лечении бактериальных инфекций кожи используются следуюшие группы антибиотиков: 1. β–лактамы: а) природный пенициллин, его дюрантные формы и полусинтетические пенициллины; б) цефалоспорины (1–4 поколения). 2. Макролиды. 3. Тетрациклины. 4. Фторхинолоны. В последние годы пенициллин и его дюрантные препараты редко применяются в терапии ИКМТ, так как подавляющее число штаммов пиококков приобрели способность продуцировать фермент b–лактамазу (пенициллиназу), подавляющую антибактериальную активность пенициллина. Кроме того, β–лактамы относятся к препаратам, имеющим высокую частоту аллергических реакций. Тетрациклины, аминогликозиды в настоящее время используются значительно реже. Это связано с большим количеством резистентных штамов микроорганизмов к этим антибиотикам (из чего следует их низкая терапевтическая активность), а также с наличием тяжелых побочных эффектов. Следует помнить, что тетрациклины противопоказаны при беременности, детям и пациентам с печеночной недостаточностью. Фторхинолоны назначаются в основном при лечении заболеваний, передающихся половым путем, из–за высокой чувствительности к ним возбудителей урогенитальных инфекций, а при пиодермиях используются только при неэффективности других групп антибиотиков. Однако при заболеваниях центральной нервной системы, у беременных, а также в педиатрии диапазон их применения ограничен – они назначаются в основном по жизненным показаниям. Необходимо также не забывать и о фотосенсибилизирующем эффекте фторхинолонов, и связанных с этим мерах предосторожности, особенно весной и летом [10]. Современная лечебная практика предъявляет к выбору антибиотика определенные требования. Прежде всего препарат должен обладать широким спектром антимикробного действия и минимально выраженной антибиотикорезистентностью к микробным агентам, не иметь тяжелых побочных действий, обладать минимальным риском развития аллергических реакций, быть удобным в применении для пациента (наличие пероральной формы, удобного режима дозирования) и доступным по цене. Кроме того, очень важно, чтобы у антибиотика отсутствовали клинически значимые взаимодействия с другими лекарственными препаратами. На сегодняшний день этим требованиям в полной мере соответствуют антибиотики – макролиды. Классификация и механизмы фармакотерапевтического действия макролидов Макролиды уже более 50 лет широко используются в клинической практике. Первый природный антибиотик этой группы – эритромицин (метаболит Streptomyces erythreus) был получен еше в 1952 году. Макролиды можно классифицировать по химической структуре и по происхождению. Основу химической структуры данного класса антибиотиков составляет макроциклическое лактонное кольцо. В зависимости от числа атомов углерода в кольце макролиды подразделяются на 14–, 15– и 16–членные (табл. 2). Среди макролидов выделяют 3 поколения: а) первое поколение: эритромицин, олеандомицин; б) второе поколение: спирамицин, рокситромицин, джозамицин, кларитромицин и др.; в) третье поколение: азитромицин (Азитрал). Антибактериальный эффект макролидов основан на нарушении синтеза рибосомальных белков микробной клетки и ингибировании тем самым процесса воспроизведения возбудителя. Они в основном оказывают бактериостатический эффект, что обусловливает целесообразность их назначения в острой фазе воспаления. Макролиды относятся к «тканевым антибиотикам», т.е. при распределении в организме они накапливаются преимущественно не в кровяном русле, а в тех органах и тканях, где имеется воспаление, создавая тем самым высокие концентрации препарата. Хорошо распределяясь в организме, макролиды способны преодолевать гистогематологические барьеры (за исключением гематоэнцефалического), значительно превосходя в этом β–лактамные антибиотики. Однако широкое (и часто необоснованное) применение достаточно быстро привело к появлению высокого процента эритромициноустойчивых штамов возбудителей, особенно стафилококов. Это, в свою очередь, значительно снизило использование эритромицина в клинической практике [11]. Интерес к макролидам вновь возник в начале 80–х годов XX века, после появления новых поколений антибиотиков этой группы – азалидов (в частности, азитромицина). Азитромицин был синтезирован в 1983 году на основе эритромицина. Препарат по своим фармакокинетическим свойствам превзошел все показатели своего предшественника и стал первым представителем новой группы антибиотиков – азалидов. Уникальность азитромицина базируется на его исключительной фармакокинетике. Азитромицин устойчив в кислой среде, благодаря чему хорошо всасывается после приема внутрь. Одновременный прием с пищей уменьшает всасывание на 50%, поэтому препарат принимают за 1 час до или через 2 часа после еды. Липофильность молекулы азитромицина обеспечивает, помимо высокого уровня всасывания в кишечнике, еще и отличное проникновение препарата в ткани. Быстрое проникновение азитромицина из крови в ткани обеспечивается также низким уровнем связывания азитромицина с белками крови, что дает возможность достигать быстрого терапевтического эффекта при инфекциях, поражающих клетки и ткани. Высокая концентрация препарата в области поражения, в 10–100 раз превышающая концентрацию в кровяном русле, позволяет активно воздействовать на патогенный очаг, тем самым обеспечивая быстрый клинический эффект и скорейшее выздоровление. Современные макролиды (в частности, азитромицин) проявляют наибольщую эффективность в отношении таких возбудителей, как S. pyogenus, S. aureus, S. pneumoniae, некоторых грамотрицательных микроорганизмов (гонококи), а также внутриклеточных возбудителей (в частности, Chlamidia trachomatis и Ureaplasma urealyticum), что обусловливает их высокую востребованность в дерматовенерологической практике [12]. Важное значение для антибактериальной активности макролидов второго поколения имеет их взаимодействие с нейтрофилами. Благодаря своей способности проникать внутрь нейтрофилов и создавать в них высокие концентрации, многие макролиды позитивным образом модифицируют функции данных клеток, влияя, в частности, на хемотаксис, активность фагоцитоза и киллинга. Наряду с противомикробным действием данные антибиотики обладают умеренной противовоспалительной активностью. Активируя клетки макрофагального ряда, они способны проникать в них и при миграции фагоцитирующих клеток в очаг воспаления поступать туда вместе с ними. Уникальность этих препаратов заключается еще и в том, что они обладают выраженным постантибиотическим эффектом, то есть сохраняют высокие концентрации в очаге воспаления в течение 5–7 дней после отмены. Данный саногенетический эффект позволил разработать короткие курсы лечения, не превышающие 3–5 суток, и удобный режим дозирования (1 раз в сутки). Это, в свою очередь, обеспечивает комплаентность лечения и повышает качество жизни больного. Наиболее выражен постбиотический эффект у азитромицина, что позволяет создавать в очагах инфекции концентрацию антибиотика, многократно превышающую МПК в отношении активных возбудителей при лечении как острых, так и хронических инфекций. В последнее время получены доказательства иммуномодулирующего действия азитромицина в эксперименте на здоровых добровольцах. Первая фаза иммуномодулирующего эффекта состоит в дегрануляции нейтрофилов и оксидантного взрыва, что способствовало активизации защитных механизмов. По достижении эрадикации возбудителей отмечалось уменьшении продукции ИЛ–8 и стимуляция апоптоза нейтрофилов, что минимизировало выраженность воспалительной реакции [13]. Макролиды, как природные, так и полусинтетические, по сравнению с другими антибиотиками оказывают минимальное влияние на нормальную микрофлору человеческого организма и не вызывают дисбиоза. Поэтому азитромицин рассматривается не только как высокоэффективный, но и наиболее безопасный антибиотик с минимальным числом противопоказаний к назначению. Нежелательные реакции при его приеме в целом встречаются крайне редко и не превышают 5%. Наиболее частыми побочными эффектами являются симптомы со стороны желудочно–кишечного тракта (тошнота, тяжесть в эпигастральной области), которые, как правило, выражены умеренно, не требуют отмены препарата и быстро проходят при приеме лекарств после еды [11]. Клиническая эффективность азитромицина Как свидетельствуют сравнительные исследования, при ИКМТ среди антибиотиков, применяющихся в амбулаторной практике, наиболее эффективны макролиды нового поколения, в первую очередь 15– и 16–членные (азитромицин, джозамицин, рокситромицин). Накоплен уже 20–летний положительный опыт применения азитромицина в отечественной дерматовенерологической практике. В дерматологии он являются базовой терапией стафилококковых и стрептококковых поражений кожи и мягких тканей (фурункул, импетиго, целлюлит), а в венерологической практике – при лечении ИППП. В отличие от большинства макролидов у азитромицина отсутствуют клинически значимые взаимодействия с другими лекарственными препаратами. Он не связывается с ферментами комплекса цитохрома Р450, вследствие чего не проявляет реакции лекарственного взаимодействия с препаратами, метаболизирующимися по этому пути. Это свойство является немаловажным, поскольку в реальной клинической практике большинство больных, у которых возникают ИКМТ, имеют фоновые или сопутствующие заболевания, по поводу которых получают соответствующее лечение. Также необходимо подчеркнуть, что наряду с хорошей переносимостью и отсутствием выраженных побочных реакций макролиды (азитромицин) имеют еще одно безусловное преимущество по сравнению с другими группами антибиотиков – это то, что он может назначаться беременным и детям [14]. В настоящее время одним из наиболее часто применяемых препаратов в клинической практике является препарат Азитрал (азитромицин), производимый фармацевтической . Азитрал (азитромицин) аналогичен оригинальному азитромицину – первому представителю подгруппы азалидов из группы макролидных антибиотиков, используемому в лечении ИКМТ и урогенитальных инфекций. Исследования показали, что клиническая эффективность препарата, назначаемого в разовой дозе 500 мг в течение 3 дней, сопоставима с эффективностью большинства широко применяемых антибактериальных средств. Это позволяет в 2–3 раза сократить обычный курс антибиотикотерапии, а уникальный фармакокинетический профиль Азитрала обеспечивает одноразовый суточный прием и высокую комплаентность терапии [15]. Благодаря особенностям фармакокинетики и своеобразному спектру антимикробного действия, охватывающему основных возбудителей инфекций мочеполового тракта, азитромицин является препаратом первого выбора в терапии сочетанных ИППП, в том числе хронического осложненного урогенитального хламидиоза и ВЗОМТ у небеременных женщин, и альтернативным средством для лечения этого заболевания в период беременности. При однократном приеме 1 г азитромицина (Азитрала) его концентрация в течение недели в ткани предстательной железы и матки превышает МПК для C. trachomatis (0,125 мкг/мл) в 42,5 раза, а в цервикальном канале – в 12 раз, что является терапевтической концентрацией для лечения этой инфекции. Более того, даже спустя 2 недели терапевтическая концентрация азитромицина в ткани предстательной железы превышает МПК для C. trachomatis в 13,6 раз. Авторами было доказано, что именно при таком приеме в тканях, где вегетируют C. trachomatis, поддерживается высокая терапевтическая концентрация препарата в течение 6–8 циклов развития. Полученные данные свидетельствуют о высокой эффективности пульс–терапии Азитралом (по 1 г 1 раз в неделю, курсовая доза 3 г). в комплексном лечении хронического хламидийного уретропростатита и ассоциирующейся с ним микоуреаплазменной и гарднереллезной инфекции. Важно отметить, что препарат Азитрал хорошо переносится больными, доступен по цене и поэтому может широко использоваться в терапии осложненного урогенитального хламидиоза и ВЗОМТ [16,17]. Изучение эффективности, безопасности и переносимости азитромицина у 30 детей от 6 месяцев до 3 лет со стафилококковыми инфекциями различной локализации ЛОР–органов и кожи показало, что азитромицин (Азитрал) не уступает по эффективности антистафилококковым пенициллинам. Наряду с высокой эффективностью, характеризующейся быстрой и стойкой обратной динамикой основных клинических симптомов и местных воспалительных изменений в 100% случаев отмечалась хорошая переносимость препарата и отсутствие побочных явлений у всех детей. Широкий спектр антимикробной активности, особенности фармакокинетики, низкий процент нежелательных явлений и ряд преимущества перед другими макролидами обусловливают приоритет использования препарата при различных кожных инфекционных процессах (импетиго, фурункулез, фолликулит, целлюлит, паронихия) у детей. Эффективность азитромицина в педиатрической практике, доказанная клиническими испытаниями, позволяет рекомендовать его в качестве альтернативы b–лактамным антибиотикам, а у детей с отягощенным аллергоанамнезом – как препарат выбора [18,19]. Одним из важнейших фармакоэкономических показателей, определяющих выбор антибиотика, является соотношение стоимость/эффективность. Оно определяется, как отношение стоимости лекарственного лечения (для пероральных препаратов она равна стоимости курсовой дозы) к доле успешно пролеченных больных. Следует обратить внимание на то, что Азитрал среди существующих препаратов азитромицина проявляет оптимальное соотношение цена/качество [20]. Известно, что неэффективность антибиотикотерапии во многом определяется снижением чувствительности к применяемому препарату. В настоящее время клинически значимая резистентность к азитромицину отсутствует. По данным мониторинга антибиотикорезистентности устойчивость к азитромицину и другим макролидам последнего поколения среди возбудителей ИКМТ не превышает 2–10%. Чувствительность штаммов S. pyogenes, выделенных на территории России, к антибиотику азитромицин составляет 92%. Как показано в ряде исследований, клиническая эффективность азитромицина выше, чем у тетрациклинов и b–лактамных антибиотиков. Сравнительное клинико–микробиологическое изучение эффективности при глубоких стафилодермиях 5–дневного курса азитромицина и 10–дневного приема цефалексина показало более высокую терапевтическую активность макролида. Эрадикация возбудителя при применении азитромицина отмечалась в 94%, при цефалексине в 90% случаев, клиническое излечение – соответственно в 56 и 53% случаев. При этом частота побочных реакций, как правило, не требующих отмены препарата, не превышает 5%, что значительно ниже по сравнению с эритромицином (до 14%) или пероральными формами b–лактамов [21,22]. Таким образом, азитромицин обладает широким спектром антимикробного действия, высокой бактериостатической активностью по отношению чувствительных к нему инфекций, высокую биодоступность с избирательным действием в очаге воспаления, он малотоксичен, имеет минимум побочных эффектов и удобный режим приема. Следовательно, препарат отвечает современным требованиям рациональной антибиотикотерапии и может быть рекомендован для эффективного применения в дерматовенерологической практике.
Литература 1. Jones M.E., Karlowsky J.A., Draghi D.C, Thornsberry C., Sahm D.F., Nathwani D. Epidemiology and antibiotic susceptibility of bacteria causing skin and soft tissue infections in the USA and Europe: a guide to appropriate antimicrobial treatment. Int J Antimicrob Agent 2003; 22:406–19. 2. Н.Н. Мурашкин, М.Н. Глузмина, Л.С. Галустян. Гнойничковые поражения кожи в практике детского дерматолога: свежий взгляд на старую проблему. РЖКВБ: Научно–практический журнал, 2008, №4, с. 67–71. 3. Белькова Ю.А. Пиодермии в амбулаторной практике. Болезни и возбудители. Клиническая микробиология и антимикробная химиотерапия: № 3, том 7, с. 255–270, 2005. 4. Т.А. Белоусова, М.В. Горячкина. Бактериальные инфекции кожи: проблема выбора оптимального антибиотика. РМЖ 2005, том 13, №16, с. 1086–1089. 5. Таха Т.В., Нажмутдинова Д.К. Рациональный выбор антибиотикотерапии при пиодермиях. РМЖ 2008, том 16, №8, с. 552–555. 6. Новоселов В.С., Плиева Л.Р. Пиодермии. РМЖ 2004, том 12, №5, с. 327–335. 7. Масюкова С.А., Гладько В.В., Устинов М.В., Владимирова Е.В., Тарасенко Г.Н., Сорокина Е.В. Бактериальные инфекции кожи и их значение в клинической практике дерматолога. Consilium medicum 2004, том 6, №3, с. 180–185. 8. T. File. Diagnosis and antimicrobial therapy of skin and soft tissue infections. Ohio, USA. Клиническая микробиология и антимикробная химиотерапия: № 2, том 5, с. 119–125, 2003 9. Шляпников С.А., Федорова В.В. Использование макролидов при хирургичесаких инфекциях кожи и мягких тканей. МРЖ,2004.–т.12,№4,с204–207 10. Гучев И.А., Сидоренко С.В, Французов В.Н. Рациональная антимикробная химиотерапия инфекций кожи и мягких тканей. Антибиотики и химиотерапия. 2003, т.48, 10, с.25–31 11. Parsad D., Pandhi R., Dogras S. A guide to selection and appropriate use ofmacrolides in skin infection Am J Clin Dermatol 2003; 4:389–97 12. Яковлев С.В., .Ухтин С.А. Азитромицин: основные свойства, оптимизация режимов применения на основе фармакокинетических и параметров. Антибиотики и химиотерапия. 2003 т. 48, №2. – с. 22–27 13. Туровский А.Б,.Колбанова И.Г Макролиды в лечении инфекций дыхательных путей с позиций ЛОР–врача: «за» и «против» Consilium medicum, 2010г.,№4, том.12, с.11–14. 14. Прохорович Е.А. Азитромицин. От клинической фармакологии к клинической практике. РМЖ 2006, том 14, №7, с. 567–572 15. Бердникова Н.Г. Актуальные аспекты применения азитромицина (Азитрал) в терапии внебольничных пневмоний у взрослых. РМЖ 2006, том 14, №22, с. 1625–1628. 16. Хрянин А.А., Решетников О.В. Макролиды в лечении хламидийной инфекции у беременных (эффективность, безопасность, экономичность). РМЖ 2008, том 16, №1, с. 23–27. 17. Серов В.Н., Дубницкая Л.В., Тютюнник В.Л. Воспалительные заболевания органов малого таза: диагностические критерии и принципы лечения. РМЖ 2011, том 19, №1, с. 46–50. 18. Талашова С.В. Некоторые аспекты применения антибактериальных препаратов в педиатрии на примере макролидов. РМЖ 2009, том 17, №7, с. 464–466 19. Мазанкова Л.Н., Ильина Н.О. Место азалидов в педиатрической практике. РМЖ 2008, том 16, №3, с. 121–125. 20. Соловьев А.М., Поздняков О.Л., Терещенко А.В. Почему азитромицин считается препаратом выбора для лечения урогенитальной хламидийной инфекции. РМЖ 2006, том 14, №15, с. 1160–1164. 21. Гуров А.В., Изотова Г.Н., Юшкина М.А. Возможности применения препарата Азитрал в терапии гнойно–воспалительных заболеваний ЛОР–органов. РМЖ 2011, том 19, №6, с. 405. 22. Klani R. Double–blind, double–dummy comparison of azithromycin and cephalexin in the treatmen of skin and skin structure infection. Eur.J. Clin. Microbiol. Infect.Dis. 1999,Oct. 10 (10) – p.880–84
Остеотропные антибиотики: что это и для чего применяются
В стоматологической практике нередко используют остеотропные антибиотики. Антибактериальный препарат (АБП) назначается:
- для устранения воспалительно-гнойного процесса (хронического и острого) при перистите, абсцессе, одонтогенном сепсисе, перикороните;
- в качестве профилактики при инфекционном осложнении после имплантации и операции;
- пациентам, входящим в группу риска (больных сахарным диабетом, сердечно-сосудистыми проблемами).
При хирургическом вмешательстве на костных тканях, кровотечениях, ранах в ротовой полости обширных площадей антибактериальная терапия противопоказана.
травм / аб в лечении инфекции костной ткани
Продолжительность высвобождения антибиотиков из материала в исследованиях in vitro колеблется от нескольких часов до нескольких дней. Выделение антибиотиков из материалов, использованных в условиях моделированного процесса на животных, протекает более длительно. Оно продолжается от нескольких дней до нескольких недель. Однако в работах, представляющих эти данные, мало использован весь широкий спектр методов исследования, что делает сравнение этих продуктов неполным. Клинические рекомендации для расчета количества материала и дозировки антибиотика, в нем содержащегося, также не разработаны [30].
Коллагеновая губка является наиболее ярким примером, иллюстрирующим материалы данной группы. Она представляет собой плотный сетчатый пористый материал, в основе которого коллаген, полученный из стерильной кожи или ахиллова сухожилия животных. Так как коллаген является главным компонентом соединительной ткани и основным структурным белком всех органов, у него есть несколько положительных биологических свойств, таких как биологическая совместимость и отсутствие токсичности. Причем способность коллагена выделять антибактериальные препараты может быть изменена путем преобразования пористости матрикса или дополнительной обработки химическими веществами [28]. Кроме того, это может также привлечь в очаг остеобласты и стимулировать их пролиферацию, тем самым вызывая минерализацию кости и формирование костной мозоли, что способствует регенерации костной ткани [19].
Коллагеновые пластинки, импрегнированные гентамицином, использовались для лечения хронического остеомиелита в Европе на протяжении десяти лет [4]. Продукт производился из стерилизованного бычьего сухожилия, в которое был введен гентамицин. Исследования in vitro показали, что выделение антибиотика из коллагеновой губки продолжается четыре дня [9]. Если коллагеновая губка содержала липосомные инкапсулированные гранулы антибиотиков, продолжительность выделения антибактериальных веществ была в три раза выше, чем из простой коллагеновой губки [17]. Полимиксин B и амикацин, по результатам других экспериментальных исследований, имели большую продолжительность выделения в случаях инфекции, вызванной синегнойной палочкой, если антибиотик был связан с коллагеном 1 типа [7]. МПК антибиотика была превышена в 600 раз при использовании импрегнированнаой гентамицином коллагеновой губки, по сравнению с использованием гранул полиметилметакрилата, когда МПК его была
Часто используемые препараты при воспалительном процессе
В стоматологии используют несколько видов антибиотиков при зубной боли и воспалении.
- Пенициллиновая группа. Назначаются в любом возрасте, с минимальными побочными эффектами и легкой переносимостью. Основное использование – при пародонтальном воспалении. Результативны против анаэробных бактерий.
- Цефалоспоирины. Используются при необходимости проведения стоматологической манипуляции с риском травмирования, а также при пародонтальном и одонтогенном воспалительном процессе.
- Тетрациклины. Снимают отечность в области костной и мягкой ткани.
- Имидазол и производные. Действуют угнетающе на патогенные микроорганизмы, быстро проникают в костные ткани. Рекомендуются при обширном воспалительном очаге.
- Макролиды. Применяются при беременности и аллергии на препараты пенициллиновой группы. Устраняют грамотрицательные и грамположительные бактерии.
- Линкозамиды. Не вызывают аллергии. Используются при тяжелой инфекции костных тканей.
Назначение остеотропных антибиотиков комбинированно, если в результате анализов выявлены разные виды патогенных микробов.
Применение антибиотиков в современной стоматологической практике сегодня необходимо, т.к. несмотря на развитие стоматологии, число пациентов, имеющих очаги острых и хронических воспалительных процессов в челюстно-лицевой области и полости рта, не уменьшается, поэтому назначение антибиотиков в стоматологической практике сегодня совершенно неизбежно. Ежедневно врач-стоматолог сталкивается с ситуациями, когда следует решать вопрос об антибактериальной терапии: это обострение хронического периодонтита, абсцедирование воспалительных заболеваний пародонта и эндодонто-пародонтальных поражений. Кроме того, необходимость применения антибактериальных препаратов в стоматологии продиктована еще и тем, что любая стоматологическая манипуляция сопровождается риском бактериемии, не имеющей большого значения для соматически здоровых пациентов, но опасной для лиц, ослабленных интеркуррентными заболеваниями и наличием условий для локальной колонизации патогенных микроорганизмов. Так, при выходе эндодонтического инструмента за верхушку на 2 мм во время обработки канала бактериемия определяется у 54% пациентов. Если обработку канала проводят с отступом от апекса на 1 мм, бактериемию обнаруживают у 31% пациентов, причем в подавляющим большинстве случаев выявлена анаэробная микрофлора. Бактерии, попавшие в кровь здоровых людей, уничтожаются в течение 10 минут благодаря факторам иммунной защиты, и бактериемия носит транзиторный характер [6], тогда как для пациентов с соматическими заболеваниями, лиц, принимающих наркотики, алкоголь, стероиды, иммунный ответ которых снижен или отсутствует, бактериемия может представлять реальную опасность.
Таким образом, в стоматологической практике антибиотики применяют в следующих клинических ситуациях:
- При лечении острых и обострении хронических гнойно-воспалительных процессов челюстно-лицевой области: одонтогенных воспалительных процессах, в т.ч. периостите, остеомиелите, перикоронарите, синусите, абсцессах и флегмонах, тяжелых инфекционных заболеваниях полости рта; при воспалительных заболеваниях пародонта.
- Для профилактики послеоперационных инфекционных осложнений.
Таким образом, назначение антибиотиков в стоматологической практике может быть направлено на предотвращение инфекционных осложнений (антибиотикопрофилактика) и на устранение существующего воспалительного процесса (антибиотикотерапия). Необходимость антибиотикопрофилактики связана с существующей статистикой инфекционных осложнений стоматологических операций: так, по результатам исследований, частота развития таких осложнений составляет 3,3% для «чистых» ран, 10,8% – для условно «чистых», 16,3% – для контаминированных, 28,6% – для «грязных» ран [14]. Под антибиотикопрофилактикой подразумевают применение антибиотиков для предотвращения микробной колонизации и снижения риска послеоперационных осложнений. Введение противомикробного препарата необходимо осуществлять не раньше чем за час и не позже чем за 30 минут до операции, т.е. до бактериальной контаминации тканей. Цель антибиотикопрофилактики – создание эффективной концентрации препарата в тканях на протяжении всей операции и в течение первых 3–4 часов после оперативного вмешательства. Эффективная концентрация антибиотика в операционной ране должна сохраняться на протяжении всей операции и, что особенно важно, поддерживаться к моменту наложения швов, когда микробная контаминация достигает максимума. В рамках антибиотикопрофилактики продолжение введения антибиотика после операции дольше, чем в течение 24-х часов нежелательно, так как отрицательно влияет на динамику воспалительной реакции, ведет к росту резистентных штаммов, нежелательных лекарственных реакций, дополнительным расходам и часто не приводит к повышению эффективности профилактики инфекционных осложнений. С другой стороны, введение антибиотика после операции неэффективно. Антибиотикопрофилактика, начатая после «критического периода», считается запоздалой, а по некоторым данным [11], вообще не оказывает эффекта.
Принципы антибиотикопрофилактики:
Польза профилактического применения антибиотика превышает риск побочных эффектов, возникновения суперинфекции и развития резистентных штаммов.
Выбор препарата для антибиотикопрофилактики необходимо проводить с учетом наиболее вероятного возбудителя.
Противомикробный препарат должен поступить в место действия до попадания туда микроорганизмов.
Концентрацию антибиотика необходимо поддерживать в течение всего периода возможного загрязнения операционной зоны.
Показания к назначению антибиотикотерапии [2, 4, 5]:
- Повышение температуры, нарушение общего состояния.
- Наличие в анамнезе таких заболеваний, как ревматизм, эндокардит, увеит, иридоциклит.
- Наличие у пациента трансплантированных органов и инородных тел (стентов, протезов клапанов и суставов).
Эти показания необходимо учитывать при выборе химиотерапевтических препаратов при проведении эндодонтического лечения и лечения воспалительных заболеваний пародонта.
В современной стоматологической практике наиболее распространены следующие группы антибиотиков [1, 7, 8]:
- пенициллины (амоксициллин, ко-амоксиклав) – препараты первого ряда;
- линкомицин – антибиотик, применяющийся при абсцедировании;
- фторхинолоны: ципрофлоксацин, офлоксацин. Эти препараты эффективны в наиболее тяжелых случаях при проведении пародонтологического лечения при выявлении Aggregatibacter аctinomycetemcomitans-ассоциированного пародонтита, особенно у пациентов с сопутствующим сахарном диабетом [3].
В последние годы наряду с достоверным увеличением числа пациентов с гнойно-воспалительными процессами отмечается все более широкое распространение микроорганизмов с естественной и приобретенной устойчивостью к антибиотикам, причем ситуацию нередко осложняет то, что в развитии воспалительного процесса участвуют несколько патогенных микроорганизмов. Трудность выбора препарата для антибиотикотерапии при лечении гнойно-воспалительных процессов обусловлена наличием в очаге инфекции различных групп аэробных и анаэробных возбудителей, значительно различающихся по чувствительности к антибиотикам. Поэтому целью рациональной антибиотикотерапии служит выбор эффективного антибактериального препарата и его дозы, позволяющей создавать в тканях необходимую концентрацию действующего вещества для подавления роста патогенных бактерий. Для эффективного лечения пациентов с гнойно-воспалительными процессами возникает необходимость комбинированного использования антибиотиков или лекарственных средств, в состав которых входят антибактериальные вещества, действующие на разные группы возбудителей. Этим требованиям соответствует комбинированный препарат Ципролет А (А – означает эффективность против анаэробов), действие которого обусловлено компонентами, входящими в его состав: ципрофлоксацин 500 мг и тинидазол 600 мг.
Ципрофлоксацин – противомикробное средство широкого спектра действия, производное фторхинолона, влияющее на грамположительные и грамотрицательные палочки и кокки, золотистый стафилококк, зеленящий стрептококк, гемофильную палочку, кишечную палочку, синегнойную палочку.
Тинидазол – противопротозойное и противомикробное средство, производное имидазола. Тинидазол по структуре и действию близок к метронидазолу. Активность тинидазола в 1,5 раза превосходит таковую метронидазола в отношении анаэробов, что с успехом используется при установленной резистентности возбудителей к метронидазолу.
Спектры действия ципрофлоксацина и тинидазола обеспечивают высокую эффективность Ципролета А в отношении широкого спектра возбудителей, грамположительных, грамотрицательных аэробов и анаэробов. Резистентность к нему развивается крайне медленно: у бактериальных клеток нет инактивирующих его ферментов, а персистирующих микроорганизмов практически не остается.
Безусловным преимуществом антибактериального препарата Ципролет А является кратность приема (2 раза в день), тогда как для ко-амоксиклава кратность приема составляет 2–3 раза, а для линкомицина и метронидазола – 3 раза в сутки. Очень неприятным побочным эффектом антибиотикотерапии является антибиотик-ассоциированная диарея [12, 13]. Для Ципролета А вероятность возникновения этого побочного эффекта составляет менее 1%, тогда как для линкомицина – 20–30, а для ко-амоксиклава – 10–25%. Это связано с активностью Ципролета А в отношении Clostridium difficile [10]. Важнейший показатель, определяющий эффективность антибиотика при воспалительных заболеваниях челюстно-лицевой области, –это способность к проникновению в костную ткань. Для Ципролета А этот показатель составляет 0,27–1,20, что вдвое превышает аналогичный показатель для ко-амоксиклава и втрое – для линкомицина [9].
Показания к применению препарата Ципролет А: инфекции ЛОР-органов (средний отит, синусит, тонзиллит, фарингит); инфекционно-воспалительные процессы полости рта; инфекции кожи и мягких тканей (инфицированные язвы, раны, ожоги, абсцессы, флегмона, язвенные поражения кожи); инфекции костей и суставов (остеомиелит, септический артрит); послеоперационные инфекции. Показания к применению связаны с тем, что его терапевтические концентрации создаются в т.ч. в слюне, миндалинах, легочной ткани, бронхиальном секрете, костной ткани, мышцах, синовиальной жидкости, суставных хрящах и коже, т.е. во всех органах и тканях, расположенных в полости рта, челюстно-лицевой и граничащих с ней областях.
Такая широкая область применения и высокая эффективность Ципролета А при лечении гнойных процессов челюстно-лицевой области обусловлены уникальным спектром противомикробной активности препарата: Ципролет А активен в отношении семейства Enterobacteriaceae spp., которое играет ключевую роль в развитии тяжелых гнойных поражений в стоматологии. Линкомицин, кларитромицин и метронидазол не действуют на эти микроорганизмы. Ципролет А эффективен в отношении микроорганизмов, на которые также не действует кларитромицин. Это Peptostreptococcus spp. и Fusobacterium spp. – анаэробные бактерии, способствующие прогрессированию и распространению одонтогенной инфекции [8, 9].
При назначении Ципролета А необходимо информировать пациента о том, что тинидазол, входящий в состав препарата, не совместим с алкоголем, т.к. вызывает дисульфирамоподобные реакции в виде гиперемии кожных покровов, тахикардии, тошноты, рвоты и др., поэтому в период лечения не рекомендуется принимать алкогольные напитки.
Широкий спектр противомикробной активности комбинированного препарата Ципролет А, быстрое создание терапевтической концентрации в органах и тканях полости рта и челюстно-лицевой области позволяют рекомендовать его к широкому применению в стоматологической практике.
Побочные действия и противопоказания
Несмотря на то, что антибиотик при зубной боли и воспалении хорошо себя зарекомендовал, его прием противопоказан при почечных и печеночных патологиях, сахарном диабете, приеме некоторых лекарственных препаратов. С осторожностью назначается детям, пожилым пациентам, беременным.
Возможные побочные действия:
- дерматит, крапивница, кожные высыпания и другие аллергические реакции;
- диарея, тошнота;
- поражение почек, печени;
- головные боли;
- анемия;
- кандидоз слизистых оболочек.
Зубные антибиотики – незаменимая вещь. Препараты предотвращают серьезное осложнение, но при условии грамотного выбора и точных соблюдений рекомендации врача.
Автор: Жуков М.А.