23.11.2019
Термин «остеобластокластома» был предложен А. В. Русаковым в 1959 году. В Международной гистологической классификации первичных опухолей и опухолеподобных заболеваний костей принят термин «гигантоклеточная опухоль».
До настоящего времени существуют различные наименования гигантоклеточной опухоли: гигантоклеточная опухоль типа эпулида, бурая опухоль, гигантома, гигантоклеточная саркома, остеокластома, местная фиброзная остеодистрофия.
В этиологии данной опухоли, по мнению ряда авторов, существенную роль играет травма кости. Гигантоклеточные опухоли относят к истинным опухолям — бластомам. В настоящее время и хирургами, и патологоанатомами данные опухоли признаны доброкачественными, хотя и склонными к рецидивированию. Это привело к замене терминов «гигантоклеточная саркома», «гигантоклеточная опухоль» термином «гигантома». Гигантоклеточная опухоль может принимать саркоматозное строение.
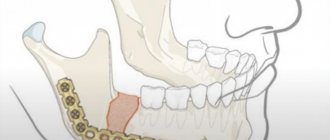
Остеобластокластома является доброкачественной остеогенной опухолью. Возникает в челюстных костях. Опухоль развивается преимущественно у лиц молодого возраста, чаще у женщин 11–30 лет. По данным Ю. И. Бернадского, остеобластокластомы составляют 20,7 % от числа опухолей костей лица.
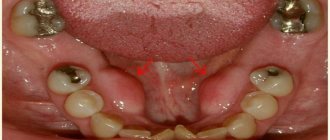
Остеобластокластома может располагаться по периферии кости и в толще костной ткани. При локализации на альвеолярном отростке челюсти её рассматривают как гигантоклеточный эпулид. В нижней челюсти опухоль чаще всего выявляется в области премоляров и моляров, в верхней челюсти — в области премоляров. К редким локализациям относится поражение скуловой кости.
Остеобластокластома— клиника образования
Незаметно для больного появляется равномерное утолщение на одном из участков нижней или верхней челюсти, часто безболезненное. Рост опухоли продолжается в течение 3–10 лет, но иногда бывает и более интенсивным.
При пальпации образования его плотные участки чередуются с размягчёнными. Форма его выпуклая, куполообразная, иногда происходит истончение стенок челюсти, что проявляется в виде симптома Дюпюитрена (крепитация). Зубы в зоне образования подвижны, электровозбудимость их понижена, в очаге поражения отмечается резорбция корней зубов на 1/3 длины. Слизистая над опухолью либо не изменена, либо слегка анемична, бывает расширена венозная сеть слизистой оболочки в области опухоли.
При возникновении одонтогенного воспалительного процесса превалируют признаки острого воспаления. Диагноз может быть установлен при комплексном клинико-рентгенологическом исследовании.
На основании клинико-рентгенологических данных и морфологической картины различают три основные формы остеобластокластом: ячеистую, кистозную, литическую.
Ячеистая форма чаще наблюдается в зрелом и пожилом возрасте, характеризуется очень медленным развитием. При обследовании больного определяется плотная припухлость с бугристой поверхностью, отграничить опухоль от здоровых участков кости клинически не удаётся; челюсть часто имеет веретенообразную форму. Зубы, расположенные в зоне опухоли, редко меняют своё положение. Электровозбудимость пульпы интактных зубов не нарушена. Слизистая оболочка, покрывающая опухоль, несколько анемична.
При кистозной форме опухоли первыми симптомами заболевания в большинстве случаев являются жалобы на зубную боль. При пальпаторном обследовании отдельные участки опухоли податливы при надавливании (симптом «пергаментного хруста»); истончённая кость над опухолью имеет гладковыпуклую, куполообразную форму.
Литическая форма встречается редко, чаще в детском и юношеском возрасте, и составляет 10 % от всех остеобластокластом челюстей. Развитие данной формы остеобластокластомы происходит довольно быстро. В ряде случаев первый признак развивающейся опухоли — боль. При истончении кортикального слоя, наряду с самостоятельными болями в покое, появляется боль при пальпации. Венозная сеть сосудов слизистой оболочки, покрывающей опухоль, расширена. Зубы нередко смещаются и становятся подвижными, электоровозбудимость пульпы понижается. В области поражения могут происходить патологические переломы челюсти; при локализации на верхней челюсти возможно прорастание в верхнечелюстную пазуху, носовую полость и другие кости лицевого скелета. При пункции образования обнаруживается жидкость бурого или желтоватого цвета, что связано с распадом эритроцитов и образованием гемосидерина, иногда с кровью. Пунктат не включает в себя кристаллов холестерина, что обычно встречается при кисте.
Причины развития остеобластокластомы челюсти
В основе любого опухолевого перерождения клеток лежит изменение структуры клеточной ДНК. И сегодня до конца не выяснено, что именно вызывает такие изменения. Не найден окончательный ответ и на вопрос о том, почему иммунная система иногда теряет из виду опухолевые клетки. Вместе с тем, выявлены определенные закономерности возникновения остеобластокластомы и установлено, какие факторы способны спровоцировать развитие этой опухоли. К таковым относятся:
- Механические травмы – так, остеобластокластома может быть спровоцирована ушибом челюстной кости либо постоянным травмированием слизистой оболочки ротовой полости некачественно обработанной зубной пломбой либо плохо подогнанным зубным протезом.
- Занесение инфекции в лунку от удаленного либо выпавшего зуба.
- Хронические воспалительные процессы в периодонте, надкостнице либо челюстной кости. Также возникновению опухоли может способствовать гайморит или актиномикоз.
- Присутствие в тканях и полостях челюсти обломков пломб, остатков корней зубов и прочих инородных тел.
Остеобластокластома — рентгенологическая картина
Рентгенологически при ячеистой форме опухоли на месте очага поражения отмечается тень от множества мелких и более крупных полостей или ячеистых образований, отделённых друг от друга костными перегородками различной толщины. Реакции со стороны надкостницы не наблюдается. Картина во многом сходна с рентгенологической картиной амелобластомы.
Кистозная форма на рентгенограмме напоминает одонтогенную кисту челюсти и амелобластому. Отличие кистозной формы амелобластомы в том, что её граница с костью нередко имеет мелкофестончатые очертания в виде чрезвычайно маленьких бухточек.
При литической форме остеобластокластомы опухоль даёт бесструктурный очаг просветления.
Материал и методы
С 2008 г. по 2014 гг. в реконструкции верхней челюсти мы использовали малоберцовый аутотрансплантат для реконструкции тотальных дефектов (5 случаев) и лучевой – для реконструкции субтотальных дефектов (10 случаев). При использовании лучевого кожно-костного аутотрансплантата в последующем для постановки дентальных имплантатов возникает необходимость воссоздания второго кортикально- губчатого слоя альвеолярного отростка с лингвальной стороны, что возможно достичь с помощью теменных или нижнече-люстных свободных аутоблоков.
При ВРГН отмечаются относительно небольшие дефекты альвеолярного отростка фронтального отдела верхней челюсти, чаще проблемой составляет устранение дефекта небной пластинки. Костной реконструкции требует альвеолярный отросток, представленный генетически видоизмененной костной тканью в проекции костной расщелины. Небный костный дефект не требует устранения, поскольку функциональной потери при отсутствии реконструкции костного компонента, не происходит. Следует отметить, что при полных расщелинах основной проблемой является сообщение с полостью носа. Для устранения дефектов верхней челюсти мы разработали методику использования свободного расщепленного подбородочного трансплантата и пересадку кожно-фасциального трансплантата [Заявка: 2010118686/14, 12.05.2010. Патент № 2435537 ](4 случая).
В случаях, когда состояние здоровья пациента не позволяло выполнить микрохирургическую пересадку, мы выполняли установку имплантатов системы Zygomatic и несъемное протезирование (6 случаев).
После клинической оценки для изучения патологии целостности челюсти/ей применялись инструментальные методы диагностики: ОПТГ, ТРГ, КТ (с режимом ангиоконтрастирования и soft).
При наличии опухоли выполнялась оценка объема резекции и выбор оптимального трансплантата по разработанному алгоритму. При выявленной рентгенологической картине новообразования выполняли биопсию и при верификации диагноза резекцию части или всей челюсти. При дефектах челюстей после клинического и инструментального анализов, приступали к планированию лечения.
Предоперационное планирование велось при помощи 3D визуализирующих программ, позволяющих моделировать размеры, формы, а также положение реваскуляризируемых аутотрансплантатов относительно костных структур с учетом позиционирования мыщелковых отростков нижней челюсти в височных ямках (передне-верхнее положение в суставных впадинах) по данным исследования КТ и формированием анатомических контрфорсов для верхней челюсти. Особенностью программ является отсутствие искажений в индивидуальных размерах черепа пациента.
Мы применяли малоберцовый и лучевой аутотрансплантаты, поскольку лишь они позволяют выполнить 3D моделирование костного компонента конгруентно дефекту при дефекте верхней челюсти. В дальнейшем при применении лучевого трансплантата применялась техника пересадки свободных кортикально-губчатых трансплантатов для утолщения альвеолярного отростка для дальнейшей дентальной имплантации. Таким образом, проводилась комплексная и поэтапная реконструкция дефекта челюсти для создания условий по восстановлению жевательной функции несъемными и условно-съемными ортопедическими конструкциями, что актуально при любых дефектах челюстей.
После приживления и активации дентальных имплантатов выполнялось удаление подкожно-жировой площадки малоберцового и лучевого лоскутов и удаление лишней кожной площадки.
Ортопедическая реабилитация заключалась в выборе конструкции протеза и прецизионном соблюдении точности снятия оттисков для переноса комплексного рельефа мягких тканей и положения имплантатов на точные гипсовые модели. Производилась регистрация привычной окклюзии и центрального соотношения челюстей для последующего выбора тактики протезирования пациентов с реконструированными верхними челюстями. Установка гипсовых моделей производилась в артикулятор при помощи лицевой дуги. Производилась оценка имеющейся окклюзии и центрального соотношения. В зависимости от вида дефекта, мы выбирали нужную позицию нижней челюсти для создания оптимальной жевательной функции и эстетического результата.
Особое внимание уделялось созданию протетического ложа будущей ортопедической конструкции с опорой на дентальные имплантаты. В условиях данных клинических ситуаций в полости рта отсутствует прикрепленная кератинизированная слизистая оболочка вокруг имплантатов, что затрудняет точно перенести рельеф мягких тканей протетического ложа для создания адаптированных несъемных ортопедических конструкций.
После изготовления и фиксации временных коронок на имплантатах, отмечалось наличие опухолеподобных разрастаний слизистой оболочки вокруг установленных ортопедических супраструктур, которые гистологически описывались как поллипы. Пациенты предъявляли жалобы на кровоточивость и дискомфорт вокруг установленных коронок. Попытки изменить профиль прорезывания конструкций из шахт имплантатов не дали положительного результата.
Нами была применена методика одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантатов с установкой провизорных конструкций с опорой на дентальные имплантаты. В ряде случаев мы использовали съемную компрессионную акриловую пластину на формирователи десны, которая удерживала созданный хирургически профиль до момента постоянного протезирования или установки провизорных несъемных и условно-съемных конструкций.
Спустя 3 месяца мы изготавливали постоянные ортопедические несъемные или условно-съемные конструкции.
Для изготовления ортопедических конструкций мы применяли кобальтхромовый сплав, титан и диоксид циркония.
Как правило, после интергации имплантатов и постановки формирователей десны на этапе протезирования, мы сталкивались с необходимостью модернизации протетических элементов имплантационной системы для конкретных клинических случаев.
Формирователи десны нужны были большей длины и преимущественно конической формы. Цилиндрическая форма формирователя десны создавала параллельные стенки кратера слизистой оболочки, что вызывало быстрое спадание стенок во время постановки слепочного трансфера и доставляло сильный дискомфорт пациентам во время проведения манипуляций. Мы связываем это с наличием излишков соединительнотканного слоя, который находится на кости аутотрансплантата.
Важно отметить, что непосредственно после корригирующих операций в отношении кожно-жировой части лоскутов, выполнялась фиксация ортопедических компрессионных пластин, препятствующих дальнейшему разрастанию мягкотканого компонента.
Пациенты наблюдались каждые семь дней и проводились соответствующие корректировки компрессионных пластин.
В зависимости от выбранной постоянной конструкции, проводился комплекс дальнейших ортопедических манипуляций для изготовления протезов.
Результаты фиксировались на фотоаппарат Canon D 60, объектив 100 мм, кольцевая вспышка MR-100.
Описание клинических наблюдений
Пациент У., 18 лет 01.04.2008 г. поступил в клинику с диагнозом: остеобластома верхней челюсти, состояние после субтотальной резекции верхней челюсти слева. Из анамнеза: новообразование обнаружено и удалено в раннем детстве в ФГУ ЦНИИС и ЧЛХ. Пациент направлен в клинику РНЦХ им. акад. Б.В. Петровского.
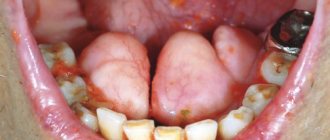
Status localis: конфигурация лица в анфас и профиль изменена, западение верхней губы слева. При пальпации отмечается дефект альвеолярного отростка верхней челюсти слева.
Открывание рта не ограничено, отмечается сквозной дефект альвеолярного отростка верхней челюсти с 21-28 зубы, пациент носит обтурирующий протез, зубы протеза находят-ся в прикусе.
Прикус по второму классу по Ангю.
На ОПТГ и КТ: отмечается дефект скулового бугра, альвеолярного отростка слева, отсутствие ости верхней челюсти, основания грушевидного отверстия слева, дефект бугра верхней челюсти слева. Отмечается ретинированный 28 зуб в остатках крыло-верхнечелюстного сочленения.
Тактика лечения: поскольку дефект верхней челюсти являлся субтотальным и сквозным, применялся лучевой кожно-костный трансплантат на сосудистой ножке. При пересадке лучевого кортикально-надкостнично-кожного трансплантата выполнялось формирование скуло-верхнечелюстного контрфорса свободным расщепленным трансплантатом с ветви нижней челюсти справа. Вторым этапом совершалось формирование альвеолярного отростка теменными трансплантатами.
Рис. 1. Внешний вид пациента, имеющийся дефект верхней челюсти, прикус, обтурирующий протез, КТ-граммаУ пациента отмечалось отсутствие носовой выстилки и для анатомического восстановления аэрации перед пересадкой микрохирургичкого трасплантата выполнено формирование носовой выстилки местными тканями.
Рис. 2. Этапы планирования костного и мягкотканого компонентов трансплантата Рис. 3. Этапы оперативного вмешательства Рис. 4. Компьютерная томография пациента после операции и состояние на третьи сутки
Рис. 5. Сцинтиграмма после операции
В послеоперационном периоде отмечалось расхождение швов и сокращение объемов лос-кута, в связи с чем была изготовлена защитная каппа, защищавшая мягкотканый компонент лоскута от попадания пищи внуть трансплантата. Каппа также прижимала лоскут в область дефекта для заживления вторичным натяжением.
Рис. 6. Послеоперационная каппаСпустя 2 месяца пациент будучи спортсменом по велосипедному спорту, упав с «седла», получил перелом верхней конечности в месте забора лучевого кожно-кортикально-надкостничного трансплантата на сосудистой ножке. В связи с чем пациенту выполнен остеосинтез с аппаратом Илизарова.
Рис. 7. Состояние после остеосинтеза верхней конечности слева, состояние в полости рта Рис. 8. 3D-реконструкция альвеолярного отростка теменными трансплантатами, КТ-граммы после второй операцииЧерез 5 месяцев мы произвели установку трех дентальных имплантатов в области воссозданного альвеолярного отростка теменными костными аутотрансплантатами. Благодаря данной методике по реконструкции альвеолярного отростка удалось получить адекватную толщину и высоту кости для постановки дентальных имплантатов.
Рис. 9. Имплантация в области 3D реконструкции теменными блокамиПо истечению 5 месяцев мы произвели раскрытие имплантатов и применили методику одномоментной хирургической коррекции подкожно-жировой площадки аутотрансплантата с установкой удлиненных формирователей десны в дентальные имплантаты, которые упрощали формирование мягких тканей во время операции.
После завершения хирургического этапа было произведено снятие альгинатного оттиска с верхней челюсти и изготовление компрессионной пластины методом холодной полимеризации при давлении 3 атмосферы из акриловой пластмассы.
Пациенту были даны рекомендации носить пластину постоянно, снимая только для проведения гигиенических процедур. Осмотр и коррекция прилегания пластины производились каждые семь дней в течении месяца.
Таким образом, нам удалось сформировать стойкий контур слизистой оболочки вокруг формирователей десны.
Следующим этапом было произведено изготовление условно-съемного протеза с опорой на балочную конструкцию на имплантатах.
Рис. 10. Коррекция подкожно-жировой площадки аутотрансплантатаУчитывая тот факт, что с помощью микрохирургического устранения дефекта челюсти и воссоздания альвеолярного отростка осуществлялось методом пересадки свободных теменных кортикальных аутотрансплантатов, дальнейший этап ортопедической реабилитации практически не отличается от классического протезирования больных с протяженным концевым дефектом зубного ряда.
Для того, чтобы была возможность изготовить условно-съемный протез балочного типа с опорой на имплантаты, требовалось изготовление точной гипсовой модели, которая отображала весь рельеф протетического ложа и точно воспроизводила положение имплантатов. Для этого мы производили снятие первичных оттисков верхней челюсти используя Clip-трансферы для имплантатов. Первичная гипсовая модель дала нам возможность изготовить индивидуальную слепочную ложку с подготовленными трансфер-чеками для точного переноса позиции имплантатов.
Изготовив точную рабочую модель верхней челюсти и модель антагонистов, мы устанавливали их в артикулятор по средним параметрам. Регистрация центрального соотношения производилась с помощью окклюзионной жесткой восковой пластины с уточнением на ALUWAX (мягкий воск с добавлением алюминиевых опилок для долительного сохранения тепла и эластичности).
Рис. 11. Оттиски и гипсовые моделиПосле анализа соотношения гипсовых моделей в артикуляторе, мы изготавливали балоч-ный каркас с опорой на три имплантата. Балочный каркас был изготовлен методом вакуумного литья из кобальтхромового сплава. Для достижения пассивной посадки каркаса, мы применили переходники для наружного соединения с имплантатами.
В литую часть каркаса мы зафиксировали титановые шариковые замки. Затем была изготовлена модель верхней челюсти из огнеупорной массы для моделирования и литья ответ-ной части самого протеза.
Рис. 12. Балочный каркас и ответная часть протезаУчитывая возможность изменения рельефа мягкотканого компонента аутотрансплантата, каркас ответной части был смоделирован таким образом, чтобы была возможность изменить акриловую базисную часть, изменив прилегание протеза к ложу.
После припасовки балки и каркаса в полости рта, мы изготовили базисную часть условно-съемного протеза с постановкой акриловых искусственных зубов, применив метод холодной полимеризации пластмассы под давлением 3 атмосферы и температуры 50 градусов по Цельсию. Мы учитывали все возможные особенности пациента в состоянии покоя и при улыбке, создав максимально естественный вид всей ортопедической реставрации.
Окончательная фиксация протеза производилась в определенной последовательности:
- Очистка и дезинфекция всех компонентов ортопедической реставрации.
- Извлечение формирователей десны, ирригация внутренних шахт имплантатов раствором 3% перекиси водорода и 0,05% раствором хлоргексидина, установка переходников на наружное соединение.
- Установка балочной конструкции на три имплантата, затяжка фиксирующих винтов с усилием 30 н/см2.
- Фиксация собственно условно-съемного протеза на балочный каркас, проверка окклюзии, обучение пациента гигиеническим мероприятиям.
Остеобластокластома — микроскопическая картина
Микроскопически в остеобластокластоме различают большое количество мелких, слегка вытянутых клеток с округлым ядром (типа остеобластов), среди которых определяются массивные скопления гигантских многоядерных клеток (остеокластов). В одноядерных клетках отмечаются митозы, в многоядерных они отсутствуют. Форменные элементы опухоли представлены также фибробластами и ксантомными клетками. Участки кровоизлияний подвергаются макрофагальной реакции соответствующими фагоцитарными клетками. В некоторых участках опухоли обнаруживаются островки остеоидной ткани. Опухоль насыщена распавшимися эритроцитами и имбибирована кровяным пигментом — гемосидерином, который придаёт ей бурую окраску. Наличие последнего и множественных кровоизлияний, часто в виде кровяных кист, обусловлено особенностью кровотока в опухоли.
Кровь в остеобластокластоме циркулирует вне сосудистого русла по межтканевым щелям. Отсутствие эндотелия позволяет ей проникать в ткань опухоли и скапливаться там. При этом форменные элементы крови разрушаются, образуя скопление гемосидерина. Иногда в опухоли может обнаруживаться обилие фиброзной ткани.
Остеобластокластома — дифференциальная диагностика
Остеобластокластому (кистозная и ячеистая формы) необходимо дифференцировать с амелобластомой и радикулярной кистой, литическую форму — с остеогенной саркомой (в отличие от остеолитической саркомы в остеобластокластоме отмечаются истончение и вздутие коркового слоя челюсти) и фиброзной остеодисплазией (характерен медленный рост и сохранение на рентгенограмме непрерывности коркового слоя челюсти), фибромиксомой, центральными фибромами челюстей.
Клинико-рентгенологическое обследование без гистологического сопоставления бывает недостаточным для установления точного диагноза остеобластокластомы. Частота расхождения клинического диагноза с патогистологическим составляет 30%; наиболее частые расхождения возникают при дифференцировании остеобластокластомы с амелобластомой — 16 %
Диагноз
В диагностике Остеобластокластомы большое значение придают рентгенологическому исследованию. Рентгенол, картина О. в большинстве случаев типичная. Опухоль одиночная, как правило, вначале отличается эксцентричным расположением. Соответственно особенностям роста и локализации О. структура ее на рентгенограмме бывает различной. Различают ячеистый и остеолитический варианты строения.
Рис. 2. Рентгенограммы костей предплечья (а, б) и голени (в) при остеобластокластоме: а — прямая рентгенограмма проксимального отдела предплечья при ячеистом варианте остеобластокластомы; эпиметафиз лучевой кости резко вздут, с истонченным корковым слоем и ячеистой перестройкой губчатого вещества; б — прямая рентгенограмма дистального отдела предплечья при остеолитическом варианте остеобластокластомы; эпиметафиз лучевой кости резко вздут, корковый слой истончен или полностью отсутствует, ячеистая структура костного вещества не определяется; в — прямая рентгенограмма коленного сустава и проксимального отдела костей голени при краевом расположении остеобластокластомы; эксцентрическое вздутие (указано стрелками) эпиметафиза большеберцовой кости, корковый слой истончен, но сохранен на всем протяжении.
При ячеистом (трабекулярном) варианте наиболее характерным является признак вздутия эпиметафиза с истончением, но сохранением коркового вещества (рис. 2, а). Пораженная кость приобретает булавовидную форму. Одновременно в результате остеобластической функции опухоли наблюдается грубоячеистая перестройка губчатого вещества эпиметафиза — появление крупных и немногочисленных перегородок, а также более нежной и густой сетки. В этом случае отличить О. от аневризматической костной кисты иногда удается лишь гистологически. В структуре опухоли, как правило, отсутствуют отложения солей кальция, контуры вздутого участка кости достаточно гладки в отличие от энхондромы, к-рая нередко характеризуется наличием крапчатых теней обызвествления и волнистостью контура пораженного участка кости. Зона поражения четко отграничена от соседних неизмененных отделов кости тонкой склеротической каймой, образующей вместе с истонченным корковым веществом капсулу опухоли. При распространении опухоли в сторону диафиза можно наблюдать на границе опухоли и трубчатого отдела кости так наз. телескопический переход: диафиз как бы вставлен в нависающий над ним вздутый эпиметафиз. Нередко здесь же определяются полоски окостеневающей надкостницы. Хрупкость коркового вещества, покрывающего опухоль, в нек-рых случаях может обусловить возникновение патологических надломов с репаративные, нередко бахромчатым периостозом.
Остеолитический вариант строения О. наблюдается или первично, с самого начала роста опухоли, или вторично, в результате перехода из ячеистого варианта. Рентгенологическая картина при этом несколько напоминает остеолитическую саркому. Однако в отличие от нее наблюдается истончение и вздутие коркового вещества, покрывающего измененный участок кости (рис. 2, б). Ячеистость структуры полностью или частично отсутствует. Вздутое и истонченное корковое вещество может подвергнуться почти полному рассасыванию, но в основании опухоли, в месте ее перехода в неизмененную кость, обычно видны остатки раздвинутого и истонченного коркового вещества, что при остеолитической саркоме, как правило, отсутствует. Так наз. телескопический переход диафиза в опухоль при этом рентгенол. варианте наблюдается еще чаще, чем при ячеистом.
Рентгенологически различают центрально расположенные и краевые О. Краевые опухоли (рис. 2, в) обычно не захватывают центральных отделов эпиметафиза. Диагностика их затруднена, но вполне возможна на основе учета рентгенол, признаков — вздутия, ячеистости, отсутствия периостального козырька и др.
Остеобластокластома коротких и плоских костей может представлять значительные трудности для дифференциальной рентгенол. диагностики, т. к. идентичную картину могут давать доброкачественная Хондробластома (см.), энхондрома (см. Хондрома), ретикуло-саркома кости в начальных фазах развития (см. Ретикулосаркома кости первичная), в крестце — хордома (см.) и нек-рые метастатические опухоли, в первую очередь метастазы светлоклеточного рака почки и рака щитовидной железы, локальная фиброзная остеодистрофия (см.) и дисплазии кости (см.). О. в начальных фазах малигнизации рентгенологически невозможно отличить от ее остеолитического варианта. На возможность малигнизации О. указывают быстрый рост опухоли и исчезновение ячеистости структуры. На основании полного разрушения капсулы опухоли, граничащей с диафизом, появления типичного периостального козырька и метастазов можно предположить о переходе О. в саркому.
Остеобластокластома — лечение
Лечение остеобластокластом челюстей — хирургическое. При кистозной и ячеистой формах обычно достаточно тщательного выскабливания очага поражения. Если опухоль занимает значительные участки челюстной кости, возможно проведение резекции нижней челюсти, при необходимости — с одномоментной костной пластикой. При литической форме чаще используется частичная резекция челюсти без нарушения непрерывности нижнечелюстной кости (континуитальная резекция) или резекция фрагмента челюсти с одномоментной костной пластикой. Лучевая терапия не даёт достаточного лечебного эффекта. Однако данный метод лечения назначается больным, которым любое оперативное вмешательство противопоказано по общесоматическому статусу. Обычно используют короткофокусную рентгенотерапию, дистанционную гамма-терапию, тормозное и электронное излучение высоких энергий. Средняя доза облучения колеблется в пределах 30–50 Гр/кг. Прогноз лечения благоприятный, однако возможность малигнизации и метастазирования опухоли при доброкачественном характере новообразования не исключается. К рецидивам опухолевого процесса обычно приводит неправильная лечебная тактика.
Опубликовано в Статьи
Прогноз
Прогноз при доброкачественной форме Остеобластокластомы в большинстве случаев благоприятный — после лечения обычно наступает полное выздоровление. Однако учитывая структурные особенности О., ее способность рецидивировать и давать метастазы даже при типичном (доброкачественном) гистологическом строении, в каждом конкретном случае при определении прогноза следует соблюдать осторожность.
Библиография:
Баран Л. А. Комплексное лечение злокачественных опухолей костей, Киев, 1971; Виноградова Т. П. Опухоли костей, с. 76, М., 1973; Одесская — Мельникова Л. А. Гигантоклеточная опухоль (остеобластокластома), Вестн, рентгенол, и радиол., № 3, с. 50, 1957; Переслегин И. А. и Саркисян Ю. X. Клиническая радиология, с. 298, М., 1973; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 2, с. 322, М., 1964; Руководство по натологоанатомической диагностике опухолей человека, под ред. Н. А. Краевского и А. В. Смольянникова, с. 393, М., 1976; Русаков А. В. Патологическая анатомия костной системы, с. 308 и др., М., 1959; Atlas radiologique des tumours osseuses, t. 1—2, P., 1974—1976; Bone tumors, ed. by D. C. Dahlin, p. 8 a. o., Springfield, 1967; Glanzmann G. u. Horst W. Stellung der Strahlentherapie in der Behandlung von Riesenzelltumoren des Knochens (Osteoklastome), Strahlentherapie, Bd 154, S. 81, 1978; Jacobs P. The diagnosis of osteo-clastoma (giant-cell tumour), Brit. J. Radiol., v. 45, p. 121, 1972; Jaffe H. L. Osteoid-osteoma, A benign osteoblastic tumor composed of osteoid and atipical bone, Arch. Surg., v. 31, p. 709, 1935; Mclnerney D. P. a. Maddlemiss J. H. Giant-cell tumour of bone, Skelet. Radiol., v. 2, p. 195, 1978; Murray R. O. a. Jacobson H. G. The radiology of skeletal disorders, v. 1, p. 564, Edinburgh, 1977; Schajowicz F. Giant-cell tumors of bone (osteoclastoma), J. Bone Jt Surg., v. 43-A, p. 1, 1961.
Ю. H. Соловьев; Ю. С. Мордынский (рад.), И. Л. Тагер (рент.).