- Причины и факторы риска
- Локализация
- Метастазы
- Симптомы рака полости рта
- Стадии заболевания
- Лечение
- Прогноз и выживаемость
- Профилактика
Злокачественные опухоли полости рта составляют около 6% от всех онкозаболеваний в целом. По гистологическому строению (типу образующих опухоль клеток) выделяют следующие типы:
- Опухоль из клеток эпителия — рак
- Опухоль из клеток соединительной ткани — саркома
- Меланома
Каждый из типов включает в себя несколько разновидностей.
Также отдельно выделяют несколько групп предраковых заболеваний. Предраковые заболевания полости рта делятся на:
- Облигатные — с высокой частотой озлокачествления. К ним относится болезнь Боуэна, бородавчатый предрак, ограниченный гиперкератоз, хейлит Манганотти.
- Факультативные — с меньшей частотой озлокачествеления. В данную группу входят веррукозная форма лейкоплакии, папилломатоз, эрозивноязвенная и гиперкератотические формы системной красной волчанки и красного плоского лишая, постлучевой стоматит и постлучевой хейлит, кератоакантома.
Среди злокачественных опухолей полости рта чаще всего встречается рак.
Рак полости рта, в свою очередь, подразделяется следующим образом.
- Интраэпителиальная карцинома (Carcinoma in situ, рак in situ) характеризуется отсутствием прорастания в базальную мембрану, несмотря на злокачественность новообразования.
- Плоскоклеточный рак — встречается наиболее часто.
Анатомическое строение
Полость рта – это начальный отдел пищеварительного тракта, в котором пережевывается пища, вырабатывается слюна для переваривания пищи. Он задействован в процессе дыхания, глотания, артикуляции и речи.
В состав ротовой полости входит:
- преддверие (губы, передняя сторона зубов, внутренняя поверхность щек);
- десны;
- дно, на котором лежит язык;
- две трети языка;
- зубы;
- позадимолярный треугольник – пространство на нижней челюсти позади третьего моляра;
- твердое и мягкое небо.
Меры профилактики
Не все случаи рака полости рта и ротоглотки могут быть предотвращены, но риск развития этих раковых заболеваний может быть значительно уменьшен путем избежания определенных факторов риска.
Ограничить курение и алкоголь
Табак и алкоголь — одни из наиболее важных факторов риска развития РПР. Не начинать курить — это лучший способ ограничить риск. Но отказ от табака также снижает риск развития раковых заболеваний даже после многих лет употребления. То же самое относится к алкоголю.
Профилактика инфекции ВПЧ
В последние годы стали доступны вакцины, снижающие риск заражения определенными типами ВПЧ. Эти вакцины первоначально применялись для снижения риска рака шейки матки , но было показано, что они снижают риск других видов рака, связанных с ВПЧ, таких как рак полового члена, заднего прохода, вульвы, влагалища. Вакцинация против ВПЧ также, вероятно, снижает риск возникновения РПР, хотя это еще не доказано.
Ограничение воздействия УФ-излучения
Ультрафиолетовое излучение — фактор риска развития РПР. Если возможно, ограничьте время, которое вы проводите на улице в середине дня, когда солнечные ультрафиолетовые лучи самые сильные. Если вы находитесь на солнце, носите широкополую шляпу и используйте солнцезащитный крем и бальзам для губ с солнцезащитным фактором (SPF) не менее 30.
Соблюдение здоровой диеты
Плохое питание было связано с РПР, хотя не совсем ясно, какие вещества в здоровой пище могут быть ответственны за снижение риска этих раковых заболеваний.
Классификация
Рак полости рта подразделяется на три вида:
- папиллярный. Узелок в слизистой оболочке увеличивается в размере и свисает в полость рта. Новообразование медленно прогрессирует;
- инфильтративный. Уплотнение на розоватой слизистой отличается белесым цветом, четкими контурами и формой, истончением оболочки вокруг. При пальпации со стороны щеки чувствуется плотный инфильтрат. Опухоль склона к быстрому росту. Больной жалуется на невыносимую боль;
- язвенный. Наиболее распространенная форма заболевания. Язвочки на слизистой не заживают, разрастаются, а кайма вокруг них краснеет. Контур рваный, а его края кровоточат.
Метастазы опухоли появляются быстро. Злокачественные клетки прорастают в подбородочные, подчелюстные, глубокие яремные лимфатические узлы. На этот процесс влияет толщина и глубина опухоли. Так, при углублении новообразования на 4-5 мм метастазы возникают в 98% случаев. На Т1-стадии онкологии метастазирование выявляется в половине случаев, а при достижении Т4-стадии отдаленное распространение раковых клеток наблюдается в 85% случаев.
Механизм развития рака щеки
Злокачественные опухоли щеки возникают на фоне предраковых изменений эпителиального и субэпителиального слоёв (лейкоплакии или эритроплакии). Риск перерождения лейкоплакии в инвазивный рак щеки составляет около 4-6%, при эритроплакии он достигает 30%. В дальнейшем дисплазия трансформируется в «рак на месте», который проникает в окружающие ткани и метастазирует в местные и регионарные лимфатические узлы.
У некоторых пациентов даже те клетки, которые при изначальной микроскопии не вызывают подозрений на дисплазию, могут постепенно озлокачествляться. При прогрессировании опухолевого процесса возникают отдалённые метастазы в костях, лёгких, печени. Рак слизистой оболочки щеки может прорастать через кожу.
Причины возникновения
Распространенность рака полости рта растет и на сегодняшний день диагностируется у 2% больных среди общего числа заболевших. Начиная с 2009 года, заболеваемость выросла на 25%, при этом в основном выявляется плоскоклеточный рак и только в единичных случаях – аденокарцинома.
Большинство очагов онкологии наблюдается на языке. Чуть меньше злокачественных образований на дне полости рта. Рак мягкого и твердого неба, десен и щек выявляется в 20% случаев. Гораздо реже диагностируется поражение альвеол нижней челюсти – 4%, дужек неба, ретромолярной области и преддверия – 3%.
Исходя из практики, онкологии полости рта больше подвержены мужчины, чем женщины. Это связано с вредными привычками, например, злоупотребление сигаретами или разжевывание тонизирующих смесей усиливает выработку слюны, которая вымывает полезные элементы со слизистой. В группу риска входят больные ВПЧ, пожилые люди, работники вредных производств, больные красным плоским лишаем, люди, у которых систематически травмируется слизистая рта пломбой, протезом, металлическими предметами.
Лечение рака щеки
Злокачественные опухоли успешно вылечиваются методом радикальной лучевой терапии с сохранением функции ротовой полости. Радиологи проводят имплантацию источников излучения, поскольку при этом возможно облучить в высокой дозе небольшой объём ткани. В качестве источников используют радиоактивные изотопы цезия, золота, радия, иридия, тантала, которые обладают одинаковой эффективностью.
Для небольших опухолей, размер которых не превышает 1 см, ограничиваются имплантацией источника облучения, не прибегая к дополнительному внешнему воздействию. В случаях несколько более крупных опухолей, которые по размерам не подходят для введения имплантата, наряду с имплантацией источника используют внешнее облучение.
Традиционно большие опухоли щеки лечат с помощью облучения внешним пучком. В последнее время онкологи используют комбинацию лучевой и химиотерапии. Подвижными лимфатические узлы радикально иссекают. При профилактическом удалении лимфатических узлов без признаков поражения в значительном количестве случаев в них обнаруживают очаги микрометастазирования. По этой причине радиологи предпочитают проводить профилактическое облучение шеи у пациентов без признаков поражения лимфатических узлов внешним пучком, иногда в сочетании с хирургическим методом лечения.
После операции по поводу рака щеки образуется косметический дефект. Результаты оперативного вмешательства улучшают, используя технику микрососудистой пересадки свободного кожного лоскута. Если у пациента после лучевой терапии развивается сухость рта, ему назначают внутрь пилокарпин. Препарат усиливает слюноотделение, что обычно сопровождается незначительными побочными эффектами – потливостью и учащением мочеиспускания. При первичном или вторичном лечении опухолей слизистой оболочки щеки пациентам назначают химиотерапевтические препараты.
Ранняя диагностика опухоли щеки позволяет провести эффективное лечение. Если опухолевый процесс находится на поздней стадии, прогноз ухудшается. При появлении неприятных ощущений в ротовой полости или выявлении язв слизистой оболочки щеки пройдите обследование в клинике, позвонив по телефону Юсуповской больницы.
Симптомы
Идентифицировать злокачественную язву от обычного стоматита во рту можно по отеку и припухлости щек, болезненности и постоянному дискомфорту даже в состоянии покоя. Насторожить должно длительное незаживление раны и ее кровоточивость.
По мере развития заболевания признаки усиливаются:
- отек нарастает и распространяется на шею;
- усиливается красное или белое пятно на слизистой рта;
- неприятные ощущения при пережевывании и глотании;
- трудности при разговоре из-за трения слизистой о зубы при движении челюсти;
- появление неприятного запаха изо рта;
- чувство инородного предмета в горле;
- анемия рта.
На поздней стадии рака выпадают зубы, стремительно снижается масса тела.
Причины и факторы риска
Причины развития злокачественных новообразования полости рта можно условно разделить на местные и общие факторы повышения риска.
К общим факторам относят возраст, наличие в анамнезе различных вредностей (воздействие радиации и т.п.), наследственная предрасположенность.
Местными факторами называют локальные факторы, влияющие на ротовую полость. К ним относятся — жевание насвая (табако- и наркосодежащих смесей), курение, привычка употреблять внутрь обжигающе горячие напитки, хроническая травматизация слизистой (обломком зуба, деформированным зубным протезом), а также наличие предраковых заболеваний. Отдельно следует выделить фактор риска выявления заболевания на поздних стадиях — отсутствие ежегодных осмотров стоматолога.
Именно пренебрежение профилактическими визитами к доктору препятствует диагностике рака на ранних, поддающихся лечению, стадиях и выявлению и лечению.
Диагностика
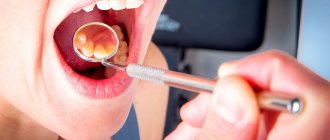
На первичной консультации врач осматривает полость рта, рассматривает язвы, эрозии, повреждения слизистой, а затем берет мазок для исследования. Для подтверждения воспалительного процесса больной направляется на общий и биохимический анализ крови.
Диагноз подтверждается по результатам обследования:
- МРТ и УЗИ мягких тканей шеи. На снимках выявляется локализация патологии, глубина прорастания и структура опухоли, уплотнение из крови и лимфы, разложение коркового слоя кости;
- при подозрении на метастазы проводится аспирационная биопсия тонкой иглой лимфатических узлов под подбородком, под челюстью и в верхней трети шеи;
- позитронно-эмиссионная томография. Показывает глубину залегания опухоли, а также ранние метастазы;
- остеосцинтиграфия. Исследуются кости скелета для поиска перемещенных раковых клеток;
- КТ костей лица с контрастом. Снимки показывают прорастание опухоли в шейные сосуды, челюсть или основание черепа.
Симптомы рака полости рта
Проявления заболевания зависят от характера опухоли и от зоны расположения. Как правило, пораженная область представляет собой или локальное изъязвление, или уплотнение (выпуклость, узел). Пациент чувствует боль и дискомфорт в соответствующей зоне. К тревожным признакам надо отнести следующие:
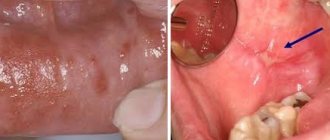
- Длительно существующая, незаживающая язва во рту. Ротовая полость богата кровеносными сосудами, эпителий слизистой хорошо кровоснабжен и в норме при травматизации происходит быстрое его заживление. Любое повреждение слизистой рта заживает быстрее, чем аналогичное повреждение на коже руки или ноги. Поэтому, если во рту есть язва и она по неясным причинам не затягивается длительное время — следует обратиться за медицинской помощью.
- Бугорки, «шарики» под слизистой, независимо от той области рта, где они возникли. Уплотнение под слизистой может быть симптомом как неонкологической патологии (например, кисты одной из мелких желез), так и признаком рака. Отличить одно от другого может только специалист. Уплотнение, возникшее изначально как киста, при отсутствии лечения в дальнейшем может подвергнуться озлокачествлению.
- Нарушение глотания, жевания, неприятные ощущения у корня языка — все это повод заподозрить рак соответствующей области.
- Зубная боль и кровоточивость конкретного участка десны могут быть признаками рака. И, хотя аналогичные симптомы вызываются и куда менее грозными недугами, консультация стоматолога необходима. Таким образом, любое нарушение анатомической целостности или функциональных возможностей органов данной зоны несет в себе потенциальную угрозу, и это повод показаться врачу.
Лечение
Выбор тактики лечения зависит от стадии и распространенности новообразования. При быстром разрастании опухоли методы терапии комбинируются.
Операция
Принцип хирургического вмешательства врач определяет после определения стадии опухоли и ее распространения. Если раковые клетки проникли в надкостницу и окружающие ткани, проводится клиновидная, плоскостная или сагиттальная резекция челюсти. Если при обследовании выявлено прорастание раковых клеток напрямую в кость или дефект замечен уже во время операции, осуществляется сегментарная резекция нижней челюсти. Врач на месте оценивает поражение и определяет толщину иссекаемого слоя.
Следующий этап операции – это частичное или полное иссечение шейных лимфатических узлов для предотвращения метастазов при условии толщины опухоли более 4 мм или расположении очага опухоли в дне полости рта или на языке. Если новообразование расположено на срединной линии, то шейные лимфатические узлы иссекаются с двух сторон. Операция завершается одномоментным замещением поврежденных тканей.
После удаления опухоль отправляется на гистологическое исследование. Оценивается ее размер, толщина, глубина, края. На дальнейшее лечение влияет прорастание клеток за границы капсулы удаленного лимфатического узла, расхождение раковых клеток на соседние органы.
Лучевая терапия
Облучение после операции назначается при диагностировании Т3, Т4, N2, Т3 стадий болезни не позже чем через шесть недель после удаления опухоли. Необходимость в лучевой терапии возрастает при периневральной инвазии в лимфатических сосудах. Суммарная очаговая доза за все сеансы – 60 гр, а разовая очаговая доза за один сеанс – 2 гр. При выявлении метастазов на шее СОД повышается до 66 гр, а при отсутствии риска метастазирования СОД уменьшается до 50 гр.
В качестве основного лечения лучевая терапия используется в суммарной очаговой дозе 60-70 гр. Процедура проводится пять дней в неделю, при этом она комбинируется с химиотерапией. Каждые три недели вводится 100 мг цисплатина.
Химиотерапия
Противоопухолевые препараты назначаются перед хирургическим вмешательством или одновременно с лучевой терапией для уменьшения размера новообразования. Иногда терапия назначается одновременно с операцией.
Лечение предполагает использование схемы 5-фторацила вкупе с цисплатином или иные средства – карбоплатин, метотрексат, блеомицин. Они вызывают ряд побочных явлений, например, рвоту или тошноту, выпадение волос, снижение аппетита, повышение кровоточивости. Симптомы исчезают после прохождения курса лечения, но после приема цисплатина иногда фиксируется стойкое нарушение слуха.
Прогноз рака полости рта зависит от стадии, на которой выявлена болезнь. Если лечение начато на нулевой стадии, то болезнь купируется. Стоит отметить, что курение провоцирует рецидив или перерождение опухоли, поэтому может потребоваться повторная операция или облучение. Оперирование на первой стадии повышает выживаемость до 80-85%, а комбинация лучевой терапии с операцией на второй стадии на 60-80%. Уже на последующих стадиях развития рака выживаемость не более 50%, при этом применяются все три метода лечения одновременно.
Прогноз и выживаемость
Прогноз заболевания зависит от стадии, локализации, своевременного оказания помощи. На ранних стадиях при условии адекватного лечения, заболевание практически всегда удается победить. Когда обращение к врачу было не своевременным, прогноз несколько хуже, процент излечившихся пациентов ниже. В оценке прогноза важно наличие или отсутствие отдаленных метастазов. Несмотря на огромный прогресс в онкологии, отдаленные метастазы резко снижают 5-летнюю выживаемость, это существенная проблема для специалиста. Помимо этого, прогноз зависит от гистологического типа опухоли, т.к. скорость роста у разных типов опухолей может существенно различаться. Возраст пациента, локализация опухоли, наличие у больного сопутствующих заболеваний, выбранная тактика лечения — все эти факторы существенно влияют на прогноз.
Диспансерное наблюдение
Поскольку опухоль может рецидивировать и дать метастазы, после пройденного курса лечения больной встает на учет в онкодиспансер. Первый год следует посещать врача каждый месяц, второй год профилактический осмотр проводится каждые 4-6 месяцев, а далее раз в год или при каких-либо недомоганиях. Осмотр предполагает прохождение обследования – УЗИ и контрастное МРТ мягких тканей шеи, ПЭТ, остеосцинтиграфию. Обязательна консультация отоларинголога, стоматолога и онколога. Доктор может сократить срок диспансеризации при высоком риске рецидива.
Список литературы по теме:
- Ганцев Ш.Х. онкология – М, 2012 г – С.204-205.
- Головин Д. И. Ошибки и трудности диагностики опухолей, Д.: Медицина. Ленингр. отд-ние, 2015г. 305 с.
- Избранные лекции по клинической онкологии/Под ред. В.И. Чиссова, С.Л. Дарьяловой. – М., 2010г.
- Матякин Е.Г., Алферов В.С. Химиотерапия опухолей головы и шеи // Мат. 2й Рос. онкол. конф. «Современные тенденции развития лекарственной терапии опухолей» 8–10 декабря 2021 г. – М., 256с.
- Опухоли головы и шеи: рук/ А.И. Пачес.- 5-е изд., доп. И перераб.-М.: Практическая медицина , 2013. -478 с.
- Шайн А.А. Онкология. М – 2014г. 365 с.
- Энциклопедия клинической онкологии/Под ред. М.И. Давыдова. – М.,2014г. –С.140-179.
- Битюцкий П. Г., Кицманюк З.Д., Трофимов Е. И. Диагностика и лечение рака слизистой оболочки полости рта // Медицинские консультации. — 2014. — № 1. — С. 23—27.
- Бяхов М. Ю. Варианты комбинированного и комплексного лечения местнораспространенного рака слизистой оболочки полости рта и ротоглотки: Дис. д-ра мед. наук. — М., 2013.
Стадии заболевания
I стадия характеризуется наличием опухоли до 1-2 см в диаметре, не выходящей за пределы пораженной зоны (щеки, десны, неба, дна полости рта), ограниченной слизистой оболочкой. В регионарных лимфоузлах метастазы не определяются.
II стадия — поражение такого же или большего диаметра, не выходящее за пределы какого-либо одного отдела полости рта, но распространяющееся в подслизистый слой. В регионарных лимфатических узлах — единичные метастазы.
III стадия — опухоль прорастает в подлежащие ткани, но не глубже периоста челюсти, или распространилась на соседние отделы полости рта. В регионарных лимфатических узлах — множественные метастазы размерами до 2 см в диаметре.
IV стадия — поражение распространяется на несколько отделов полости рта и глубоко инфильтрирует подлежащие ткани, в регионарных лимфатических узлах — неподвижные или распадающиеся метастазы, также характерно наличие отдаленных метастазов.
Классификация по стадиям периодически подлежит пересмотру, можно встретить подразделение стадий на подвиды — А и В. В настоящее время классификация по стадиям используется все реже, более актуальна классификация TNM. Ее принцип заключается в том, что данной кодировкой обозначаются характеристики самой опухоли, состояние ближайших к ней (регионарных) лимфоузлов, наличие или отсутствие отдаленных метастазов.
В диагнозе онколог указывает гистологический тип рака, так как разные типы клеток отличаются по темпам роста, тенденции к метастазированию, чувствительности к лечению. Все типы классификаций служат одной цели — правильно оценить степень распространения болезни, степень повреждения и выработать верную тактику помощи.
Запись на консультацию круглосуточно
+7+7+78
Рак языка
Представляет собой не самую частую форму среди онкологических заболеваний, но все же, он встречается достаточно регулярно, занимая большую часть случаев среди рака полости рта.
Рак языка — это опухоль злокачественного типа, основой образования которой являются клетки эпителия слизистой языка. Заболевание характеризуется диффузным или локальным типом уплотнения тканей органа, папилломатозными выростами, образованными на поверхности языка, а также язвами.
Вероятность возникновения рака языка с разной локализацией повышается с возрастом. Большинство лечащихся от этого заболевания людей мужчины от 40 и до 60 лет. После 80 лет — это заболевание редко начинает первоначально развиваться. Имеются данные о выявлении рака языка и у маленьких детей, хотя для этого возраста эта патология не характерна.
Причины и факторы риска.
Среди причин развития рака языка ведущее значение отводится внешним неблагоприятным факторам:
- Многолетнее курение и употребление алкогольных напитков. Сочетание двух данных факторов повышает вероятность злокачественного новообразования в ротовой полости в несколько раз: алкоголь значительно усиливает канцерогенные свойства табачных смесей.
- Хроническое механическое травмирование языка: ношение некачественно установленных протезов, при травмировании слизистого слоя краем отломленного зуба, регулярном прикусывании органа.
- Профессиональные вредности — работа с солями тяжелых металлов, продуктами нефтяной промышленности.
- Постоянное употребление слишком горячих, обжигающих слизистую оболочку языка блюд, постоянное употребление острых специй.
- Хроническое воспаление ротовой полости – стоматит, гингивит, гиперкератические формы системной красной волчанки, красный плоский лишай.
! Одновременное влияние на организм человека сразу двух-трех неблагоприятных факторов повышает вероятность раковых заболеваний в ротовой полости.
Выделяют и некоторые предраковые заболевания, при развитии которых риск образования злокачественной опухоли языка возрастает в несколько раз. К этим болезням относят:
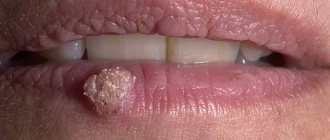
- Болезнь Боуэна – образование одиночного пятна на языке, его поверхность гладкая. Очаг может западать или на его месте образуется эрозия (фото).
- Лейкоплакия – участок постоянного воспаления, может выглядеть как пятно беловатого цвета или разрастающаяся постепенно бородавка. Подобные изменения имеют тенденцию к ороговению.
Классификация рака языка.
Рак языка разделяют по его локализации в органе, форме, характеру роста и по гистологическому строению.
По локализации (расположению):
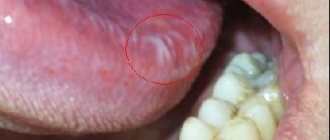
- Рак тела языка. Выявляется эта локализация примерно у 70% больных, обычно при таком расположении опухоль затрагивает боковые поверхности органа или его срединную часть.
- Рак корня языка выявляется в 20% случаев. Данная локализация также обозначается как рак ротоглотки. Возникновение злокачественных опухолей в задней половине ротовой полости всегда отличается более агрессивным течением.
- Раковое образование, локализующееся снизу языка. Обнаруживается в 10% случаев.
(рак корня языка)
По форме рак языка подразделяется на:
- Язвенную форму. На языке образуется язва, имеющая неровные и чаще кровоточащие края. Изъязвления затрагивают нижнюю часть языка и его середину.
- Инфильтративную форму. У пациента в толще языка можно пропальпировать бугристый, плотный комок – инфильтрат. Слизистый слой над уплотнением истонченный, при этой форме рака выражен болевой синдром. Инфильтрат в большинстве случаев образуется на кончике языка и в его задней части.
- Папиллярная форма выставляется, когда над языком в разных его отделах из слизистого слоя вырастает опухоль на тонкой или толстой ножке. Этот вид злокачественного новообразования характеризуется медленным ростом и обычно он затрагивает боковые части языка.
(начальная стадия папиллярной формы рака языка)
По характеру роста рак языка может быть:
- Экзофитной опухолью. При этом злокачественное новообразование растет в ротовую полость.
- Эндофитной опухолью. Расположение образования ограничено толщей органа.
Клинические проявления.
В развитии рака языка выделяют три стадии его формирования:
- начальную стадию,
- развитую
- запущенную.
Начальная стадия. Ей присуще малосимптомное течение, которое может быть незаметным для пациента. Первая стадия проявляется образованием на языке особых папиллярных выростов или же белесоватых пятен, которые часто путают с обычным налетом. Кроме того, могут образовываться локальные уплотнения, покраснения, которые появляются сразу на боковой части языка. Также может происходить увеличение подчелюстных лимфатических узлов.
Как правило, на начальной стадии не возникает болевой синдром, однако в редких случаях он может наблюдаться. Если боль всё же характерна для начальной стадии, то обычно она не имеет четкой локализации, поэтому часто воспринимается как кариес, периодонтит, глоссит, пульпит, травматическая глоссалгия или хронический тип тонзиллита.
Развитая стадия — выражена различной симптоматикой. Часто она сопровождается характерными болями самой разной интенсивности. Боль может быть разной локализации и иметь, так называемую, разлитую природу. Случается, что болевой синдром может переходить в другие области ротовой полости или даже в ухо.
При раздражении слизистой рта продуктами некроза может повышаться слюноотделение, а из-за распада опухоли у больных возникает неприятный запах изо рта. На этой стадии возникают сложности при глотании, больной ощущает онемение языка. Кроме болевых ощущений при глотании, могут наблюдаться трудности речи или произношения отдельных звуков.
Клинические проявления в соответствии с формой рака:
- Папиллярная — представлена в виде плотного выроста, расположенного над поверхностью слизистой, покрытой бляшкообразными или папиллярными наростами.
- Язвенная — встречается среди больных не так часто, почти в 2 раза реже папиллярной. Ей присуща язвенная поверхность, окруженная валиком, которая время от времени увеличивается в своих размерах. На первых этапах развития такой форме не будет характерна болезненность. Только спустя время, когда опухоль достигнет определенных размеров, будет выражена боль и характерная кровоточивость. Если язва инфицирована или к ней присоединилось дополнительное воспаление, тогда рак может маскироваться, что затрудняет его диагностику.
- Инфильтративная — будет отличаться стремительным ростом опухоли, направленным в толщу языка, что проявляется его уплотнением. Такой форме характерен диффузный характер. Распространяться она может на весь язык, приводя к плохой подвижности языка. Глубочайшие щелевидные язвы будут характерны для инфильтративно-язвенной формы рака языка.
Запущенная стадия. Характерно агрессивное течение и очень быстрый рост опухоли, который сопровождается еще и разрушением близ лежащих тканей, а также метастазированием в область региональных лимфоузлов (подбородочных, шейных, подчелюстных). Метастазы на данной стадии рака языка могут быть в легких, печени или головном мозге.
Общие симптомы наличия онкологического процесса:
- ощущение слабости,
- чувство хронической усталости,
- потеря аппетита,
- снижение массы тела,
- появление нарушения работы внутренних органов.
Диагностика.
Бессимптомное течение рака языка на ранней стадии не позволяет своевременно выявить заболевание.
Как правило, изменение слизистой на начальной стадии, выявленное при обычном осмотре или же при лечении кариеса, может не быть воспринято существенно, а принято за обычное травмирование, но никак не за рак. По этой же причине многие случаи рака языка могут быть диагностированы только на второй или третьей стадии.
Первичную диагностику, а именно осмотр и пальпацию новообразования, проводит онколог. Точный диагноз будет установлен только после полученных и изученных данных цитологического исследования мазка, взятого с поверхности такой язвы, а также после проведенного гистологического изучения опухоли посредством проведенной биопсии.
С целью выяснения того, насколько проросла опухоль внутрь органа и/или других структур ротовой полости (определение распространенности онкологического процесса) применяют методы инструментальной визуализации: УЗИ мягких тканей, рентгенографию, КТ лицевого черепа и ортопантомографию (рентгенологическое исследование, позволяющее получать развёрнутое изображение всех зубов с челюстями, прилежащими отделами лицевого скелета).
Для диагностики наличия метастазов рака языка используют: биопсию лимфатических узлов, МРТ и КТ головного мозга, рентгенографию органов грудной клетки, УЗИ печени или сцинтиграфии скелета.
! Дифференциальная диагностика рака языка должна быть проведена с доброкачественной опухолью языка, одной из форм первичного сифилиса, туберкулезной язвой и лейкоплаксией.
Лечение.
Комбинированное — лучевая терапия, оперативное и химиотерапевтическое.
Лучевая терапия.
Как правило, проводится и до операции, и после. Осуществляется лучевая терапия двумя способами: дистанционно или методом внутритканевого облучения. Что касается последнего, то облучают первым делом первичный очаг и область метастазирования. Если опухоль большого размера, то это, как и инфильтративный рост, считается показанием для проведения сочетанного типа химиолучевой терапии.
Паллиативный вид лучевой терапии сочетают с химиотерапией среди пациентов с отдаленными метастазами.
Оперативное лечение.
Проводится с целью ликвидации опухоли. Хирургическое лечение будет включать резекцию языка или проведение глоссэктомии. Если рак уже пророс в мягкую ткань вплоть до дна ротовой полости, захватив костные структуры, тогда операция будет сопровождаться резекцией пораженных тканей или челюстной кости.
Пластическая хирургия
В дальнейшие периоды послеоперационного восстановления могут быть применены методы пластической хирургии с целью возвращения утраченных структур челюстно-лицевой области. Если произошло метастазирование рака языка в лимфоузлы, тогда они должны быть тоже удалены.
Профилактика.
- Профилактические меры для предотвращения рака языка заключаются в
- Проведении самостоятельных осмотров ротовой полости и языка
- Прохождении профилактических осмотров у специалистов
- отказе от вредных привычек (в отказе от приема алкоголя и курения)
- ликвидации причин, спровоцировавших травмирование слизистой оболочки языка — хорошая обработка пломб после их установки, правильный подбор и установка зубных протезов, а также лечение зубных сколов
- Проведении гигиены полости рта также является важной профилактической мерой.
Методы лечения в Медскан
Для лечения рака ротовой полости в онкоцентре Медскан используют передовые технологии. В отделении лучевой терапии применяется высокоточное оборудование Varian True Beam, обеспечивающее эффективный результат с минимальным повреждением прилегающих здоровых тканей и органов.
При онкопатологии ротовой полости понадобятся назначения химиотерапевта. В Медскан реализованы международные стандарты лечения, поэтому наши пациенты принимают только качественные современные препараты.
Ещё одно преимущество процесса лечения в Медскан – наличие амбулаторного режима работы. Комфортные условия позволяют в кратчайшие сроки адаптировать лечебные мероприятия к привычному образу жизни.
Методы диагностики в Медскан
Диагноз «рак ротовой полости» в Медскан ставится на основании заключения консилиума специалистов. Междисциплинарный подход к проблеме исключает ошибку в ходе дальнейшей терапии.
Онкопатология диагностируется с помощью следующих методик:
- Осмотр, пальпация очага поражения.
- Проведение биопсии с гистологическим (изучение тканевого фрагмента опухоли под микроскопом) и цитологическим (оцениваются клеточные элементы опухоли) исследованиями.
- Рентгенологическое обследование при вовлечении в онкопроцесс костей лицевого черепа.
Для уточнения распространенности метастазов в соседние органы и ткани в план диагностических мероприятий включаются дополнительные этапы:
- компьютерная томография;
- ультразвуковое исследование;
- магнитно-резонансная томография.