Рецидивирующая амелобластома: клинический случай
Амелобластома является распространенной локализированной агрессивной доброкачественной одонтогенной опухолью ротовой полости эпителиального происхождения. Впервые данная патология была описана Cusack в 1827 году, а имя ей дали Ivy and Churchill в 1930.
Согласно классификации ВОЗ от 2005 года, выделяют 4 подтипа доброкачественной амелобластомы: (1) солидные / многокистовые, (2) десмопластические, (3) однокистовые и (4) экстракостные / периферические. Гистологически можно продифференцировать 6 подтипов опухоли, серди которых фолликулярная, плексиформная, акантоматозная, базальная, однокистовая и десмопластическая. Лечение проводиться либо консервативным путём, либо радикально, в зависимости от типа, локализации и размера поражения, а также с учетом возраста пациента. Систематический обзор Almaida и коллег позволил установить, что 50% рецидивов опухоли отмечаются именно при фолликулярном ее подтипе, а частота развития таковых сокращается при реализации радикального алгоритма лечения. В данной статье описаны два случая рецидива амелобластомы у пациентов, которым была проведена сегментарная резекция челюсти.
Клинический случай 1
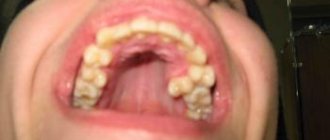
46-летний пациент обратился за помощью в частную стоматологическую клинику с жалобами на припухлость в области предварительно проведенной операции, охватывающей участок нижней челюсти справа. По данным медицинской документации было установлено, что около 15 лет назад пациенту была проведена сегментарная резекция челюсти с дальнейшей аугментацией сформированного дефекта аугментатом из области ребер. Данных о гистопатологических характеристиках поражения в медицинской карте пациента указано не было. После проведения КТ-сканирования и ортопантомографии было обнаружено мультилокулярное рентгенпрозрачное поражение в области предварительно проведенного оперативного вмешательства (фото 1).
Фото 1: 3-мерная реконструкция КТ-скана, демонстрирующего рецидивирующую опухоль в области аугментата с поражением суставного отростка.
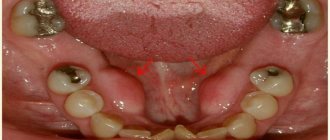
Клинически был поставлен диагноз рецидивирующей амелобластомы мультикистозного типа с поражением костного аугментата. Разрез в области опухоли проводили на расстоянии 1 мм от края непораженных патологией мягких тканей через уже имеющийся от предварительной операции контур шрама (фото 2-3). Образец, забранный для гистологии, позволил поставить диагноз фолликулярной амелобластомы с акантоматозными изменениями и свободным краями. Через 1 год после операции признаков рецидива не отмечалось. Таким образом, планировалось провести аллопластическую реконструкцию нижней челюсти с правой стороны, учитывая доброкачественную природу опухоли.
Фото 2: Вид обнаженной опухоли во время операции.
Фото 3: Хирургический образец.
Клинический случай 2
45-летний пациент обратился за помощью в отделение челюстно-лицевой хирургии с жалобами на отек в правой височной области. Припухлость не провоцировала болевых ощущений и развивалась на протяжении месяца, увеличиваясь в размерах. Признаков инфицирования в области поражения отмечено не было. В 2012 году пациент уже обращался с аналогичной проблемой в частную стоматологическую клинику. На ортопантомограмме и КТ-срезах было идентифицировано мультикистозное поражение. После биопсии стало понятно, что проблемная опухоль является амелобластомой. Пациенту была проведена процедура гемимандибулектомии. Прямо во время операции была проведена рентгенография хирургического образца опухоли для анализа состояния тканей на расстояние 1,5 см от визуализированного клинически края опухоли. Гистологический анализ подтвердил диагноз амелобластомы с атипичными признаками и мультиклеточной структурой. В 2021 году у пациента опять была отмечено припухлость в правой височной области. На МРТ было идентифицировано неоднородное усиление сигнала в данному участке размером 4,4 см × 3,7 см × 4,6 см с наличием крошечных кистозных включений (фото 4). Через доступ по скуловой кости было проведено удаление опухоли с определенным объемом окружающих тканей (фото 5-6). Сформировавшийся дефект восстановили посредством височной мышцы. После гисотоанализа хирургического образца тканей был подтверждён диагноз амелобластомы с неинвазивными краями. В данное время пациент находиться на этапе мониторинга.
Фото 4: КТ-срез, сделанный до проведения операции: визуализация рецидивирующей амелобластомы в подвисочной ямке.
Фото 5: Визуализация костного дефекта после удаления опухоли, который затем был восстановлен посредством височной мышцы.
Фото 6: Иссеченный образец тканей.
Обсуждение
Амелобластома является локально агрессивной опухолью ротовой полости, которая редко поддается процессу злокачественного перерождения. После одонтомы это вторая самая распространенная одонтогенная опухоль. По эпидемиологических данным 70% случаев амелобластомы были зарегистрированы в развитых странах. Проблема низкой идентификации амелобластомы в странах, которые развиваются, очевидно, связана с недостаточным уровнем их официальной регистрации. ВОЗ в 2005 году классифицировала амелобластому на четыре подтипа: многокистовую / солидную, однокистовую, десмопластическую и внекостную. Солидный / многокистозный вариант амелобластомы является ее наиболее распространенным типом, который также является и наиболее агрессивным и часто рецидивирует после консервативного лечения по типу кюретажа или энуклеации. Амелобластомы нижней челюсти рецидивируют гораздо чаще, чем их аналоги на верхней челюсти. Также более высоким уровнем рецидива характеризуются фолликулярный тип опухоли по сравнению с ее плексиформным подвидом. Патогенез развития амелобластомы до конца остается не полностью изученным. Генетическая теория развития предусматривает участие в процессе патогенеза BRAF-протеина в структуре митоген-активированного протеинкиназного пути (MAPK), который, как правило, идентифицируется уже как мутированный.
Ahlem и коллеги установили, что активность биомаркеров Ki67 и CD10 была значительно выше в рецидивирующих типах опухолей по сравнению с первичными. Как правило, амелобластома поражает задние участки нижней челюсти. Инфильтрация поражения происходит в губчатую часть кости с меньшим вовлечением кортикальной составляющей. Метод КТ-сканирования для диагностики опухоли является наиболее информативным при поражении кортикальной структуры кости и распространении поражения уже и на окружающие мягкие ткани. Лечение опухоли может быть консервативным или радикальным. Консервативный подход предусматривает энуклеацию новообразования с дальнейшей химической каутеризацией или периферической остеоэктомией с расширением границ иссечения на 1-1,5 см от визуализированного края опухоли. Консервативный подход лечения является более эффективным в случаях монокистозного типа образования. Согласно данным Pogrel и Montes, однокистозные амелобластомы лучше всего поддаются консервативному лечению с использованием Carnoy или принципов криотерапии. Радикальный подход показан в случаях больших амелобластом при распространении поражения на область нижнего альвеолярного нерва, или же в случаях агрессивной природы опухоли. Радикальный метод лечения предусматривает проведение маргинальной или сегментарной резекции с удалением объема смежных костных тканей на 1,5-2 см от визуализированного края опухоли. Для подтверждения факта распространения опухоли на смежные ткани рекомендуется проводить контрольную рентгенографию прямо во время хирургического вмешательства. В случаях амелобластной карциномы иссечение костных тканей рекомендуется проводить на расстоянии 2-3 см от визуализированного края опухоли. Рецидив амелобластомы чаще всего связан с гистологическим типом поражения и ее локализацией. Солидный вариант новообразования является наиболее агрессивным. Чаще всего амелобластома встречается в дистальных участках нижней челюсти и поражает губчатую составляющую кости по механизму инвазии, достигая кортикальной пластинки и провоцируя ее перфорацию. После проникновения опухоли в периост, повышается риск ее дальнейшего распространения на окружающие мягкие ткани. Неадекватная резекция поражения повышает риск ее возможного рецидива во время дальнейшего наблюдения. Случаи рецидивов амелобластомы уже были описаны Grafft, Carvalho, Dolan, Marinelli, Stea, Zacharides, Vasan, Bianchi, Martins и Favaro,Su, Choi, Вasat.
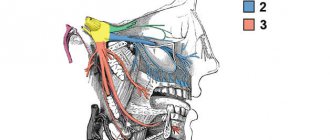
В большинстве описанных рецидивов восстановление участка дефекта после операции проводилось посредством подвздошного трансплантата. Случаи рецидива амелобластомы после радикального лечения были описаны в исследованиях Sehdev, Shatkin и Hoffmeister, Mehlisch, Muller и Slootweg, Olaitan, Ueno, Eckhardt, Nakamura. Известно, что частота рецидивов при консервативном лечении значительно выше (60%), чем при радикальном (13%). Риск развития рецидивов при хирургическом иссечении амелобластомы может быть связан с ретенцией эпителиальных конгломератов новообразования в структуре окружающих мягких тканей. В описанном первом клиническом случае ткань аугментата поддалась туморогенезу, очевидно, из-за оставшихся клеток опухоли в области проведенной остеоэктомии. Поэтому перед началом реконструкции солидных амелобластом рекомендовано проводить контроль чистоты края иссеченных тканей посредством контрольной рентгенографии. Еще лучше дождаться результатов гистологического анализа образца тканей, забранных в ходе операции. Опухоли в области инфрависочной ямки, как правило, являются бессимптомными, и основной жалобой пациентов остаются лишь признаки припухлости и деформации лица. Подвисочная ямка является пирамидообразной структурой, которая находиться на латеральной поверхности основы черепа, глубже височной дуги, жевательной мышцы и ветви нижней челюсти. Медиальная часть ветви нижней челюсти и дно черепа формируют верхнюю поверхность пирамидообразной структуры. Переднемедиальная часть подвисочной ямки соответствуют задней поверхности верхней челюсти, а задненижняя часть сформирована крыловидной фасцией. По сути, подвисочная ямка является анатомически недоступной, поэтому промониторить неопластической рост в ее структуре практически невозможно.
Диагностика и планирование лечения при локализация амелобластом в подвисочной ямке должно включать использованием методов КТ та МРТ, которые позволяют установить объективный уровень распространения опухоли. Обычная рентгенография в подобных случаях не является достаточно информативной. Доступ к подвисочной ямке может быть сформирован трансорально, трансназально, транспалатинально, через скуловую кость, трансцервикально, и даже через расширенный верхнечелюстной доступ. Доступ через область скуловой кости является одним из наиболее подходящим как для резекции неоплазии, так и для формирования височного лоскута. Выбор хирургического подхода зависит от типа опухоли, клинических признаков, гистологического подтипа, степени распространения и локализации.
Во втором клиническом случае рецидив может быть связан с сохранением периоста во время предварительно выполненной операции. Именно в надкостнице могли и сохранится конгломераты неопластических клеток. Более расширенная резекция позволяет удалить все поддавшиеся неопластической инвазии ткани, и, таким образом, минимизировать риск развития рецидива. Carlson и Marx описали необходимость удаления всех анатомических структур, смежных с областью опухоли с профилактической целью. Такой подход является обоснованным при подтверждении инвазии опухоли в окружающие мягкие и тверды ткани, поскольку случаи рецидивов амелобластом сообщались даже через 30 лет после первичного удаления поражения. Laborde и Becelli описали, что в случаях 7 пациентов признаков рецидива опухоли после лечения не наблюдалось, при этом врачи использовали подход с обширным иссечением окружающих тканей.
Подобные отчеты были предоставлены также Vayvada, Chaine и Basat. Vaishampayan предполагал, что рецидив амелобластомы после ее иссечения из области подвисочной ямки связан с ретенцией ослабленного отростка нижней челюсти после выполнения процедур сегментарной резекции. Peacock и коллеги пришли к выводу, что полноту иссечения опухоли можно проверить не только посредством гистологического исследования, но и с помощью обычной рентгенографии. Хотя в нескольких публикациях указывается на резистентность амелобластом к брахитерапии, однако облучение рецидивирующих типов поражения высокыми дозами облучения в 110 Гр характеризовалось достаточно успешным результатом.
Во время лечения амелобластом мы рекомендуем придерживаться следующих рекомендаций:
- С целью контроля степени инвазии больших амелобластом в окружающие мягкие ткани необходимо использовать метод МРТ-исследования.
- Для контроля полноты иссечения неопластических тканей в ходе операции необходимо использовать контрольную рентгенографию.
- Края резекции опухоли должны быть расширены для минимизации риска рецидива опухоли в будущем.
- После подтверждения чистоты рабочего поля необходимо проводить хирургическую реконструкцию костного дефекта, сформировавшегося после удаления опухоли.
- Мониторинг за областью предварительной локализации амелобластом после их резекции является обязательным и должен предусматривать использование методом КТ и МРТ контроля.
Выводы
По данным анализа двух клинических случаев мы может резюмировать, что солидный тип амелобластом является крайне агрессивным и характеризуется высоким уровнем рецидива. Во время лечения необходимо учитывать риск инвазии опухоли в окружающие мягкие ткани, а также то, что опухоль в процессе прогрессирования может спровоцировать эрозию кортикального шара нижней челюсти. Для более глубокого понимания природы развития амелобластом необходимо провести ряд дополнительных клинических и гистологических исследований.
Авторы: Chithra Aramanadka, Abhay Taranath Kamath, Adarsh Kudva (Индия)
Микрохирургическая операция. Амелобластома челюсти.
Ключевые слова : дефект челюсти, дентальная имплантация, восстановление жевательной функции у пациентов с дефектами челюстей, компьютерная гнатография.
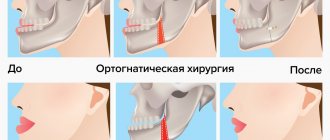
Амелобластома или адамантинома является доброкачественной опухолью, относящейся к опухолям челюстно-лицевой локализации. Как правило, амелобластома распространяется в области нижней челюсти. Такая опухоль имеет замедленный рост, протекает без особых симптомов, но постепенно приводит к деформации нижней челюсти человека. Очень часто пациенты жалуются на нарушение жевательной функции, расшатывание и смещение зубного ряда. При осмотре у пациентов наблюдается ассиметрия лица, припухлость нижней челюсти, ее утолщение или выпячивание.
Сотрудниками научно-клинического отдела челюстно-лицевой хирургии ФГБУ НКЦ оториноларингологии ФМБА России накоплен богатый опыт в диагностике и лечении пациентов с дефектами нижней челюсти. Все хирурги отдела имеют научные звания, прошли стажировки в ведущих мировых клиниках челюстно-лицевой хирургии, владеют не только самыми современными отечественными и зарубежными методиками, но и активно используют свои собственные разработки.
В нашем Центре важным звеном в точной постановке диагноза пациентам с амелобластомой является применение биометрических методов обследования (КТ, компьтерная гнатография, электромиография). Лечение пациентов с дефектами нижней челюсти направлено не только на восстановление жевательной и глотательной функций, правильного прикуса, но и на восстановление эстетики лица.
Специалисты научно-клинического отдела челюстно-лицевой хирургии при лечении пациентов с диагнозом «амелобластома нижней челюсти» применяют методику использования лоскутов с осевым кровообращением, технику предоперационного компьютерного 3-D моделирования. По результатам моделирования изготавливаются специальные шаблоны, которые точно определяют размер забора костного компонента лоскутов. Наши специалисты считают, что такой современный подход необходим и обусловлен как функциональной, так и социально-эстетической реабилитацией пациентов, утративших челюсть. Успешные операции после костной пластики аутотрансплантатами демонстрируют правильность комплексного подхода к лечению пациентов с дефектами нижней челюсти, наглядно показывают способность прикрепленных мышц сокращаться и поддерживать мышечный тонус, что создает хорошие условия для дальнейшего протезирования имплантами и создания оптимальной окклюзии.
Примеры клинического наблюдения
Пациентка с диагнозом: амелобластома крупных размеров нижней челюсти. Проведено удаление амелобластомы нижней челюсти с одномоментной хирургической реконструкцией
ДО ЛЕЧЕНИЯ | ||
ВНУТРИРОТОВЫЕ ФОТО |
МСКT — 3D СКАНЫ | ||
3D моделирование | ||
STL шаблоны |
ИНТЕРОПЕРАЦИОННЫЕ ФОТО |
МСКT после операции |
Фото через 20 дней после операции |
ПАЦИЕНТКА С ДИАГНОЗОМ: дефект нижней челюсти слева, ассиметрия лица, нарушение жевательной функции, состояние после субтотальной резекции по поводу саркомы
ДО ЛЕЧЕНИЯ |
КТ-сканы до операции пациентки |
КТ-сканы после операции: отмечается тенденция к открытому прикусу, несмотря на точное положение трансплантата в височной ямке. |
Прикус пациентки на стадии ортодонтического лечения (Коррекция прикуса) |
Прикус пациентки после снятия брекетов |
ПОСЛЕ дентальной имплантации установлены формирователи и выполнено временное протезирование с опорой на имплантатах |
КТ — сканы пациента с визуализацией мышц: отмечается прикрепление жевательных мышц к костному компоненту ранее пересаженного трансплантата слева |
Образование венечного отростка |
Электромиография в состоянии покоя до расслабления. Значительный гипертонус передних волокон височных мышц. |
ЭМГ после электронейростимуляции. Тонус всех групп мышц сбалансирован и показатели значительно ниже. При смыкании зубов тонус височных и жевательных мышц повышается. |
Тест на сжатие выявил хорошее вовлечение мышечных волокон височных мышц в функцию и сниженное вовлечение мышечных волокон жевательных мышц, особенно слева. |
ЭМГ сжатия после электронейростимуляции. Увеличение вовлечения в функцию мышечных волокон почти в 2 раза. |
Компьютерная гнатография. Незначительное ограничение открывания рта. Отклонение нижней челюсти влево при открывании рта. |
ПАЦИЕНТКА С ДИАГНОЗОМ : амелобластома нижней челюсти подбородочного отдела
ДО ЛЕЧЕНИЯ |
| КТ – снимок | Моделирование резекции | Положение малоберцового аутотрансплантата |
На фотографиях в послеоперационном периоде отмечается неизменившийся послеоперационный внешний вид пациентки, несъемное протезирование, КТ-скан через 2 месяца после операции. |
На ОПТГ определяются дентальные имплантататы, используемые для несъемные протезирования |
Прикрепление двубрюшной и челюстно-подъязычной мышц к малоберцовому трансплантату. |
Диагностика на аппарате К7 |
Результаты миографии пациентки |
ПАЦИЕНТ К., 26 лет поступил в клинику с диагнозом: амелобластома нижней челюсти справа.
Внешний вид пациента при поступлении, ОПГ, КТ – снимки, 3D моделирование операции, стереолитографические шаблоны. |
Внешний вид пациента после операции. |
ОПТГ и КТ- грамма демонстрируют анатомичность воссозданного альвеолярного отрос. |
На ОПТГ отмечается установленные дентальные имплантаты 6*16 мм в проекции 4.4, 4.5, 4.6, 4.7 зубов. |
На КТ- граммах отмечается прикрепление жевательной мускулатуры к подвздошному аутотрансплантату. |