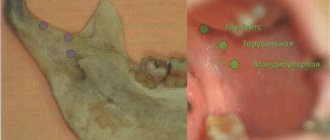
Нервы, проводимость которых, главным образом, надо прерывать при этой проводниковой анестезии, начинаются, как уже было сказано, от подглазничного нерва в подглазничной бороздке и одноименном канале, а именно: передние верхнелуночковые нервы в передней или задней части канала и средние верхнелуночковые нервы в средней или задней части бороздки. Эти нервы передние и средние, образуют своими разветвлениями переднюю часть верхнего зубного сплетения (около 2/з всего сплетения), а от этого сплетения отходят веточки к верхушечным отверстиям (зубные нервы), прободающие надкостницу и луночку, к деснам (десневые нервы) и другие веточки. Часть подглазничного нерва, выступающая из нижнеглазничного отверстия на передней поверхности верхней челюсти иннервирует нижнее веко, крыло носа, часть слизистой оболочки щеки, верхнюю губу и соответствующую часть щечной слизистой оболочки альвеолярного отростка.
Местонахождение подглазничного отверстия (целевой пункт инфраорбитальной анестезии)
При этой анестезии также пользуются лежащими близко к подглазничному отверстию постоянными и легко доступными нашим глазам и рукам пунктами. Такими опознавательными пунктами в данном случае являются нижнеглазничный край, infraorbitalis, зрачок, некоторые зубы и т. д.
Для определения местонахождения подглазничного отверстия существуют следующие ориентиры.
Делят нижнеглазничный край пополам и на 0.5 см ниже его середины определяют место подглазничного отверстия.
Определяют также место подглазничного отверстия на 0.5 см ниже того места, где верхняя челюсть и скуловая кость соединяются для образования нижнеглазничного края, т. е. ниже скуло-челюстного шва, sutura zygomaticoalveolaris. У большинства людей это место хорошо прощупывается. Можно определить данное отверстие с помощью линии, проведенной через второй премоляр и через подбородочное отверстие.
Мораль (Moral) и Цешинский (Cieszynski) приводят результаты своих измерений расстояний подглазничного отверстия от глазницы и от середины луночки клыка у детей и у взрослых.
| Авторы | Дети | Взрослые | ||
| от середины луночки клыка | от глазницы | от середины луночки клыка | от глазницы | |
| Мораль | 20 мм | 5 мм | 34 мм | 7 мм |
| Цешинский | 34 мм | 7 мм | 35,5 мм | 8,5 мм |
Из таблицы видно, во-первых, что у детей расстояния меньше (размеры челюстей у них меньше); во-вторых, по данным этих авторов, расстояние подглазничного отверстия от глазницы равняется приблизительно 0.5 см; в-третьих, от луночкового края в области клыка до подглазничного отверстия мы имеем приблизительно 3,5 см. Последняя цифра показывает, на какое расстояние нужно вводить иглу при внутриротовой подглазничной проводниковой обезболивающей инъекции.
В 1925 г. мы исследовали местоположение подглазничного отверстия на 75 черепах и 15 трупах взрослых людей (см. ниже) и нашли крайние варианты расстояния от нижнеглазничного края до верхней границы подглазничного отверстия от 4 до 8 мм.
| Расстояние подглазничного отверстия от нижнеглазничного края (в мм) | с обеих сторон | с правой стороны | с левой стороны |
| 4 | 3 | _ | 2 |
| 5 | 35 | 2 | 3 |
| 6 | 26 | _ | _ |
| 7 | 19 | 3 | _ |
| 8 | 2 | _ | _ |
Из этой таблицы мы видим, что интересующее нас расстояние преимущественно равняется 5 мм, за ним последовательно идут расстояния — 6, 7 и 4 мм и самое редкое расстояние — 8 мм.
Б. И. Гаухман, Д. А. Энтин при своих исследованиях на трупах и черепах расстояния от подглазничного отверстия до нижнего края глазницы находили более значительные амплитуды колебаний между минимальным и максимальным размерами.
Проекцию подглазничного отверстия по вертикальной линии мы определяем по линии, проходящей через второй премоляр (верхний или нижний), или через подбородочное отверстие.
Техника проведения инфраорбитальной анестезии (место укола и направление иглы)
Подглазничное отверстие открывается вперед, вниз и внутрь. Направление подглазничного канала таково, что продолжения осей обоих подглазничных каналов перекрещиваются ниже передней носовой ости.
Мы настаиваем на том, что, ввиду отхождения передних и средних верхнелуночковых нервов от подглазничного нерва в самом подглазничном канале и одноименной бороздке, для получения полного обезболивания от этой проводниковой инъекции недостаточно довести конец иглы только до устья подглазничного отверстия и там выпустить раствор, а нужно иглою войти в самый подглазничный канал на 8-10 мм.
Другие авторы находят, что при введении обезболивающей жидкости только вблизи подглазничного отверстия можно также получить эффективную анестезию. Они предлагают для проталкивания жидкости в канал массировать снаружи мягкие ткани в области подглазничного отверстия.
Мы начали получать очень хорошие результаты от подглазничной проводниковой анестезии лишь тогда, когда стали вводить иглу в самый подглазничный канал, и, начиная с 1925 г., подглазничную проводниковую анестезию проводим всегда только внутриканально. Ибо только при этом способе анестезии мы можем добиться обезболивания не только при обычном удалении зуба, что можно часто получить, как указывалось выше, и с помощью правильно проведенной десневой инфильтрационной анестезии (так называемой плексуальной), но и при сложном удалении зуба (как например, выдалбливание) и при других хирургических вмешательствах на переднем участке верхней челюсти. Внутриканальная методика подглазничной проводниковой анестезии имеет преимущество перед внеканальной в том, что обезболивающий эффект при ней не только более выражен, но и более длителен, к тому же наступает быстрее, а также в том, что при ней вводят всего 0,4-0,5 мл обезболивающего раствора. Для получения же обезболивающего эффекта от внеканальной методики не только в области инъицируемой слизистой оболочки, но и в кости, даже только с целью обезболивания обычного удаления зуба, следует вводить 4-5 мл раствора, так как лишь в результате обильного пропитывания наружных мягких тканей часть раствора слегка просачивается в кость. При внутриканальном пути подглазничной проводниковой анестезии обезболиваются в ее зоне не только слизистая оболочка, надкостница, наружная стенка альвеолярного отростка, зубы, соответствующий участок слизистой оболочки гайморовой полости, но отчасти и небная стенка альвеолярного отростка.
Нужно еще отметить, что полноценной подглазничной проводниковой анестезией, т. е. анестезией, проведенной внутриканально, часто, если немного глубже продвинуть иглу и ввести обезболивающий раствор в подглазничный канал, мы можем обезболить и значительный участок заднего отрезка верхней челюсти. В этих случаях обезболивающий раствор, введенный глубоко и под определенным давлением в канал, просачивается вдоль подглазничного нерва в подглазничном канале и одноименной бороздке по направлению назад, обезболивая также задний отрезок этого нерва. Это обстоятельство важно, когда по той или другой причине нельзя производить ни бугорную, ни крыло-небную обезболивающую инъекцию, а оперировать надо не только в зоне подглазничной проводниковой анестезии, но и значительно проксимальнее.
Однако, если необходимо делать подглазничную проводниковую анестезию внутриканально, то это еще не означает, что допустимо ранить анестезируемые нервы продвигающейся вплотную возле них иглой. Нужно научиться так работать и так следить за продвиганием инъекционной иглы в глубь подглазничного канала, чтобы и в случае необходимости отступления от правила периневрального выполнения обезболивающей инъекции все же не вызывать осложнений. Необходимо, чтобы конец иглы был не слишком длинным и не слишком плоско скошенным и, что особенно важно, при этой проводниковой инъекции во все время продвигания иглы выпускать небольшими порциями обезболивающий раствор, который увлажняет весь путь иглы и отодвигает в сторону сосуды и нервы, находящиеся в подглазничном канале. Продвигать иглу в канале нужно очень медленно.
Чтобы войти иглой в подглазничный канал, шприц нужно направить назад, вверх и наружу. Такое направление иглы может быть достигнуто при внеротовом методе этой проводниковой обезболивающей инъекции (когда место укола находится вне полости рта).
М. Ф. Даценко обнаружил при препаровке трупов удвоенное подглазничное и удвоенное подбородочное отверстия.
Автор обследовал черепа, находящиеся в анатомическом музее Московского стоматологического института, и из 78 черепов обнаружил удвоенное подглазничное отверстие в одном случае.
С целью выявления частоты аномалии числа подглазничного отверстия, а также анатомических особенностей этого отверстия в указанных случаях мы совместно с нашим сотрудником доц. С. И. Бух-Чечик в 1952 г. обследовали часть черепов, хранящихся в анатомическом музее кафедры нормальной анатомии Киевского медицинского института. В результате обследования 250 черепов нами получены следующие данные.
Аномалия числа подглазничного отверстия была отмечена на 20 черепах. У 5 черепов удвоенное подглазничное отверстие находилось с обеих сторон (на обеих верхних челюстях). На двух черепах обнаружено утроенное подглазничное отверстие: в одном случае с правой стороны, а в другом с левой. На остальных 13 черепах удвоенное подглазничное отверстие наблюдалось с одной стороны: 8 раз слева и 5 раз справа.
Даценко на основании обнаруженной им аномалии числа подглазничного отверстия возражает против целесообразности внутриканальной методики подглазничной проводниковой анестезии ввиду якобы затрудненности проведения ее при указанной аномалии.
С этим возражением мы не можем согласиться по следующим мотивам.
Удвоенное, а тем более утроенное, подглазничное отверстие встречается нечасто. Кроме того, и это является главным мотивом, как мы убедились в наших обследованиях указанных черепов, при наличии удвоенного или утроенного подглазничного отверстия одно из них, так называемое основное отверстие, всегда имеет обычное положение и обычную величину, а добавочное отверстие, как правило, бывает весьма малых размеров и занимает необычное место, чаще всего латерально от основного отверстия. Таким образом, при аномалии числа подглазничного отверстия затруднений для внутриканальной методики подглазничной проводниковой анестезии нет.
Внутриротовой метод инфраорбитальной анестезии
При внутриротовом методе подглазничной проводниковой анестезии беспрепятственному попаданию иглы в самый подглазничный канал мешают границы преддверия рта, vestibulum oris. Входное (для иглы) отверстие канала лежит на вертикальной линии, проведенной через второй премоляр. Раньше укол производился в этой области (т. е. над верхним вторым премоляром). Но при этом направление иглы очень расходится с направлением канала:
Игла продвигается вверх и назад, а канал идет вверх, назад и наружу (латерально). Чтобы по возможности устранить это расхождение, а также избежать крутых переходов, предлагается следующее:
1) место укола должно быть между верхними центральным и боковым резцами соответствующей стороны;
2) губу нужно поднять побольше;
3) укол нужно делать повыше — у свода преддверия, förnix vestibuli, и не слишком близко к альвеолярному отростку, а подальше от него — в мягких частях губы (около одного сантиметра от передней поверхности альвеолярного отростка).
Этим достигается то, что игла, направленная к подглазничному отверстию, пойдет умеренно круто вверх и назад и в то же время наружу. При таком направлении иглы сравнительно легко удается войти в канал на 8-10 мм.
Другие авторы делают укол над клыком. Но они, как уже было сказано, не стремятся проникнуть иглою в самый канал, так как для их целей достаточно, чтобы конец иглы подошел только близко к подглазничному отверстию, а это им удавалось без труда и при таком месте укола.
Мы много лет проводим внутриротовую подглазничную проводниковую анестезию с уколом на уровне верхушек зубов между центральным и боковым резцами, и нам почти всегда удается входить на желательное расстояние в канал. До 1925 г. мы делали укол над премолярами, но желательного успеха не достигли. Мы часто замечали, что при более медиальном месте укола получаются лучшие результаты, так как при этом достигается, вероятно, более тесное соприкосновение с подглазничным отверстием.
Внутриротовой метод подглазничной проводниковой анестезии проводится различным образом.
Зихер (Sicher) и другие авторы рекомендуют фиксировать место целевого пункта анестезии — подглазничное отверстие и оттягивать верхнюю губу вверх и вперед с правой стороны пальцами левой руки, а с левой, пальцами правой руки, инъекцию же слева проводить левой рукой. При этом методе конец указательного пальца плотно лежит на подглазничном отверстии, а большим пальцем оттягивается верхняя губа вверх и вперед.
Мы рекомендуем и при этой анестезии, как и при всех других проводниковых анестезиях в челюстно-лицевой области, фиксацию места целевого пункта (а при данной анестезии также оттягивание верхней губы производить пальцами левой руки как с правой, так и с левой стороны больного, а инъекцию проводить с обеих сторон правой рукой.
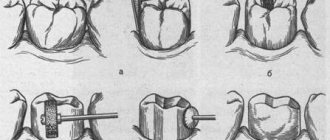
При этом не указательный, а средний палец левой руки кладется на кожу лица в проекции подглазничного отверстия, верхняя губа соответствующей стороны оттягивается вверх и вперед указательным и большим пальцами левой руки, а инъекция и справа и слева проводится правой рукой. Длинную (4.5-5 см) иглу вкалывают в ткани на уровне между корнями верхних центрального и бокового резцов в переходную складку так, чтобы укол приходился в мягких тканях почти на 1 см вдали от кости. Затем поворачивают иглу по направлению к подглазничному отверстию, продвигают ее медленно до костного участка, на котором держат фиксирующий место целевого пункта третий палец, и там выпускают (под контролем пальца) небольшое количество обезболивающего раствора (около 0,5 мл), чтобы иметь возможность проводить дальнейшие манипуляции безболезненно. Концом иглы при постоянном ощупывании обезболенного костного пространства медленно скользят по направлению к целевому пункту и попадают в подглазничное отверстие. Проникновение иглы в подглазничное отверстие и канал явственно ощущается как врачом, так и больным ввиду того, что при этом игла приходит в соприкосновение со стволом подглазничного нерва. Продолжая выпускать понемногу обезболивающую жидкость, продвигают иглу на 8-10 мм в глубь канала и тогда вводят 0,5 мл раствора. По истечении 2-3 минут (часто моментально) наступает анестезия.
При имеющихся в области верхних резцов воспалительных очагах производят подглазничную проводниковую анестезию внеротовым путем.
Преимущества и недостатки
Преимущества подглазничного введения обезболивающего:
- позволяет блокировать проведение болевых импульсов на значительном участке челюстно-лицевой области;
- длительное действие данного вида анестезии – до 2-3 часов;
- мощный обезболивающий эффект достигается малым количеством раствора анестетика;
- возможность проведения обезболивания при наличии в тканях гнойных очагов.
К недостаткам относится сложность выполнения и высокий риск возникновения осложнений.
Внеротовой метод инфраорбитальной анестезии
Операционное поле ощупываем и фиксируем левой рукой при инъекции как с правой, так и с левой стороны и инициируем всегда правой рукой. Рекомендуемая нами методика исключает перекрещивание рук.
При инъекции с правой стороны кладем указательный палец на нижнеглазничный край (на его латеральную часть) так, чтобы кончик пальца приходился на середину названного края и чтобы лучевой край пальца отмечал местонахождение подглазничного отверстия. Большой палец кладем на щеку больного так, чтобы он одновременно и натягивал мягкие ткани, что облегчает их прокалывание, и фиксировал место укола, которое должно находиться немного медиальнее и ниже подглазничного отверстия.
Так как подглазничное отверстие открыто вперед, вниз и внутрь и подглазничный канал имеет такое же направление, мы должны дать игле направление спереди назад, снизу вверх и изнутри наружу
Иглу вкалываем сразу до кости часто при этом месте укола и таком направлении иглы мы сразу попадаем в подглазничный канал. Это узнается по тому, что беспрепятственно можно провести иглу вглубь на 8-10 мм. Если игла попадает не в отверстие, а на кость, мы тут же выпускаем немного обезболивающего раствора, так как по увлажненному и обезболенному костному участку легче скользить и попасть в отверстие.
При инъекции с левой стороны кладем указательный палец левой руки на нижнеглазничный край, но здесь — на медиальную его половину. Большой палец кладем на боковую стенку крыла носа. Конец указательного пальца и здесь фиксирует местонахождение подглазничного отверстия, а конец большого-место укола. Дальше поступаем так же, как и при инъекции с правой стороны.
Начиная с 1928 г., мы проводим подглазничную проводниковую анестезию преимущественно внеротовым методом. Внеротовой метод подглазничной проводниковой обезболивающей инъекции предпочтителен, потому что он технически легче и внеротовые уколы более стерильны.
Область обезболивания
Инфраорбитальная анестезия блокирует болевую чувствительность в следующих зонах:
- угол глаза и нижнее веко;
- щека и подглазничная область;
- боковая стенка носа по всей длине, включая крыло носа;
- кость и слизистая гайморовой пазухи;
- верхняя губа;
- вестибулярная часть десны верхней челюсти;
- боковой резец, клык, премоляры и моляры верхней челюсти.
При данном типе анестезии часто не удается достичь эффективного обезболивания центрального резца и второго премоляра, ввиду того, что в эти области проводят болевую чувствительность также нервы противоположной стороны лица, так называемые анастомозы.
В этом случае следует применить также инфильтрационный метод анестезии – введение анестетика непосредственно в область зуба.
Осложнения инфраорбитальной анестезии
1. Ранение сосудов, находящихся в области продвигания иглы. При этой обезболивающей инъекции можно ранить, во-первых, угловую артерию, наружную челюстную артерию и переднюю лицевую вену, art. angularis, art. maxillaris externa et vena facialis anterior (эти сосуды пересекаются ходом иглы). Но мы знаем, что сосуды смещаются в сторону при приближении к ним иглы (это и создает трудности при внутривенных инъекциях), в особенности, когда беспрерывно выпускают обезболивающий раствор. Во-вторых, здесь можно поранить подглазничную артерию и сопровождающие ее вены. Ранение указанных сосудов происходит, по данным некоторых авторов, в 2-3% случаев. В нашей практике ранение сосудов при этой обезболивающей инъекции — более редкое явление.
О профилактике ранения сосудов и возможных при нем других осложнений речь будет идти ниже.
2. Попадание иглы в глазницу. Во избежание этого осложнения не следует продвигать иглу в глубь подглазничного канала на расстояние больше 8-10 мм Если же и случится, что конец иглы попадает через подглазничный канал в глазницу, например, при более глубоком продвигании иглы в канал или же при незначительной длине его, то могут только наступить скоропреходящее двоение зрения и некоторая отечность окружающих глаз мягких тканей; более тяжелых последствий не бывает. Лишь при чрезвычайно грубом и глубоком продвигании иглы через подглазничный канал в глазницу может быть поранено глазное яблоко.
3. Парез мышечных нервов глаза (чаще всего га-mi inferiores nervi oculomotorii). Это осложнение бывает при попадании в глазницу обезболивающего раствора. Оно сопровождается скоропреходящим двоением зрения. Но, как мы же говорили, попадание иглы в глазницу через верхнюю стенку подглазничного канала при вхождении в канал не больше чем на 10 мм почти совершенно исключается.
4. Попадание раствора в глазницу через нижнеглазничный край выявляется отечностью нижнего века. Серьезных последствий от этого не бывает.
5.Побледнение участка кожи лица в начале инъекции может иметь место и при этой анестезии, но здесь это явление неудивительно, так как впрыскивание производится вблизи сосудов, непосредственно кровоснабжающих кожу лица.
Зона распространения анестезии. Обыкновенно после подглазничной проводниковой анестезии обезболивается область от середины верхнего центрального резца до середины верхнего второго премоляра с губо-щечной стороны, включая соответствующий участок верхней челюсти и зубы. Медиальнее и латеральное этой области анестезия не наступает вследствие анастомозов со стороны передних верхнелуночковых нервов противоположной стороны (медиально) и со стороны задних верхнелуночковых нервов этой же стороны (латерально).
Иногда (хотя очень редко) обезболиваются зубы только до клыка (оба резца и клык). Это можно объяснить тем, что раствор не попал на нерв позади подглазничного канала, где почти всегда отделяются средние верхнелуночковые нервы, играющие главную роль в нервоснабжении верхних премоляров, что обычно бывает при внеканальном проведении подглазничной проводниковой анестезии, или тем, что средние верхнелуночковые нервы отходят вне подглазничного канала и одноименной бороздки (перед вступлением подглазничного нерва в глазницу через нижнюю глазничную щель), или, наконец, тем, что верхние премоляры в данном случае иннервируются ответвлениями от задних верхнелуночковых нервов. В слизистой оболочке на небной стороне анестезия не наступает, так как здесь расположена область, иннервируемая носо-небным и передним небным нервами.
Необходимо прибавить, что, кроме обезболивания верхней челюсти в пределах упомянутых границ, мы при подглазничной проводниковой анестезии достигаем также обезболивания нижнего века (за исключением латеральной части), боковой стороны носа (за исключением спинки и кончика), половины верхней губы и передней части щеки. Это объясняется тем, что после инъекции в подглаздичный канал обезболивается не только область разветвления передних и средних верхнелуночковых нервов, но также и область разветвления подглазничного нерва, выступающего через подглазничное отверстие на переднюю поверхность верхней челюсти (малая гусиная лапка).
Внутриротовая методика подглазничной проводниковой анестезии менее удачна, чем внеротовая. Это связано не только с возможностью внесения при внутриротовой методике этой анестезии ротовой инфекции, особенно опасной при сильно инфицированной полости рта, но и с тем, что техника внутриротовой подглазничной проводниковой анестезии значительно сложнее внеротовой. При внутриротовой подглазничной обезболивающей инъекции приходится отступать от важнейшего правила проведения проводниковой анестезии на челюстях, требующего, чтобы продвигаемая в глубь околочелюстных мягких тканей игла все время держалась вплотную у кости. Надо подчеркнуть, что необходимость ввести иглу в самый подглазничный канал делает внутриротовую методику этой анестезии еще более сложной и уменьшает вероятность удачи.
Более легкой и, следовательно, более доступной является внеротовая методика подглазничной проводниковой анестезии.
Подглазничная проводниковая анестезия, как указывалось вначале, играет важную роль в обезболивании верхней челюсти. При внутриканальном ее проведении она полностью обезболивает почти две трети верхней челюсти. Она может и должна занять почетное место среди методов проводниковой анестезии зубочелюстной системы. Она может и должна играть почти такую же роль для обезболивания верхней челюсти, какую нижнечелюстная проводниковая анестезия играет для проводникового обезболивания нижней челюсти.
При неудаче, когда нам никак не удавалось попасть в подглазничное отверстие и, следовательно, в подглазничный канал (это имело место в первое время разработки нами этой анестезии), мы выпускали обезболивающий раствор вне подглазничного канала. Этого иногда было относительно достаточно для обезболивания небольших вмешательств (обычное удаление зуба и др.), а в случаях, когда предстояло значительное и сильно болезненное вмешательство, мы пользовались центральной проводниковой анестезией у круглого отверстия (об анестезии у круглого отверстия и о путях ее проведения см. далее). Неудачи, т. е. случаи непопадания в подглазничный канал, даже при внеротовой методике подглазничной проводниковой анестезии бывают сравнительно часто.
Желая уменьшить процент таких неудач и довести его до минимума даже у малоопытных врачей, мы поставили себе задачу модифицировать технику внеротовой подглазничной проводниковой анестезии. Изучив с этой целью большое количество черепов и трупов, мы убедились в том, что не всегда подглазничное отверстие открывается точно косо вниз и внутрь. В значительном проценте случаев это отверстие направлено либо только внутрь, либо, чаще, почти полностью вниз.
Учитывая существование указанных вариантов направления подглазничного отверстия, мы рекомендуем следующую методику проведения внеротовой подглазничной проводниковой анестезии.
С обычного места укола иглу направляют сперва косо, снизу и изнутри вверх и наружу. При непопадании в подглазничное отверстие этим путем переходят к направлению снизу вверх, для чего слегка выдвигают иглу и снова после передвигания мягких тканей в месте укола слегка продвигают ее наружу в указанном направлении (снизу вверх). В случае неудачи берут направление изнутри кнаружи, для чего снова слегка выдвигают иглу, приподнимают ткани в месте укола слегка вверх, затем направляют иглу изнутри наружу и попадают в подглазничное отверстие.
Наши исследования, основанные на изучении для этой цели свыше ста черепов, установили следующие в отношении вариантов направления подглазничного отверстия. Приблизительно в 60% случаев устье отверстия направлено косо вниз и внутрь, в 25% — преимущественно вниз и только слегка внутрь, а у 15% — главным образом, внутрь.
В технике внеротовой подглазничной анестезии следует еще учитывать степень глубины собачьей ямки. При очень глубокой собачьей ямке застревание конца иглы в ней может препятствовать удачному попаданию в устье подглазничного отверстия. Во избежание этого укол начинают поближе к месту проекции подглазничного отверстия и, таким образом, получают возможность попасть на участок кости, находящийся выше собачьей ямки. При таком месте укола можно почти всегда беспрепятственно попасть в подглазничное отверстие даже при очень глубокой собачьей ямке.
Пути дальнейшего распространения инфекции
Щечная область, скуловая область, подвисочная ямка, глазница. Наличие анастомозов между сосудами подглазничной области и сосудистым руслом глазницы, головного мозга, его оболочек определяет возможность распространения инфекционно-воспалительного процесса при тромбофлебите угловой вены (v. angularis) в глазницу с развитием тромбоза глазной вены, флегмоны ретробульбарной клетчатки, а в случае распространения в полость черепа — с развитием тромбоза пещеристого синуса (sinus cavernosus), менингита, энцефалита.
Глазничный путь инфраорбитальной анестезии
Нами уже подчеркивалось, что для успешного проведения подглазничной проводниковой анестезии с получением полного обезболивания не только наружной слизистой оболочки и надкостницы в области пяти верхних зубов, от центрального резца до второго премоляра, но также и самих этих зубов, костных стенок верхней челюсти и слизистой оболочки гайморовой полости в соответствующем участке следует эту анестезию производить внутриканально, со вхождением конца иглы в подглазничный канал на 8-10 мм. Ибо внеканально проведенная подглазничная анестезия, с доведением конца иглы и обезболивающего раствора только до подглазничного отверстия, как правило, хорошо обезболивает лишь выходящие из подглазничного отверстия конечные ветви подглазничного нерва (так называемую малую гусиную лапку), иннервирующие в зоне этой анестезии на верхней челюсти только наружную слизистую оболочку и надкостницу. Передние же и средние верхнелуночковые нервы, отходящие от подглазничного нерва в самом подглазничном канале и одноименной бороздке и иннервирующие указанные пять зубов, участок верхней челюсти и слизистую оболочку верхнечелюстной пазухи в указанных пределах, при внеканальном проведении анестезии обычно остаются необезболенными.
Как показывает наш опыт, только внутриканальная подглазничная проводниковая анестезия хорошо обезболивает окружающие зуб ткани, пульпу и твердые ткани зуба, что дает возможность не только безболезненно удалить зуб, но и полностью безболезненно препарировать твердые ткани зуба, а также ампутировать и экстирпировать пульпу.
Вместе с тем далеко не всегда легко при осуществлении подглазничной проводниковой анестезии (внеротовой и особенно внутриротовой) попасть в подглазничное отверстие, оттуда углубиться в одноименный канал и омыть раствором подглазничный нерв в самом канале, тем более в бороздке, в тех местах, где от нерва отходят передние и средние верхнелуночковые его ветви. Это обстоятельство связано не только с различным диаметром подглазничного отверстия и одноименного канала у различных людей, но в первую очередь с тем, что у различных людей место расположения подглазничного отверстия и направление устья его значительно варьируют.
Естественно, что выполнить проводниковую анестезию с полным успехом легко в том случае, когда подлежащий обезболиванию нерв доступен для смывания его обезболивающей жидкостью либо до его вступления в соответствующие отверстие и канал, как например, задние верхнелуночковые нервы и нижне-луночковый нерв, либо после выхода его из отверстия, как передний небный нерв, а также верхнечелюстной и нижнечелюстной нервы.
Перед нами встал вопрос, нельзя ли подглазничную проводниковую анестезию проводить внеканально и при этом все же получать полное обезболивание как конечных ветвей подглазничного нерва, так и отходящих от него в подглазничном канале и одноименной бороздке передних и средних верхнелуночковых нервов, иннервирующих область верхней челюсти в пределах от центрального резца до второго премоляра вместе с этими зубами. Иначе говоря, перед нами встал вопрос: нет ли такого пути подглазничной проводниковой анестезии, при котором игла и обезболивающий раствор доводились бы к доступному для них участку подглазничного нерва перед отходом интересующих нас ветвей, минуя отверстие и канал?
В начале 1954 г. мы предложили такой путь. Он лежит со стороны глазницы.
Известно, что на нижней стенке глазницы, близко от нижнеглазничного края, приблизительно на расстоянии 1 см от него, проходит сагиттально подглазничная бороздка, в которой свободно, без костного покрытия, лежит подглазничный нерв перед своим вступлением в подглазничный канал, находящийся на уровне середины нижнеглазничного края и открывающийся на лицевой поверхности верхней челюсти подглазничным отверстием.
Общее представление
Введение обезболивающего состава в область под глазницей, или инфраорбитальная анестезия, относится к категории методик местного обезболивания. При использовании современных анестетиков блокада нервов достигается за счет депонирования раствора у входа в подглазничный участок. Канал поступления анестетика формируется в области пролегания нерва, проводящего болевую восприимчивость, что позволяет блокировать соответствующие реакции в ряде областей:
- Элементы верхнечелюстного ряда – за исключением фронтальных резцов и вторых премоляров;
- В верхней губе, щеке, нижнем веке и под глазницей;
- В гайморовых пазухах (в структуре как костных, так и слизистых тканей);
- В боковой поверхности носового хода.
Результат обеспечивает условия для врачебного вмешательства, и исключает ощущение пациентом выраженного болевого синдрома.